Ortopedia e traumatologia
Ortopedia e traumatologia
Questo sito utilizza cookie, anche di terze parti. Se vuoi saperne di più leggi la nostra Cookie Policy. Scorrendo questa pagina o cliccando qualunque suo elemento acconsenti all’uso dei cookie.I testi seguenti sono di proprietà dei rispettivi autori che ringraziamo per l'opportunità che ci danno di far conoscere gratuitamente a studenti , docenti e agli utenti del web i loro testi per sole finalità illustrative didattiche e scientifiche.
Attenzione, le informazioni contenute in questa pagina hanno il solo scopo informativo, per eventuali cure o analisi rivolgetevi a medici specialisti.
Le informazioni fornite sono di natura generale ed a scopo puramente divulgativo e per questo motivo non possono sostituire in alcun caso il consiglio di un medico (ovvero un soggetto abilitato legalmente alla professione), o, nei casi specifici, di altri operatori sanitari (odontoiatri, infermieri, farmacisti, fisioterapisti, e così via).
LE FRATTURE
Come avevamo detto la volta scorsa l’intenzione è quella di impostare il corso, non su lezioni teoriche, ma sul coinvolgere voi nell’esecuzione della lezione.
Si parte da un argomento che sono le fratture, formazione del callo osseo, possibili complicanze; definiremo i concetti che vi serviranno poi per il corso e per l’esame. Parleremo poi, in modo abbastanza rapido, delle fratture che interessano l’arto superiore (non perché siano meno importanti, ma perché hanno classificazioni specifiche).
Dalla prima parte però si può capire la seconda: la classificazione della frattura dell’omero ricalcherà i principi delle fratture in generale. Vi facciamo vedere una carrellata di casi che riguardano le fratture dell’arto superiore: digitarie, metacarpali, quelle del carpo, quelle del radio, quelle dell’ulna e radio all’avambraccio, dell’omero. Verranno proiettate delle diapositive. Cercheremo di sottolineare quelle che sono le nozioni più importanti da ricordare. Per chi vuole approfondire: avete il libro sul quale poter andare più a fondo.
D: Cos’è una frattura?
R: La frattura è una soluzione di continuo dell’osso.
D: Se dovessi classificare le fratture, come le incominceresti a dividere? Badate bene che bisogna tenere conto dei criteri di classificazione, che saranno legati al meccanismo traumatico, al meccanismo di frattura. Quindi distingueremo tra fratture traumatiche, che sono sicuramente la maggior parte, però non abbiamo solodelle fratture da trauma…e allora, possiamo immaginare che ci possa essere qualcuno che ha dolore inconsueto ad una sede ossea, che non ha avuto un trauma e che in quella sede ci possa comunque essere una frattura?
R: Nei processi osteolitici, nei tumori.
D: Altri processi osteolitici oltre al tumore…
R: Osteoporosi.
D: Bene, nel senso che questi sono i due meccanismi principali. Quindi vi potete aspettare che siano sempre forme tumorali di cui già voi conoscete la predittività, oppure no?
R: No.
D: No, ovviamente: possono esserci forme tumorali benigne, cisti ossee, che non sono passate misconosciute, un meccanismo traumatico limitato, il paziente avrà dolore. Alla radiografia si vede un’area di osteolisi, magari una cisti benigna, che si è rotta per un trauma banale.
Ritorniamo alla distinzione: abbiamo fratture traumatiche, nelle quali c’è una storia di trauma, di contusione, …e fratture spontanee o patologiche.
In un caso avete la storia di incidenti, di una caduta, di una contusione…nell’altro caso non avrete nessuna storia di contusione, perché le fratture di tipo patologico o spontaneo, come dice il termine stesso, possono essere anche causate da un trauma banale. Vi potete quindi aspettare in pronto soccorso la descrizione clinica…cioè il paziente con frattura spontanea o patologica cosa vi viene a raccontare?
R: Stava scendendo le scale e ha avvertito dolore…
D: Ok, ha avvertito dolore quindi non c’è una storia traumatica. Che tipo di età avrà questo paziente, con una frattura spontanea?
R: Sarà un paziente anziano.
D: Anziano e osteoporotico, oppure avremo un paziente che ha una storia di neoplasie in altra sede, per cui a distanza di tempo possiamo avere una problematica di questo tipo.
Dobbiamo quindi fare sempre un’anamnesi accurata, la storia clinica, perché un dolore può essere niente, quindi transitorio, da sottovalutare, piuttosto che invece una frattura spontanea.
Il risultato qual è: non di fare una radiografia a tutti i pazienti, però sicuramente sarà importante indagare quelli che sono i segni certi di frattura.
Quindi importanti sono: ANAMNESI, STORIA CLINICA, ESAME DEL PAZIENTE.
Oltre al meccanismo traumatico, le fratture possono essere classificate, soprattutto considerando quelle traumatiche, in aperte o chiuse e questo conduce a problematiche diverse, perché la frattura aperta è un’urgenza, ossia necessita di un lavaggio accurato, per evitare il problema delle infezioni, una terapia antibiotica, una stabilizzazione precoce; la frattura chiusa invece non mi pone il problema di un’urgenza assoluta, a meno che non succeda qualcosa. Quando una frattura chiusa può diventare un’emergenza?
R: Quando ha creato la lesione di un vaso.
D: La vostra compagna ha detto bene: quando ha creato una lesione di un vaso!
Quindi come faccio a rendermi conto: devo fargli un esame obiettivo anche dei polsi periferici.
Un paziente traumatizzato arriva in pronto soccorso perché ha male, ha una storia di incidente, la prima cosa da fare è vedere se in quella zona, che lui riferisce di dolore, è aperta o chiusa, se c’è una ferita, non c’è una ferita.
Se non ha una ferita cosa mi posso aspettare di vedere clinicamente in sede di frattura?
R: Un’alterazione del profilo…
D:…una tumefazione: questo nella maggior parte dei casi, perché ci sono fratture in alcune sedi, come vedremo poi per lo scafoide, che non danno segno di sé, se non minimo dal punto di vista sintomatologico.
Per cui in generale parliamo di arto superiore, arto inferiore, ha dolore, è tumefatto, è gonfio, valutiamo una deformità del profilo, se è scomposta, perché se è composta non ha nessuna deformità; poi inizio a toccare questa parte dove fa male, ovviamente sempre con cautela, e la prima cosa che cerco di riscontrare è il polso periferico della zona a valle: polso radiale dell’avambraccio, pedidio se è all’arto inferiore, popliteo se parliamo di femore.
L’altra cosa che devo verificare in una lesione chiusa oltre ai polsi e quindi la continuità vascolare, cosa sarà?
Altre strutture importanti…
R: I nervi
D: I nervi esatto! E cosa posso avere?
R: Parestesie.
D: Ecco posso avere sintomi prevalentemente sensitivi, oppure una vera e propria paralisi motoria, se la contusione è molto importante. Vi vengono in mente delle sedi, dove potrei avere questi casi – una cosa che vi raccomando è quella di avere un’idea abbastanza chiara dell’anatomia- pensate agli arti superiori o inferiori quali sono i punti in cui una frattura dà una compressione o una lesione di un nervo?
R: Nervo mediano.
D: Nervo mediano, sì in che caso? Ossia: nervo mediano e tunnel carpale in che tipo di fratture?
R: Del polso.
D: Del polso ma quale? Delle ossa del polso, del carpo? No, o per lo meno difficile, a meno che non ci sia una lussazione. Una frattura dell’epifisi distale del radio scomposta anteriormente, volarmente, mi può dare una compressione del nervo radiale. E’ difficile che ci possa essere una sezione netta del nervo da parte di un frammento osseo, il trauma deve essere molto forte, devono essere fratture esposte. Generalmente c’è una compressione.
Altre sedi dell’arto superiore di nervi che possono essere compressi? Ricordate il decorso dei nervi periferici dell’arto superiore…nessuno ha qualche idea brillante…
R: Ulnare, gomito.
D: Per che tipo di frattura? Pensate al decorso del nervo ulnare: passa nella doccia olecranica mediale. Quindi cosa può schiacciare il nervo? L’omero, il condilo (omerale, mediale), quindi le fratture sovracondiloidee di omero- ricordate questa cosa importante- possono creare una compressione del nervo ulnare e dei vasi e dare una sindrome da compressione, s. di Volkmann- che poi voi sarete bravissimi e andrete a studiare- s. ischemica, quindi vascolare, ma anche con sintomatologia nervosa.
Altri nervi che possono essere compressi nell’arto superiore? Il paziente è arrivato: dovrò valutare tutti i distretti, dunque gli faccio un esame obiettivo e gli dico :- lei sente o non sente?- dovrò pur andare a toccare le parti o vedere come questo muove. Ad es. ha avuto un trauma al braccio, è caduto in moto, ha dolore a tutto il braccio: io devo valutare il polso al volare, al gomito e la radiale e l’ulnare, ci sono i polsi. Poi gli chiedo se sente formicolio.
Ma il paziente ha male a tutto, non sa dirmi esattamente se ha formicolio o no: devo farlo muovere, vedere se ci sono delle parti motorie. Cosa gli faccio muovere, se il trauma è stato all’omero? Che nervo testo? Abbiamo detto che ha avuto un incidente in moto ed è caduto sul braccio…che movimento gli faccio fare? Allora l’avambraccio è a posto…ho sentito una parola che aveva un senso: estensore…di che cosa?
R: Dell’avambraccio.
D: Sì, perché dici questo? Da che cosa è comandata l’estensione del polso?
R: Mediano e ulnare.
D: No, sbagliatissimo! L’estensione del polso da che nervo è comandata?
R: Nervo radiale.
D: Ok, ma perché vi domando questo, perché il nervo radiale è uno dei più facilmente compromessi nelle cadute, quindi ipotesi: frattura di omero, perché passa nella doccia di torsione posteriore all’omero e il radiale a questo livello mi dà dei rami periferici, che se lesi mi danno deficit di estensione del polso- quindi estensore radiale lungo e breve del carpo- di estensione delle dita, man mano che scende- ricordatevi il decorso dei nervi e che cosa innervano- e la sensibilità di che zona ?
R: Del dorso della mano.
D: Bene! Cosa mi aspetto di vedere in un paziente in pronto soccorso, a cui ho fatto già una lastra e ho visto che c’è una frattura scomposta dell’omero? Come dice lei, giustamente, la mano a penzoloni: questo è uno dei segni ,la mano che cade, cadente.
Quindi, ritornando al discorso precedente, se io ho una frattura chiusa questa diventa un’urgenza, ossia è necessario che io la stabilizzi subito, se questa comprime i vasi importanti, che possono darmi ischemia, oppure dei nervi, che ovviamente mi danno una paralisi non posso farlo aspettare 12, 24, 36 ore prima di decomprimere il nervo, che può andare incontro ad un danno irreversibile.
Questo per quanto riguarda il meccanismo delle fratture traumatiche.
Per quanto riguarda le fratture spontanee o patologiche colpiranno prevalentemente dei distretti delle ossa soprattutto, parlando di osteoporosi, la zona di spongiosa dell’osso: avrò un crollo, perché nell’osteoporosi le ossa, che si fratturano, sono sì le ossa lunghe, ad es., il femore, ma a livello della testa del femore, del collo del femore, per una caduta magari banale, che mi dà un meccanismo traumatico, in più c’è la frattura di osteoporosi.
Altro esempio di sede tipica di fratture dell’osteoporosi sono le vertebre, dovute al fatto che ho dell’osso spongioso, dove il carico mi crea un crollo dell’osso trabecolare. Il dolore è modesto, è presente ma è sordo, continuo, non avrò una grande tumefazione.
La diagnosi di certezza di frattura viene data dalla radiografia. Posso comunque valutare: se il profilo è alterato, se il paziente ha dolore, se la parte è tumefatta, gonfia. Molto importante è l’individuazione di movimenti preternaturali.
Le fratture spontanee sono, per riassumere, causate da:
- Osteoporosi
- Cisti
- Osteomieliti
- Metastasi ossee- più frequentemente da ca. mammario, tiroideo, prostatico-
Le fratture traumatiche posso essere classificate in base a:
- al meccanismo traumatico, che è importante, perché individuandolo possiamo già organizzarci;
- in base alla rima di frattura, ad esempio quelle trasversali sono le fratture più stabili, anche se bisogna valutare che non ci siano tendini, che provocano diastasi;
- altro criterio di classificazione è in base alla dislocazione dei monconi di frattura:
- ad latus
- ad longitudinem
sono le più importanti.
Dovrò poi valutare le condizioni generali del paziente e soprattutto se:
- il sensorio è integro
- la pressione non è eccessivamente bassa
- il paziente è tachicardico
Vediamo ora quali possono essere le complicanze delle fratture: possono essere generali o locali.
COMPLICANZE GENERALI
- Una delle complicanze più gravi è lo shock emorragico
- Embolia grassosa
- Tromboembolia
- Polmoniti
COMPLICANZE LOCALI
- Per le fratture esposte sono:
- osteomieliti
- infezioni
- Per le fratture chiuse sono:
le sindromi compartimentali: ricordatevi, per le fratture sovracondiloidee di omero, la sindrome di Volkmann; per le fratture dell’epifisi distale di radio, una sindrome del tunnel carpale oppure, diciamo, possiamo avere delle complicanze come l’algodistrofia o M. di Sudek, in cui si instaura un meccanismo di tipo reattivo neurovegetativo di dolore, di non reattività della parte.
Per una frattura di bacino il paziente può perdere fino a 4l di sangue; per una frattura del femore fino a 6l; per una frattura di omero i valori sono un po’ più bassi, 1l. Ovviamente questi valori sono indicativi, dipendono dal soggetto, da tutta una serie di questioni, però sono abbastanza indicative di cosa mi posso aspettare in un traumatizzato.
TRATTAMENTO DELLE FRATTURE (discorso generale)
Il trattamento potrà essere:
- conservativo, quindi riduzione della frattura e immobilizzazione
- chirurgico, se non riesco a ridurre la frattura manualmente, la dovrò ridurre aprendo e cercando di accostare i segmenti di frattura. Se questa frattura poi è instabile, cercherò di tenerli in sede con dei mezzi di sintesi, che possono essere: l’inchiodamento endomidollare, l’osteosintesi con placche e viti o con un fissatore esterno.
FORMAZIONE DEL CALLO DI FRATTURA
D: Chi ha un’idea di come avviene la riparazione di una frattura? Si forma subito osso? Cosa succede?
R: Avremo un ematoma.
D: Un ematoma come evolve? Diventa osso? Diventa cartilagine? Cosa diventa?
R: Diventa osso, ma non osso compatto.
D: E da dove nasce questo osso non compatto?
R: Dalla deposizione di calcio.
D: Sì, però io ho rotto un osso e si è creato un ematoma, in cui c’è sangue, cosa succede? Si organizza, quindi cosa si forma?
R: Un coagulo.
D: Un coagulo, quindi fibrina, tessuto fibroso che cerca di tenere insieme e ridotti i frammenti, forma un ponte, un manicotto; le cellule, i fibroblasti , si differenziano- tra cui alcune cellule istiocitarie- in osteoblasti.
Gli osteoblasti, a loro volta, determinano la formazione di un osso osteoide, osso primitivo, con deposizione di sali di calcio. Secondo voi dopo quanti giorni si inizia a formare questo osso?
R: 7 giorni.
D: No troppo presto! Dopo circa 1 mese, 20-30 giorni. Allora: nei primi 5 giorni si forma l’ematoma, in 15 giorni si forma il tessuto fibroso, dai 20-35-40 giorni si forma tessuto osseo primitivo, che non è organizzato.
Ricordatevi com’è organizzato l’osso con i canali di Havers, con gli osteomi…ok! Diventa osso organizzato a distanza di qualche mese.
Perché secondo voi è importante sapere il meccanismo di riparazione dell’osso.
R: Per controllare l’evoluzione.
D: E per fare che cosa, per esempio? Per decidere se muoverlo o non muoverlo!
Il paziente vi chiederà infatti:- ma io per quanto lo tengo il gesso-? Cosa gli rispondete?
R: 1 mese.
D: 1mese, gli dite. No! La risposta è: dipende dal distretto, dall’età del paziente, dipende da quanto io sono stato bravo a ridurre i monconi di frattura, ad avvicinarli, perché più vicini sono, meno diastasi ho, più precoce sarà la formazione del callo, che è di 2 tipi:
- endostale (di cui abbiamo parlato adesso)
- periostale, molto più rapido, che si verifica solo dove ho periostio, dove la trasformazione delle cellule, in genere osteoblasti, è più rapida perché deriva da uno strato di cellule che sono differenziate, che costituiscono il periostio. Per cui questo si trasforma velocemente in osteoblasti, mi depositano i sali di calcio, che formano un manicotto.
Spesso vi sarà capitato di vedere delle radiografie di una frattura di un osso lungo di un conoscente, trattata con il gesso, in cui vedete una deformità dell’osso che si è formato.
Quindi il discorso conclusivo che cos’è: il paziente ingessato deve essere monitorato per i primi 15-20 giorni perché io devo essere sicuro/a che il mio gesso abbia una tenuta, che si sia formato un manicotto fibroso, che mi tiene vicini i monconi e che, anche quando si è sgonfiato l’arto traumatizzato, il mio gesso abbia tenuta.
Il risultato cos’è: io metto un gesso all’avambraccio, è ridotto, mi sembra “bello” l’avambraccio, non gli dico:- vada ci vediamo tra 40 giorni…- il tempo in cui si sarà formato il callo primitivo, ma dovrò rivederlo sotto gesso per vedere se, quando l’arto si è sgonfiato, il gesso ha ancora una sua tenuta e non c’è stata la scomposizione dei monconi, perché ovviamente finché non si è formato il callo fibroso, che mi tiene, sono a rischio. Poi, una volta che si è formato il moncone, lo farò tornare a distanza di tempo, perché mi aspetto di vedere la formazione di un callo osseo.
Tante volte si decide di rimuovere il gesso anche quando la rima non è completamente chiusa, perciò avrò già dei segni di callo periostale. Come vi ho detto il callo periostale è più rapido di quello endostale.
Quando tolgo il gesso al paziente, questo mi chiede:- ma io posso andare ancora a giocare a calcio, a pallavolo…?- bisogna dirgli che, per i primi 2-3 mesi, deve avere una certa cautela, perché la formazione del callo definitivo avverrà in tempi un pochino più lunghi.
I 2 meccanismi endostale/periostale sono combinati nelle ossa lunghe dove ho periostio; dove non ho periostio, la zona delle ossa spongiose, il meccanismo di formazione del callo, ad esempio per una vertebra, non avrò la formazione del callo periostale, ma avrò solo un meccanismo endostale.
Faccio una carrellata di fratture.
Frattura delle falangi: è raro che possano essere trattate in modo conservativo, perché qui si inseriscono le arterie di strutture che tirano e che quindi tendono a scompormi la frattura.
D: Secondo te che cosa sono i meccanismi di scomposizione di una frattura?
R: Le strutture anatomiche, i legamenti, che si inseriscono e creano una trazione.
D: In questo caso, nella frattura prossimale alla falange avrò i tendini estensori, i legamenti tendono ad aprirmi la frattura quindi dovrò mettere una vite- sono solo esempi è inutile entrare nella parte chirurgica fine- .
In questo caso il tipo di callo che si formerà…guardate la sede e datemi la risposta corretta. Che tipo di callo prevalente sarà? Alla base della falange prossimale cos’ho: osso spongioso, periostico…?
R: Spongioso con callo endostale.
D: Quindi è necessario fare una sintesi stabile perché lì non si forma facilmente il manicotto periostale, che mi tiene i due frammenti. È necessario che sia ben compattato e ben ridotto perché si formino il suo callo.
Frattura articolare: si inseriscono da una parte i legamenti, dall’altra è interrotta e quindi si scompone. Uno degli scopi della parte chirurgica non è solo quella che si formi un callo, ma soprattutto, se le fratture interessano gli impianti articolari , che le superfici articolari siano ricostituite, perché altrimenti perdo anche il movimento dell’articolazione.
A cosa va incontro un paziente mal trattato con una superficie articolare? Perché è importante ricostituire una superficie articolare in modo corretto?
R: Per l’artrosi.
D: Giusto! Se io ho due superfici articolari con un gradino, oltre al fatto che fa male, ci sarà un’usura diversa dei due gradini, perché una è in contatto con la superficie e l’altra no. Inoltre il paziente ha male, non muove, è rigido.
Frattura pluriframmentaria: metteremo dei fili di Kierschner. L’ideale è fare una sintesi stabile, mettere delle viti, che ti permettono di muovere velocemente, perché lo scopo è di far muovere le superfici articolari a monte e a valle della frattura, il più precocemente possibile. Devo anche garantirmi di avere un focolaio stabile, altrimenti non si forma il callo.
Le sintesi stabili sono il poter avvitare, il poter mettere delle placche, il poter tenere tutto fermo per far muovere velocemente.
Ci sono dei casi in cui le fratture sono talmente brutte, talmente pluriframmentate, che io non posso fare questa scelta, che sarebbe ideale, ma sono obbligata a fare delle sintesi che vengono chiamate sintesi di minima, per cercare di mantenere tutta questa parte fratturata in asse, ossia che non abbia delle rotazioni, metterò solo dei fili di Kirschner, metallici, e sarò obbligato a tenerlo fermo per più tempo. Questo significa che il paziente potrà andare incontro a rigidità.
Fratture trasversali a livello metacarpale; sono in teoria abbastanza stabili, però purtroppo si creano delle rotazioni, e vengono poi trattate chirurgicamente con delle placche, delle miniplacche, con delle viti.
Sono determinate da schiacciamento, da cadute- con motorini, moto…- siamo obbligati a fare delle sintesi di minima: cerco di mantenere l’asse e la loro fissazione, oppure con dei fissatori esterni, che hanno la stessa funzione, e lì il focolaio non è tenuto, ma si lascerà che si formi un callo periostale di tenuta. Ci vorranno almeno 15-20 giorni per tornare a farlo muovere.
Fratture di radio: sono classificate dall’organizzazione AO, che è quella maggiormente seguita, che è l’organizzazione dell’osteosintesi. Le fratture di radio per semplificare potranno essere distinte in:
- extrarticolari, che non interessano l’articolazione, e sono il gruppo A, saranno composte o scomposte
- articolari con interessamento parziale della superficie articolare- interesserà ad es. la stiloide del radio, una parte della superficie anteriore del radio…- fanno parte del gruppo B
- pluriframmentarie, articolari, gruppo C
- una frattura da ricordare, che è la più comune di tutte, così chiamata frattura di Collis (?), la frattura dell’epifisi distale del radio, è una frattura extrarticolare, spesso si associa alla frattura della stiloide dell’ulna, colpirà prevalentemente gli anziani (caduta con il palmo aperto), ma può colpire tutti. Quando la frattura è extrarticolare, non interessa l’articolazione, la scomposizione del frammento distale dorsale, forma una fetta a dorso di forchetta, in teoria posso ridurla, ossia tirare, ridurre i monconi di frattura, immobilizzarla in gesso. In realtà nell’ospedale ideale del futuro anche queste dovrebbero essere operate, a maggior ragione perché sono pazienti anziani, dove l’immobilizzazione per lungo tempo non è l’ideale. Il paziente anziano tenuto immobilizzato, in una posizione anomala per 40 giorni- perché la riduzione viene effettuata con il polso in leggera flessione- può creare un’ulteriore osteoporosi della parte, quindi difficoltà alla formazione del callo. L’ideale sarebbe quello di creare una trazione, magari mettere dei fili metallici minimi, che mi mantengono vicini i due frammenti, in modo che l’immobilizzazione sia il prolungata possibile e magari non con dei gessi chiusi, ma delle stecche. Noi tendiamo a fare così, però il numero dei pazienti è tale che dovremmo avere sale operatorie in continuazione. Alla fine vengono fatte delle scelte terapeutiche, anche se non sono ideali, in tutte le ortopedie, in tutti gli ospedali. Diciamo però che il trattamento ideale è quello che, quando avete una persona anziana, con una scomposizione, dovete ridurgliela e stabilizzarla con dei fili metallici.
- Quando le fratture sono così comminute, questo è l’esempio di una frattura extrarticolare con scomposizione dorsale, questa è la manovra di trazione che andrò ad effettuare lungo il primo raggio e l’immobilizzazione andrà fatta con un gesso in leggera flessione del polso e ulnarizzazione. Quando però c’è qualche frammento in più, la stabilizzazione con dei fili metallici laterali vi garantisce come vi ho detto….Il gruppo B che sono quelle parziali magari solo della stiloide radiale di un lato, sono fratture che non posso trattare con un gesso, perché interessano la superficie articolare: quindi c’è un gradino. Quando questo comincia ad essere maggiore di 2mm (ogni scuola ha la sua opinione...), si considera inaccettabile: quindi a riduzione avvenuta, devo aprirlo e ridurlo chirurgicamente.
Esempio: frattura molto semplice che interessa la stiloide del radio e soprattutto la stiloide dell’ulna.
Apriamo un piccolo capitoletto: molto importante è stabilizzare le frazioni dell’ulna perché lì si inserisce la fibrocartilagine triangolare.
Questa frattura che è composta nel radio e in teoria potrei mettergli un gesso e dirgli:- vada!-, perché non c’è gradino. In realtà, avendo scomposta la stiloide ulnare, devo stabilizzarla, altrimenti avrò continui problemi a livello dell’ulnare.
Questa vedete era la superficie laterale, non c’era una grande scomposizione, però alla fine è stata stabilizzata con un cerchiaggio. La stiloide, vedete, è un punto in cui si inseriscono dei legamenti e la fibrocartilagine triangolare che, viene a scompormi il radio e non si riesce a comporlo con delle manovre ma dovete stabilizzarla.
Vedete questa è l’immagine della fibrocartilagine triangolare che, se lesionata, dà un dolore molto forte e non riuscite a fare più niente.
Tante volte noi vediamo fratture della stiloide, scomposte, trattate in modo conservativo, perché viene data una minore importanza, ma che poi daranno danni importanti. Questi pazienti vanno operati, ma non è più possibile ridurre, quindi bisogna fare delle manovre aggiuntive: insomma sono sempre dei disastri!
Il trattamento corretto di una frattura è una cosa molto importante, perché se date indicazioni sbagliate, quello che succede al paziente dopo, gli cambia la vita. Ci sono dei pazienti con fratture mal trattate, che si sono trovati a non poter fare più il lavoro che facevano prima.
- Se le fratture sono pluriframmentate scomposte l’indicazione chirurgica s’impone assolutamente, perché non riesco con delle manovre e allora la scelta sarà tra 2 possibilità: se ho una frattura del radio da compressione, cosa succederà a livello dell’epifisi del radio? Sono caduta, sono osteorototica e quindi ho fracassato tutta la parte dell’epifisi distale del radio. Chi mi opera deve ricreare la lunghezza dell’osso: lì mi troverò un gap, un buco, mi trovo l’osso trabecolare. Devo già programmare un prelievo di osso dalla cresta iliaca. Agli ortopedici la cosa non è sempre chiara: il prelievo di osso spongioso corticale viene sempre fatto dalla cresta iliaca, perché è l’osso spongioso più compatto. Si potrebbe prelevare un po’ di osso dal radio, però l’osso trabecolare ha delle trabecole molto ampie, per cui non riesce a compattare. Si fa un prelievo cortico-spongioso, come vedete il prelievo può essere fatto dall’epifisi del radio, aprendo uno sportello e prendendo la spongiosa, ma devono essere quantità molto limitate. Poi si stabilisce la lunghezza, si zaffa con l’osso che mancava, si ricostituisce la zona che è crollata e si picchetta il tutto con una placca, con delle viti. Ovviamente voi vi potete immaginare che, se la frattura è nell’epifisi distale, la tenuta delle viti distali sarà poco o niente, perché vanno nell’osso spongioso rotto: bisognerà decidere se mettere delle viti da spongiosa, se mettere delle placche, dei fissatori…per cui non è così semplice…Questa è la via d’accesso volare; le placche potrò metterle al polso volari o dorsali; questa fa vedere il flessore radiale del carpo con l’arteria; questo è il pronatore rotondo…..quadrato che vi trovate sul radio dovete inciderlo e arrivare dove c’è il focolaio di frattura, ridurre il focolaio e fare tutte le altre manovre; la placca può essere messa anche dorsale con un innesto, l’accesso sarà dorsale, ovviamente attraverso l’apparato estensore ulnare e radiale del carpo. Viene tolto il tubercolo, per arrivare alla superficie piatta e mettere la placca.
Immagine di frattura pluriframmentaria dell’epifisi distale del radio, scomposta, articolare; questa è l’immagine radiografica laterale: c’è stato un tentativo di mettergli il gesso, che in questo caso sembrerebbe accettabile, in realtà l’inclinazione del radio è eccessiva, rispetto a quella che è la struttura anatomica e questo paziente rischia di non tirare più su il polso, ossia lo flette ma non lo estende.
Dovrò operarlo: placca con delle viti, con innesto.
FRATTURE DELLO SCAFOIDE
Il problema di questo osso è che non consolida mai autonomamente, se non in un caso unico che è quello del tubercolo (tipo di frattura A1), oppure le fratture parziali di scafoide (tipo di tipo A2), che possono essere trattate con l’ingessatura.
Se cominciamo ad andare nel gruppo B (secondo la classificazione di Herbert dell’AO), fratture trasversali, anche se sono composte, c’è l’indicazione chirurgica, perché sono instabili. In più c’è una vascolarizzazione anomala.
Da che cosa è data l’instabilità di questa frattura? Pensate a cosa si inserisce, alla forma, pensate all’ossatura.
Che tendine può andare vicino?
R: Flessore del carpo.
D: Quanti sono i flessori del carpo?
R: Sono 2: flessore ulnare e radiale. In particolare quest’ultimo si inserisce sul tubercolo dello scafoide
D: Quindi è lì che avviene una certa trazione, fattori instabili, perché c’è la parte tendinea; in più hanno una vascolarizzazione che crea dei problemi per la formazione del callo di frattura e quindi del callo endostale: qua di periostio ce n’è poco.
È vascolarizzato da due rami diversi: uno volare, uno dorsale, che è il più importante, quindi gli accessi chirurgici devono essere sempre anteriori.
Va quasi sempre operata, secondo la scuola australiana, di Herbert, che ha fatto una vite (ed è diventato ricchissimo…ha avuto un’idea geniale…praticamente lavorava fino a qualche anno fa…ora va in giro in barca…) con un doppio passo, con due filettature prossimale e dorsale, per compattare questi due frammenti.
È quindi importante stabilizzare la frattura con una vite: non sempre è possibile mettere la vite di Herbert nelle fratture di scafoide, perché ci sono dei casi di fratture pluriframmentarie, in cui non ho solo due frammenti, una scomposizione un po’ particolare in cui sono costretto a mettere dei fili metallici. Si forma lo stesso il callo, ma lo terrò immobilizzato per più tempo.
Spesso oltre alla frattura dello scafoide ho un tale impatto che ho anche una lussazione.
Le fratture delle ossa lunghe dell’arto superiore cercherò di stabilizzarle o con un gesso, se i monconi non sono troppo dislocati, se non si inseriscono muscoli, se c’è dislocazione uso placche.
Esempio frattura di un gomito: qui la frattura è importante perché se ho una frattura dell’epifisi prossimale del radio: che cosa si inserisce qui, che mi può dare una scomposizione?
- studiate bene l’anatomia: se vi vengono chieste le lombalgie, dovete sapere dove nasce il nervo sciatico, che decorso ha…se parliamo di sindromi compressive, dovete sapere i nervi che passaggi fanno…vi serve in generale, vi capiterà sicuramente che qualcuno, che non ha capito che adesso la scienza totale non esiste, vi chiederà consiglio. Anche se voi non c’entrate niente, non potete fare una figura! Almeno saperlo indirizzare, avere un’idea vaga -.
Nell’epifisi prossimale del radio, anteriormente, s’inserisce il tendine del bicipite. Per cui v’immaginerete una scomposizione del frammento che è dislocato anteriormente, perché è il bicipite che lo tira, per cui dovrò tirarlo giù.
È inutile in questo caso accanirsi per fare delle manovre di riduzione, perché il muscolo è talmente forte che tira il frammento.
Esempio: il vostro compagno si fa male in montagna, lo accompagnate al primo pronto soccorso, in cui c’è il radiologo, che gli fa la lastra e poi dovete decidere se tornare a casa e fare il gesso- è chiaro che, se sapete che la frattura è scomposta, dovete portarlo in un posto dove possono operarlo. Finita la vacanza! Viceversa, necessita solo di gesso e state in montagna lo stesso. Vi cambia la qualità della vita!!!
In questo caso sono state stabilizzate con delle viti, questa è la sintesi dell’olecrano; anche l’olecrano- parte posteriore dell’ulna- viene tirato indietro, viene dislocato da un tendine che è il tricipite: bisognerà stabilizzarlo, fare dei cerchiaggi funzionali.
Questa è una frattura dell’omero: placca e viti…Ok!
Ecco vedete come si presenta una frattura della diafisi dell’omero, che mi dà la compressione del radiale, che tante volte me lo lesiona.
Tu sei in pronto soccorso…telefoni al tuo collega…gli dici:- ti mando una frattura…- come…?
Stiloide di che zona? Devi dirgli sopra, sotto…
Quindi è una frattura stiloide del terzo medio di omero. La scomposizione com’è?
R: Laterale.
D: Giusto: ad latum, in cui tu hai già valutato cosa? Il collega ti dice mi devo preoccupare, mi agito, chiamo la sala operatoria, chiamo quello più anziano, perché non so come fare o…da cosa dipende? Dall’esame obiettivo: i polsi ci sono, il nervo funziona, non c’è il deficit del radiale, qui ci sarà una perdita di sangue, di circa 1l, quindi se già il paziente è anemico, magrino, pallidino, dirò di fare un controllo dell’emocromo. Non posso lasciarlo così per tanto tempo, perché questo ha una frattura scomposta.
In questi casi devo trazionarla, ossia devo ridurla e metterla in trazione, se non posso operarlo subito: quindi ci sono trazioni transolecraniche e il braccio viene allineato con dei pesi.
Questo perché se metto il paziente nel letto, questo si muove e compare il deficit del nervo radiale, che prima era a posto. Nell’ospedale ideale, anche se ci sono i polsi, andrebbe operato subito.
Per lo studio: avere un’idea più o meno di quali possono essere i meccanismi di riparazione, rigurdarsi il tessuto osseo com’è, i canali di Havers, per avere un’idea di com’è il callo di frattura; sapere come può essere trattata una frattura e un’idea di quali sono le fratture principali dell’arto superiore (soprattutto dell’epifisi distale di radio, che è la più comune, le sovracondiloidee di omero, che mi può dare la sindrome di Volkmann, s. ischemica, perché mi schiaccia l’arteria brachiale e mi dà anche una compressione del nervo ulnare).
Lezione di ortopedia
27 marzo2003
ore 14 –16
dott.sa Nolli
autore sbob. Sara Terrevazzi
Fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/03.Ortopedia-27.03.03.doc
TRAUMATOLOGIA DELL’ARTO INFERIORE
Avviso: il professore da la sua disponibilità per il lunedì e giovedì pomeriggio per assistere ad artroscopie a gruppi di due persone.
Le fratture di femore vengono suddivise in fratture dell’ estremo prossimale, fratture diafisarie e fratture dell’estremo distale.
Dal punto di vista delle fratture dell’estremo prossimale del femore bisogna fare delle puntualizzazioni epidemiologiche, anatomiche, cliniche, sulle indagini strumentali ed infine per quanto riguarda la clinica.
Dal punto di vista epidemiologico questo tipo di frattura ha ed avrà in futuro sempre maggior rilevanza. La popolazione sta invecchiando e presenta l’osteoporosi, perdita del tenore calcico associato ad un’alterazione microstrutturale delle trabecole ossee: l’osso, quello a particolare velocità di rimaneggiamento, l’osso epifisario, l’osso spongioso, è quello che più facilmente va in contro ad osteoporosi sia di tipo metabolico (alla donna che va in menopausa viene a mancare lo stimolo estrogenico e osteopositivo) sia di tipo senile per l’ invecchiamento. Tutti alla fine perdiamo osso e se la donna all’inizio ha un grosso picco di perdita di massa ossea, a 80 anni la donna e l’uomo hanno perso lo stesso osso: la differenza è la velocità iniziale di perdita che è di tipo ormonale. Il 50% delle giornate di ospedalizzazione di un pz con fratture sono dovute alle fratture dell’ estremo prossimale del femore: tante persone si rompono il femore e la situazione tende a peggiorare con l’invecchiamento della popolazione sia in termini di costi per le cure mediche sia in termini di perdita di produttività dei pz stessi.
L’età: è più frequente nell’ anziano con un’ età media di 73aa e le donne si rompono con una frequenza superiore di 3 volte rispetto agli uomini in assoluto, con una frequenza doppia se consideriamo la classe di età.
Mortalità e morbilità: la frattura di femore rende una persona non autonoma, richiede un allettamento, un intervento chirurgico, aumenta il rischio di trombosi e di embolie, di polmoniti, di decubiti e di infezioni generali. Tali rischi si possono risolvere con un intervento chirurgico eseguito con celerità associato ad una precoce immobilizzazione: operiamo per permettere ai pz di mettersi seduti in seconda giornata, in poltrona tra terza e la quinta giornata e in piedi il più velocemente possibile.
Dal punto di vista clinico: il pz si presenta in pronto soccorso sdraiato, dolorante, con una mano portata sull’ inguine o sulla regione trocanterica, con l’arto inferiore più corto di quello controlaterale (mettendo un dito sul malleolo mediale / tibiale di entrambi gli arti, il dito sull’arto fratturato sarà più in alto), con il piede dal lato della frattura, che fisiologicamente ha un’ extra rotazione di 18°, molto più extra ruotato. Tele sintomatologia non è sempre presente: ad es. demenza senile che non fa sentire il dolore oppure una frattura molto mediale in cui l’accorciamento non è particolarmente evidente. Qual è la differenza tra tessuto osseo spongioso e tessuto osteonico / compatto ? E’ la trabecolatura, ben visibile all’ RX. Le zone articolate ed epifisarie sono costituite da osso spongioso / trasecolare per via dei carichi che vengono sopportati dalle diverse zone dell’osso. Quindi l’ idrossiapatite e il calcio si dispongono secondo queste trabecole che sono delle linee lungo le quali sono trasmessi i carichi, con un andamento ben preciso secondo le linee di carico. Tali linee sono studiabili mediante l’ RX per vedere se si sono indeboliti, cosa che accade nell’ osteoporosi dove su questi sistemi arciformi indeboliti si va a collocare la frattura. Le zone con poco calcio, le zone osteoporotiche si presenteranno nere all’ RX (triangolo di Ward dove c’è la minima concentrazione di trabecole ossee).
Capsula articolare e vascolarizzazione: noi parliamo di sistema prossimale del femore ma sostanzialmente parliamo dell’ articolazione coxo-femorale, tra la testa del femore e l’acetabolo: è una diartrosi, perché ricoperta di cartilagine jalina, è un’ enartrosi, perché 2/3 di sfera all’interno di una sfera cava. La capsula è fondamentale per la classificazione delle fratture che ci permette di capire la natura della frattura, dare una prognosi e scegliere il trattamento chirurgico di quella frattura. La testa del femore viene nutrita dall’ arteria del legamento rotondo, arriva a livello prossimale dal legamento rotondo e attraverso esso penetra nella testa del femore, di cui rappresenta il 15% della vascolarizzazione. La capsula arriva da laterale invece , racchiude il collo del femore, si porta fino all’anca e attraverso di essa passano dei vasi che lungo il collo arrivano fino alla testa e la vascolarizzano per la maggior parte. Nell’ anziano l’arteria del legamento rotondo è spesso obliterata, quindi la vascolarizzazione della testa dipende dai vasi capsulari laterali che arrivano dalle circonflesse anteriore e posteriore che girano intorno al collo, a loro volta rami dell’arteria femorale. Se c’è una frattura all’interno della capsula che rompe in due il collo del femore, i vasellini possono essere interrotti non ossigenando più la testa del femore che è dunque destinata alla necrosi ischemica; da ciò consegue che la frattura non guarirà, la testa collabirà con conseguente malacia della stessa che collasserà e non sarà più in grado di sostenere il carico. Ecco perché bisogna operare. Tali arterie inoltre contribuiscono al nutrimento della cartilagine articolare, che è un tessuto non vascolarizzato e non innervato, attraverso il liquido sinoviale prodotto dalla membrana sinoviale che inoltre lava la cartilagine dai cataboliti. La cartilagine è un tessuto costituito da cellule che si moltiplicano in maniera amitotica, quindi possiamo trovare clusters cellulari di cellule binucleate che non si moltiplicano, quindi una lesione cartilaginea non ridà cartilagine, dà modificazioni del carico che porteranno ad artrosi, malattia della cartilagine. Nel bimbo questi vasi vascolarizzano l’epifisi prossimale in accrescimento mentre nell’adulto la testa del femore.
Allora la frattura dell’estremo prossimale del femore, intracapsulare, determina una lesione dei vasi intracapsulari, necrosi, artrosi: quindi la lesione ha bassa probabilità di guarire perché il callo si forma prima di tutto grazie all’ematoma, primum movens perché si verifichi tutta quella serie di processi biochimici e cellulari con l’ arrivo degli elementi differenziati etc. etc. che porteranno al deposito di sali di idrossiapatite e quindi poi la formazione del callo osseo. Il liquido sinoviale per le sostanze che contiene impedisce la formazione dell’ematoma, spiegazione per cui le fratture intracapsulari hanno in sé il germe biochimico ed ambientale affinché la frattura non guarisca e si rischi la necrosi dell’estremo più prossimale di questa frattura. Quindi la domanda è: se una cosa è verosimilmente destinata a morire perché lasciarla? Non si lascia. E invece le fratture laterali alla capsula, che stanno prima della capsula, le fratture che determinano la rottura di una parte che non è all’interno della capsula che cosa faranno visto che i vasi sono lontani? Questo è il motivo per cui noi suddividiamo le fratture dell’estremo prossimale del femore in mediali e laterali: le mediali in capsulari, le laterali in extracapsulari. Le fratture laterali interessano la regione trocanterica, del grande e piccolo trocantere. Tale distinzione è fondamentale per capire il tipo di trattamento da applicare a tali fratture: intuitivamente se è mediale dovremo togliere la testa e ci vorrà una protesi, se laterale la tratteremo con una osteosintesi.
Le fratture mediali si classificano in base all’altezza alla quale si viene a formare la rima di frattura: capitata, sottocapitata, medio cervicale, basi cervicale. Pauwels ha fatto degli studi sull’inclinazione della rima di frattura e ha visto che in base all’inclinazione la possibilità che questa testa si incastrasse nella dialisi era diversa: maggiore l’angolo, maggiore lo scivolamento, minore era la probabilità di guarigione. Il trattamento delle frattura intracapsulari sono le endoprotesi nelle quali metto tutto attaccato al femore senza toccare l’acetabolo ( differenti perciò dalle artroprotesi) lasciando una parte sana e risparmiando un’ora di intervento.
Importante è la radiografia del bacino in quanto vi può essere la presenza di fratture della branca ischio-pubica o ileo-pubica (ileo, ischio e pube si riuniscono nella cartilagine psilonica sul fondo dell’acetabolo) che danno dolore ma hanno come conseguenza solo eparina a basso peso molecolare sottocute, analgesici, 2 settimane a casa a letto, 2 settimane letto-poltrona, lastra di controllo dopo un mese.
Immagini di endoprotesi: stelo all’interno del canale femorale, colletto, testina, rivestimento in polietilene che è radiotrasparente, sopra una testa metallica infilata nell’acetabolo. E’ un’endoprotesi biarticolata perché c’e una testina all’interno della testa metallica che a sua volta si articola con l’acetabolo. Da tener presente che se la frattura è composta e la rima non ben visibile in un paziente giovane si prova l’intervento col posizionamento di viti risparmiando se tutto andrà bene la testa del femore ed evitando un’endoprotesi dalla durata non ben definita.
Le fratture laterali non dovrebbero a regola interessare i vasi che vanno alla testa del femore, con un rischio di necrosi quindi molto molto limitato; interessano invece la regione del grande e piccolo trocantere.
Le fratture che attraversano il trocantere sono definite pertrocanteriche. Se dalla regione trocanterica si portano al di sotto sono definite per-sotto-trocanteriche. Se invece si trovano al di sotto della regione trocanterica ma non ancora a livello della dialisi sono chiamata sotto-trocanteriche.
Classificazione di Boyde-Griffin: tipo I: dal grande al piccolo trocantere; tipo II: grande e piccolo trocantere con più rime di frattura; tipo III: rime di frattura pertrocanteriche e sottotrocanteriche; tipo IV: dalla regione trocanterica scende distalmente.
Il trattamento delle fratture laterali prevede l’uso di viti e placca o chiodo gamma. ( Vitone entra nel collo ancora la testa e l’avvicina, placca che ancora il vitone alla placca e la placca è ancorata al tutto per mezzo di viti sulla diafisi femorale : questo sistema ricompatta la frattura, blocca tutto e permette al paziente di rimettersi in carico, cioè di alzarsi in piedi e camminare) Vengono descritte altre immagini: trazione transcheletrica transcondiloidea, un chiodo di 2.5 / 3 mm nel femore , legato ad una staffa legata ad un baldacchino in modo tale che tirando si riesce a ridurre la frattura per poi passare all’intervento chirurgico.
Chiodi gamma ovvero chiodi endomidollari con due viti per bloccare la diafisi in modo che sia stabile, per sintetizzare le fratture sotto-trocanteriche o anche per le pertrocanteriche, in quelle fratture in cui c’è bisogno di una tenuta importante perché riduce il braccio di leva ovvero lo stress sul chiodo stesso.
Lussazione dell’anca: meccanismo è di tipo traumatico, una violenta sollecitazione trasmessa lungo l’asse del femore. Ad esempio incidente frontale violento, viene colpito il ginocchio che spinge posteriormente la testa del femore, il quale forza nell’ acetabolo che può far due cose: o saltar fuori, o spaccare l’acetabolo e lussarsi posteriormente, realizzando così non una lussazione pura ma una frattura lussazione, che è più frequente.
Cosa fa la testa del femore uscendo dal cotile? Un disastro. Sono traumi ad alta energia,traumi della strada, è una frattura dei ragazzi giovani oppure incidenti del lavoro.
Complicanze: frattura del cotile, frattura del femore, lesione del nervo sciatico,necrosi asettica tardiva, irriducibilità per la presenza di qualche frammento tra la testa e l’acetabolo. Il pz viene portato in sala operatoria, viene addormentato ( sempre sotto narcosi perché è un dolore allucinante e il pz può andare in contro a shock vagali che possono dare arresto cardiaco) e si riduce la frattura: se l’anca va dentro, bene, se non va significa che c’è qualche pezzettino. A questo punto possiamo o aprire l’articolazione e vedere dov’è questo pezzettino o aprire e stabilizzare il tutto o lasciare così. Per quanto riguarda la necrosi asettica succede la stessa cosa che per una frattura mediale di femore, ossia la rottura dei vaserellini che vanno alla testa del femore: il problema vero è che sono pazienti giovani di 20, 30, 40 anni e attivi. Spesso inoltre la composizione della frattura dà come risultato una morfologia dell’acetabolo che non è la stessa di prima e ciò significa che i carichi non saranno gli stessi di prima: i carichi precedentemente distribuiti su una certa superficie ora verranno distribuiti su una superficie più piccola. Ne consegue un ipercarico che darà una ipersollecitazione della cartilagine che col tempo si danneggerà facendo il primo passo verso l’artrosi. Quindi se non metteremo la protesi ad un ragazzo perché non ha la necrosi della testa gliela metteremo comunque dopo 10 anni perché si presenterà l’artrosi, non primitiva ma secondaria, post-traumatica.
Fratture diafisarie: riguardano la diafisi, età media 33aa, ciò significa che la frattura dell’osso compatto è una frattura ad alta energia, mentre quella dell’ osso spongioso è a bassa energia. La sede è il terzo prossimale al di sotto dell’istmo, il terzo medio(la più frequente) e il terzo distale. Sono esposte nel 20% dei casi, c’è associazione con trauma cranico, frattura della tibia omolaterale, emorragia da shock e in uno su dieci bisogna chiamare il chirurgo. Per quanto riguarda il trattamento bisogna guardare il tipo di frattura e lo stato del paziente (se politrauma, in emorragia, frattura di fegato, rottura di milza), l’età del pz, un conto se è un bambino o un adulto. Nell’adulto si tende a trattare in modo cruento mentre nel bambino in modo incruento; nell’adulto c’è maggior frequenza di fratture scomposte rispetto al bimbo proprio perché l’ osso ha consistenza e plasticità diversa. Comunque il trattamento cruento in tempi rapidi permette una precoce mobilizzazione e risolve le complicanze che deriverebbero da una lunga immobilità. Il trattamento prevede una trazione transcheletrica perché favorisce la riduzione, fino ad 11 kg in trazione, associata ad osteosintesi: il mezzo più utilizzato sono i chiodi endomidollari, poi usiamo i fissatori esterni in particolar modo nelle fratture esposte. E’ da sottolineare l’importanza della doppia proiezione radiografica per valutare lo spostamento posteriore dell’osso fratturato e l’entità della scomposizione, importante per valutare eventuali lesioni a vasi e nervi come una dislocazione del nervo sciatico o una lesione dell’arteria femorale che è un ramo terminale sia dal punto di vista anatomico sia da quello funzionale. Oltre al trattamento con un chiodo endomidollare si può effettuare una stimolazione del callo osseo tra i 3 e i 6 mesi con uno stimolo meccanico per far aumentare la produzione di osso: come si fa? Dando un minimo di movimento attraverso la dinamizzazione del chiodo che permette un gioco di stantuffo sul focolaio di frattura: il chiodo è statico se fissato con viti sopra e sotto, diventa dinamico se si toglie una vite. Così come è fondamentale perché la frattura evolva in senso positivo far camminare il paziente sulla frattura perché il carico facilita la distribuzione delle forze.
La frattura del terzo distale del femore: sono pz giovani che vanno incontro a cadute a ginocchio flesso, a traumi ad alta energia, spesso sono politraumi oppure osteoporotici in quanto si parla di epifisi distale, tessuto spongioso. Le fratture possono interessare i condili, fratture condiloidee, oppure fratture collocate al di sopra dei condili, sopra- condiloidee. Possono essere extra-articolari, mono-condiloidee quando interessano solo un condilo, bicondiloidee quando interessano entrambi i condili, oppure intra-articolari oppure miste.
Per l’osteosintesi si possono usare un sacco di cose, delle placche, delle viti, dei chiodi o dei fissatori esterni.
Per quanto riguarda la frattura di ginocchio il trattamento chirurgico è la scelta migliore perché permette di affrontare in maniera corretta il focolaio di frattura, una precoce mobilizzazione e una rapida messa in carico, anche se si aspetta a dare il carico in quanto zona articolare: importante è dunque la precoce mobilizzazione in piscina, in bicicletta, in situazioni cioè che prevedono la mobilizzazione senza caricare peso sul ginocchio. Fondamentale è evitare che i carichi siano distribuiti in maniera corretta, cioè non diano un ipercarico che porterà all’artrosi, situazione non accettabile soprattutto in pz giovani. Nuovamente vengono proiettate immagini: placche e viti per la riduzione dei condili che così hanno ripristinato il proprio asse. Dalle immagini si evince un concetto importante riguardo le scomposizioni: le fratture non si scompongono per fattori gravitazionali ma per la presenza di forze muscolari che attraverso i tendini tirano le porzioni ossee.
La frattura della rotula è la più comune frattura del ginocchio, è un trauma diretto (es: caduta su uno scalino), la più frequente è la frattura trasversale ( inserzione del quadricipite da una parte, tendine rotuleo dall’altra, la rotula si scompone), solitamente scomposta, per cui c’è necessità di intervento chirurgico. Segno clinico è l’impossibilità di sollevare la gamba in quanto la forza del quadricipite si risolve a livello della base della rotula. La diagnosi viene fatta attraverso la lastra. Come le trattiamo? Con delle sintesi, con dei fili metallici rigidi con dei cerchiaggi rotondi o dei cerchiaggi equatoriali oppure con l’uso delle viti.
Fratture del piatto tibiale: i 2/3 delle fratture del piatto tibiale (condili sui quali avviene il movimento dei condili femorali) avviene per incidenti stradali o traumi sportivi, per trauma diretto (paraurti) o indiretto, compressione sollecitazione varo-valgo, cioè un traumatismo in valgo spacca il laterale, un traumatismo in varo spacca il mediale. La maggior parte è l’emipiatto laterale perché è più facile un traumatismo in valgo per una questione di movimento in extrarotazione con il piede che rimane fermo. Problema è la scomposizione in quanto l’epifisi è tessuto spongioso e quando si rompe si frantuma: quindi può capitare che ripristinato il piatto tibiale non ci sia l’osso sottostante e allora è necessario prelevarlo dalla cresta iliaca e metterlo li dove manca facendo un trapianto. Spesso si presenta una frattura frammentata, fino a 4 frammenti, oppure comminuta, oltre i 4 frammenti. E’ fondamentale ottenere il ripristino della superficie articolare per evitare che l’articolazione lavori male e quindi intervenga artrosi di ginocchio. Trattamento: incruento con uno stivalone gessato dalla radice della coscia fino al piede (la ginocchiera parte dalla radice della coscia e arriva al di sopra dei malleoli, il pelvi-pedideo parte dall’ombelico prende l’anca fino al piede), cruento mediante riduzione con sintesi, placche, viti e placche e viti a livello percutaneo ( le viti da spongiosa hanno spire grandi, mentre quelle da corticale hanno spire più piccole ).
La frattura di gamba: è la frattura di ossa lunghe più frequente ed è la frattura che più frequentemente non consolida. Può essere da trauma diretto od indiretto. Si classificano in biossee se vi è rottura sia di perone che di tibia, a rima trasversale, a rima obliqua, del terzo distale, bifocali, con frammento a farfalla, sconquasso (quando proprio è un disastro). I trattamenti possono essere cruenti o incruenti a seconda del tipo di frattura, dell’età del paziente, della scomposizione, della parte di tibia interessata.
Le fratture del malleolo: sono molto frequenti ( interessano il malleolo laterale o peroniale, malleolo mediale o tibiale, terzo malleolo che completa la superficie articolare tibiale posteriormente che si confronta con l’astragalo e quarto malleolo, protuberanza tibiale anteriore ) e per la loro posizione sono spesso associate a distorsioni di caviglia. A seconda dell’entità della frattura del malleolo decideremo se sintetizzarla o meno, perché dipende dall’ interessamento articolare. Il trattamento può essere incruento, stivaletto gessato, o cruento, con posizionamento di viti per ripristinare la superficie articolare per evitare sovraccarichi dell’ articolazione che portano ad artrosi della stessa.
Le fratture di calcagno sono frequentissime nei defenestrati, nei tentati suicidi che si presentano con i calcagni infossati. Dovuti a traumi diretti ad energia medio- alta, carichi assiali, cadute dall’alto. Il calcagno è osso spongioso che sotto il carico si compatta ed è per questo difficilissimo ripristinare la morfologia normale del calcagno. Il trattamento incruento prevede il gesso, quello cruento placche e viti. Questo tipo di frattura dà problemi di deambulazione tremendi.
Fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/04.Ortopedia-03.04.2003.doc
2003-04-03
ORTOPEDIA
Autore: Sbob. Andrea Rossi
Lezione di Ortopedia del 10 Aprile 2003, ore 14.00 – 16.00
La trascrizione della registrazione si compone di 13 pagine, [lo sbobinatore vi parlerà in corsivo tra parentesi quadre]
La lezione è stata tenuta dal dr. Bigoni (il quale usava una presentazione Powerpoint, ma ha gentilmente concesso alcune immagini: 4 incluse e 6 consultabili via sito, con link nel testo)
ATTENZIONE PER LA STAMPA: il testo contiene immagini a colori, selezionate quindi “Bianco e Nero” tra le Proprietà di Stampa, se credete
ARTROSI E ARTRITE REUMATOIDE
Lezione bellissima ed interessantissima sull’Artrosi ed Artrite Reumatoide. Cercate di non addormentarvi; se avete domande o cose da chiedere interrompete pure [nemmeno una interruzione], cerchiamo di andare un po’ spediti.
Le nozioni di anatomia diamo per scontato che le sappiate.
Velocemente, dal punto di vista microstrutturale vediamo come è fatta la cartilagine articolare. È costituita da diversi strati:
- quello più superficiale, la cosiddetta lamina splendens, che vedete quando aprite un’articolazione; è bianca, madreperlacea; microscopicamente acellulare
- strato tangenziale; fibrille collagene aggregate a proteoglicani e condrociti (cellule ovalari proprie della cartilagine)
- strato di transizione; con fibre disposte in maniera differente
- strato radiale; disposizione dei condrociti a colonna e con le fibre collagene intrecciate sui diversi piani: somiglia di più alla superficie ossea, perché ha come delle trabecolature.
- linea di demarcazione detta tide-mark che è uno strato più calcificato, più vicino alla superficie ossea, è la zona basale della cartilagine articolare, ha funzione di supporto anche vascolare. È il “passaggio” per l’osso subcondrale.
Sapete che la cartilagine articolare ha la funzione di permettere lo scorrimento dei capi articolari, di ridistribuire i carichi anche in virtù di questi differenti strati che in termini meccanici possono assolvere a tutte le funzioni che la cartilagine ha. Essa non è innervata, non può quindi di per sé dare sintomatologia dolorosa; nelle patologie che vedremo dove il dolore è una delle situazioni dominanti, esso non è dato dalla lesione cartilaginea, ma lì si avverte, soprattutto nelle articolazioni sottoposte a carico, quando già esiste una lesione sufficientemente importante della cartilagine da non ridistribuire più i carichi come in natura dovrebbe essere determinando quindi situazioni di sovraccarico sull’osso sottostante: questo sì è riccamente vascolarizzato ed innervato ed è sensibile alle modificazioni, immediatamente manda impulsi dolorosi. Quindi, quando vi ritrovate con un paziente con una lesione che si suppone esser articolare, sintomatica….da tempo… dovete pensare che ci sia una situazione lesiva così importante da non essere più capace di proteggere l’osso sottostante.
Dal punto di vista ultrastrutturale abbiamo gli aggregati di Proteoglicani (Cheratan-Solfato, Condroitin-Solfato) si legano all’asse di Acido Ialuronico con proteine di collegamento. Questi hanno una grossa capacità di legare acqua, perché sono molecole elettronegative, legami fisici e chimici contribuiscono a dare resistenza ed elasticità, due caratteristiche fondamentali della cartilagine articolare.
L’unità costitutiva della cartilagine è come una piccola unità funzionale, che si modifica: a riposo è rigonfia, con massima capacità di ammortizzazione; quando c’è carico, si deforma distribuendo le forze su tutte le superfici circostanti, e questo grazie alla sua struttura microfibrillare.
Delle patologie che trattiamo oggi, questa è la più importante soprattutto come incidenza. È una patologia degenerativa cronica che può avere interessamento mono o poliarticolare. È caratterizzata da classiche alterazioni della cartilagine e dell’osso subcondrale, e da fenomeni flogistici reattivi ed incostanti soprattutto a livello della membrana capsulo-sinoviale.
Nelle artriti, a differenza che nelle artrosi, predominano fenomeni di natura infiammatoria soprattutto a carico della membrana sinoviale per la ricca vascolarizzazione, nell’artrosi predominano fenomeni degenerativi, per lo più a carico della cartilagine articolare.
L’artrosi ha un’incidenza elevatissima: 80% in soggetti tra 50 e 65aa, molto sintomatica ed invalidante; il 20% delle femmine ed il 15% dei maschi è sintomatico, con sintomatologia tipica. L’invecchiamento non è sinonimo di malattia artrosica. È vero che essendo una patologia degenerativa ha una maggiore incidenza in seconda terza età, ma di per sé l’individuo vecchio non è per forza artrosico.
La distribuzione a livello articolare è la seguente, la rivediamo dopo.
Dal punto di vista della classificazione non ci soffermiamo molto però vedete che interessa tutti i distretti, con situazioni particolari. L’Artrosi può essere:
- Primaria o idiopatica
- localizzata (mani, piedi, ginocchio, anca, colonna, spalla, temporo-mandibolare, caviglia)
- generalizzata (almeno 3 sedi)
- prevalentemente piccole articolazioni
- prevalentemente grandi articolazioni
- mista
(la colonna in questi casi è quasi sempre interessata dai fenomeni artrosici)
- Secondaria
- post-traumatica (fratture articolari possono accelerarne l’insorgenza)
- da malattie congenite, acquisite, dello sviluppo (ortopediche, tipo le deviazioni assiali come varismo o valgismo, malattie dell’anca, epifisiolisi; ma anche condizioni mediche generali)
- da deposito di sali di calcio (condrocalcinosi; artropatie secondarie destruenti, di spalla e ginocchio)
- da altre malattie osteoarticolari (osteonecrosi asettica, ad eziopatogenesi microvascolare; morbo di Paget; artrite infettiva tubercolare; morbo di Charcot; artrite reumatoide; spondiloartriti; osteocondromatosi)
Come vedete le malattie che danno artrosi precoce sono tra le più diverse.
Dal punto di vista eziopatogenetico si è visto che esiste una predisposizione genetica per l’artrosi. Nella condrodisplasia lieve è accertata, e il gene responsabile sembra quello codificante per il procollagene II , che è difettoso per sostituzione di una base in posizione 519 sulla catena a 1-2, e la sostituzione è arginina-cisteina [informazione che comunque non riterrei indispensabile…], ciò sembrerebbe dare una particolare debolezza e fragilità alla situazione strutturale. I questi pazienti è dimostrato inoltre un aumento dell’attività degli enzimi proteolitici condrocitari (collagenasi e proteoglicanasi). Sia eventi meccanici che eventi metabolici agiscono, quindi, sul condrocita.
L’alterazione anatomopatologica che per prima si apprezza è uno sfibrillamento della cartilagine, con fissurazioni superficiali parallele alla superficie ossea, che in seguito si approfondiscono divenendo ortogonali rispetto al piano osseo. Dal punto di vista microscopico si dispongono attorno alle fessure, si pensa al fine di rispondere alla lesione.
Inizialmente, la cartilagine apparentemente normale dei pazienti artrosici presenta già delle modificazioni dell’attività metabolica con sofferenza cellulare importante, che arriva a quadri di necrosi dei condrociti, che in termini temporali precede la comparsa delle lesioni macroscopiche.
La matrice della cartilagine articolare sfibrillata presenta una diminuzione della concentrazione di collagene e proteoglicani, i fattori coinvolti nell’infiammazione della sinovia sono pure importanti, non è ancora chiaro però il loro ruolo patogenetico, probabilmente l’iniziale tentativo di riparazione diventano poi causa di ulteriore danno.
Diversi fattori:
- l’interleuchina [non è dato sapere quale], che stimola condrociti e osteoblasti, determina la secrezione di proteasi che non hanno però un’azione agonista-inibitore giusta e quindi come esito finale danno una degradazione della cartilagine e dell’osso subcondrale.
Dal punto di vista dell’eziopatogenesi bisogna tenere presente diversi fattori:
- il sovraccarico meccanico innanzitutto, classicamente la donna bassa, grassa anzi obesa… è un fattore importante
- l’inadeguatezza delle strutture articolari che sono incapaci di tollerare i carichi
- gli esiti di traumi o malattie osteoarticolari, come abbiamo già visto
- malattie metaboliche
- malattie endocrine
- malattie che coinvolgono in qualche modo le strutture articolari
In questo senso c’è un superamento della soglia costruttiva articolare da parte di stimoli meccanici e non si è più in grado di riparare le piccole lesioni, c’è una sintesi aumentata di alcuni fattori come citochine, fosfatasi alcalina, neuropeptidi ad azione stimolante del catabolismo cartilagineo, attività osteoblastica, rimaneggiamento dell’osso subcondrale. Come saprete, su questi tessuti [osso e cartilagine], il danno è dovuto al grosso riassorbimento, dato da uno squilibrio tra catabolismo e sintesi: stiamo per vedere quadri anche piuttosto importanti.
Abbiamo anche come possibilità un cedimento a livello della cartilagine articolare della rete delle fibrille collagene, viene quindi a mancare la struttura che ripartisce il carico e che protegge l’osso. Si vedono anche quadri anatomopatologici di iperidratazione con diluizione dei proteoglicani e penetrazione dei soluti: sequestro di questi che determinano reazioni esagerate in termini metabolici.
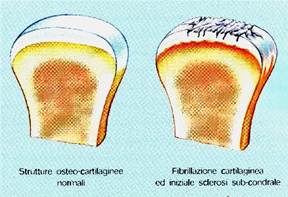 Macroscopicamente abbiamo la fibrillazione progressiva della cartilagine, che poi diviene anche visibile ad occhio nudo; sclerosi, osteofitosi; formazione di cavitazioni geodiche nell’osso subcondrale; reazione infiammatoria sinoviale importante (iperemia, aumento di volume), estesa al liquido sinoviale. Dapprima modesta e localizzata, questa infiammazione sinoviale diviene via via più importante. C’è anche un coinvolgimento del sistema immunitario perché vengono esposti antigeni segregati: ciò dà un aggravamento progressivo ed irreversibile delle lesioni, che non riescono più ad essere riparate.
Macroscopicamente abbiamo la fibrillazione progressiva della cartilagine, che poi diviene anche visibile ad occhio nudo; sclerosi, osteofitosi; formazione di cavitazioni geodiche nell’osso subcondrale; reazione infiammatoria sinoviale importante (iperemia, aumento di volume), estesa al liquido sinoviale. Dapprima modesta e localizzata, questa infiammazione sinoviale diviene via via più importante. C’è anche un coinvolgimento del sistema immunitario perché vengono esposti antigeni segregati: ciò dà un aggravamento progressivo ed irreversibile delle lesioni, che non riescono più ad essere riparate.
Ficat ha descritto queste lesioni della cartilagine in termini macroscopici, dando il nome ad una specifica classificazione in quattro quadri progressivi.
- Edema della cartilagine (accumulo di acqua e perdita di proteoglicani), che si rammollisce
- Stadio della Fibrillazione (rottura delle
 fibrille collagene), c’è disidratazione
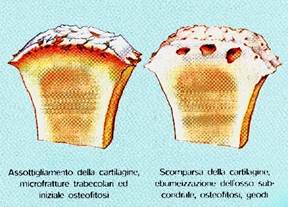
fibrille collagene), c’è disidratazione - Ulcerazione (con disidratazione e lesioni sempre più profonde). C’è abrasione, l’osso inizia a divenire sclerotico ed iperemico, ma non è ancora esposto, c’è una cartilagine residua che lo protegge.
- a questo punto il meccanismo è irreversibile, l’osso non è più capace di sopportare il carico meccanico: nel tentativo di distribuirlo su di una superficie più ampia si determina un’Eburneizzazione dell’osso subcondrale (aumento della densità e diminuzione della vascolarizzazione), con rigidità. Ciò avviene più volentieri nelle zone di maggior carico, specie nelle grandi articolazioni, dove sono più evidenti. L’osso subcondrale può sviluppare microfratture con reazione marginale e formazione di osteofiti (misti osteo-cartilaginei): questi si formano ai margini delle zone sottoposte a carico, sia come tentativo di riparazione, sia come tentativo di aumentare la superficie per ridistribuire le forze. Si formano in questa fase anche i geodi, cavitazioni ripiene di liquido o tessuto fibroso: sono esito di un “risparmio” dell’osso che, nel tentativo di avere maggior resistenza in alcune zone, realizza un grosso riassorbimento in altre.
In microscopia, rivediamo che la cartilagine in preda a questi fenomeni cerca di reagire con gruppi isogeni di condrociti, ipertrofia, aumento metabolico, produzione di collagene, proteoglicani immaturi che si rompono…
La precipitazione dei cristalli di idrossiapatite, importante a contatto con la membrana, provoca l’infiammazione cronica, con liberazione di ulteriori enzimi condrolitici, che non fanno altro che aumentare il danno.
Sulla membrana sinoviale si sviluppa una ipertrofia villosa. Nelle fasi avanzate, in articolazioni sottoposte ad intervento chirurgico spesso si vedono ipertrofie villose. C’è anche la sinovite villo-nodulare che è una lesione precancerosa, spesso può accompagnare questi gradi avanzati di artrosi e le artriti croniche. La lesione non è solo villosa ed iperemica, ma addirittura questi villi sono di natura degenerativa maligna: nerastri, con atipie cellulari… ecc… C’è anche una neoangiogenesi (a differenza dell’osso), fino ad arrivare alla sinovite cronica con infiltrato linfomonocitaria e plasmacellulare. In alcuni casi i detriti osteocartilaginei danno luogo a reazioni da corpo estraneo con formazioni di inclusi. Completano il quadro aspetti regressivi come la metaplasia condroide, fibrosclerosi delle pareti… possono staccarsi alcuni frammenti e bloccare addirittura l’articolazione (si parla soprattutto di grandi articolazioni).
La reazione sinoviale che si approfonda va ad interessare la capsula articolare, l’ultima delle strutture interessate: degenerazione fibrosa, ispessimento importante, rigidità capsulare (uno dei meccanismi che induce il dolore a riposo), retrazione. Quest’ultima determina una riduzione dell’articolarità che favorisce un’usura ancora più rapida della cartilagine residua: spesso il paziente artrosico vi riferisce un aumento della rigidità mattutina che scompare con l’uso, e ciò e dovuto al meccanismo della capsula sopra descritto. Le grandi articolazioni con il movimento riescono anche a cambiare il liquido articolare, e siccome la struttura cartilaginea si nutre con il liquido sinoviale, una buona composizione di questo, con un adeguato ricambio e una buona lubrificazione, permette la riparazione di una lesione iniziale; viceversa, una retrazione capsulare, con un usura rapida, e uno scarso ricambio del lubrificante/nutritizio articolare porta ad una rapida degradazione.
Il liquido sinoviale quindi è poco presente, con reazioni leucocitarie, molto viscoso, localmente può coesistere un difficoltoso drenaggio venoso con congestione del circolo, trasudazione a livello extracapsulare: questo concorso di cause può favorire l’instaurarsi di versamento articolare. I versamenti articolari, che sembrerebbero un controsenso parlando di liquido sinoviale insufficiente, sono infatti solo un’ulteriore tentativo di reazione maldestra ed esagerata. Certe volte vi capita un paziente con artrosinovite senza trauma, potete sospettare un inizio di artrosi, che può ancora non darvi segni radiologici, e che si rende evidente con il versamento per questo meccanismo di irritazione della sinovia (stasi, iperemia e accumulo extracapsulare).
L’osso subcondrale perciò diventa eburneo, sclerotico; c’è un addensamento del sistema trabecolare, perché si ha una riduzione dell’area di contatto: l’incongruenza articolare e la retrazione legamentosa diminuiscono la capacità di scorrimento dei capi. È come se la forza di carico fosse limitata alla zona già lesa, e ciò peggiora ancor più la lesione. Nell’osso subcondrale possiamo avere microfratture trabecolari, collasso delle strutture portanti; l’eburneizzazione è solo la fine di questi fenomeni di necrosi, riassorbimento e limitazione vascolare. In ultima analisi questo è il motivo dei geodi; essi sono di 1 cm o più (nelle teste femorali anche geodi vicini ai 2cm), possono essere comunicanti tra di loro, aperti verso l’articolazione e perciò ripieni di liquido sinoviale; più spesse sono però degenerativi, pieni di tessuto fibroso dato dal riassorbimento dell’osso.
Nelle zone non sottoposte a carico i vasi penetrano nella cartilagine e danno luogo alla produzione di nuovo tessuto con gli osteofiti. Essi non saranno mai nelle zone sottoposte a carico: non potrebbero nascere né crescere.
Sintomatologia dell’Artrosi
- Limitazione funzionale
- Dolore
Talvolta anche quadri drammatici possono essere sintomatologicamente silenti, o avere al massimo una piccola riduzione dell’articolarità, anche senza dolore.
L’indicazione per la terapia chirurgica (protesi articolare) è data esclusivamente dal dolore. Questo perché il paziente protesizzato non avrà comunque mai una articolarità come il normale, perciò la limitazione funzionale da sola non costituisce un’indicazione sufficiente per proporre la protesi. Il dolore a riposo, continuo, sintomatico… il paziente che piange giorno e notte è l’indicazione.
Il dolore articolare fugace, dopo sforzo può far capire che siamo in uno stadio intermedio. Qui potete trovare i quadri radiologici tra i più svariati (abbiamo visto che sono molto indicativi, in questa fase), importante è soprattutto la sintomatologia riferita: una lunga camminata scatena la crisi dolorosa… ha preso il classico antinfiammatorio e sta bene… L’utilizzo dell’antinfiammatorio è importante anche per fare diagnosi: il paziente che viene a farsi vedere per la prima volta, che sa tutto, che ha il vicino già operato, viene già preparato, sa vita morte miracoli della protesi… per capire com’è il suo dolore, com’è la gravità, la domanda da fare è “Quante volte prende l’Aulin al giorno/alla settimana?”. Consideriamo anche mogli apprensive e mariti che dicono di non sentire male pur soffrendo… tutte queste cose vanno prese in considerazione.
Radiograficamente poi si cerca una conferma alla diagnosi clinica, ma la lastra non costituisce da sola indicazione all’intervento: trattiamo i pazienti e non le radiografie.
Possono avere un significato patogenetico l’attività lavorativa, il peso, lo stile di vita, problemi ad altre articolazioni (che in un quadro iniziale vanno corretti per rallentare la patologia). In casi di artrosi non grave, per persone anziane si consiglia per esempio l’utilizzo del bastone, che riequilibra i carichi, può aiutare ad alleggerire l’articolazione lesa, conferisce sicurezza: importante quest’ultimo fattore perché la paura del dolore/di cadere fa limitare i movimenti e peggiora lo stato dell’articolazione malata (specie anca e ginocchio), che deve essere mantenuta un po’ in esercizio. I condroprotettori [farmaci-], per chi ci crede, possono essere di aiuto. Da monitorare situazioni cliniche comuni come diabete, iperlipidemia, disendocrinie od altro.
Classificazione del dolore
In base alla modalità di insorgenza:
- da carico (già visto)
- da avvio (classicamente delle fasi iniziali)
- notturno (picco al mattino a causa di scarso drenaggio venoso, si risolve con il movimento)
- a riposo (continuo, tipico dalla fase avanzata, per tutti coloro che hanno una infiammazione articolare marcata: capsula, tessuti vicini e tutto il resto). anche nevralgico per interessamento dei grossi nervi che decorrono molto vicini (es. anca/sciatico: attenzione alla diagnosi differenziale con le artrosi/discopatie di colonna, qui!)
Radiologia
L’esame radiografico standard rappresenta ancora oggi la metodica più utilizzata, di per sé più che completo. Dell’artrosi vediamo tutto quello che abbiamo descritto fino ad ora: osteofiti, riduzione della rima (per l’assottigliamento dello strato condrale), erosioni, geodi, calcificazioni di tessuti molli (immagini radiopache intra-extrarticolari, calcificazioni muscolari), osteonecrosi.
La classificazione scolastica del radiogramma dell’artrosi è la Kellgren-Lawrence:
- osteofiti al margine articolare
- ossificazioni periarticolari e muscolari, e delle interfalangee prossimali e distali
- riduzione dello spazio articolare con sclerosi dell’osso subcondrale
- pseudocisti o geodi con sclerosi della parete, subcondrali o immediatamente sotto
- deformità finale dell’osso, soprattutto la testa femorale può risultare deformata, appiattita, allungata…
Passando ad alcuni quadri, in questa lastra di coxartrosi supporrete che qualche problema ci sia: c’è già come vedete un atteggiamento di abduzione ed extrarotazione compensatoria. Visitando il paziente vedrete probabilmente anche un accorciamento di questo arto… infatti solo per la perdita delle due componenti cartilaginee (cefalica ed acetabolare) possono fare accorciare l’arto anche di un centimetro, poi c’è anche l’erosione dell’osso. Qui c’è di tutto: geodi, osteofiti di tutte le forme… la zona di carico può essere individuata come una specie di cupola in alto, anche se questa lastra è un po’ chiara: vedete che la rima articolare non c’è più, c’è una grossissima sclerosi non solo della testa ma anche e soprattutto dell’acetabolo (che chiaramente è reattiva, come visto prima), vedete che l’arto è un po’ extraruotato [mi sa che qui pretendi, Bigoni!] nel tentativo di supplire al dolore, il paziente cerca di risparmiare la zona dolorosa modificando l’assetto, cerca di procrastinare l’insorgenza dolorosa [puoi localizzare queste cose nella stessa lastra “animata”], è chiaro che però si approfondisce la lesione che può anche aprirsi sulla testa.
Poi vedete una testa di femore rimossa, tagliata e aperta come una mela [attenzione: è da vomito]: vedete l’osso subcondrale, completamente diverso dalla situazione midollare; la presenza dei geodi, ripieni di tessuto fibroso; vedete gli osteofiti; la fine della testa sul collo, in basso nella fotografia. Vi accorgete delle erosioni sulla superficie: lo strato cartilagineo non c’è quasi più, vedete lo strato cartilagineo [azzarderei proprio sotto la “O” di S.Gerardo del lenzuolo sotto, ma lascio a voi l’ardua sentenza]… che invece è assente soprattutto nella zona di carico che, se guardate bene, non è neppure tonda ma deformata.
Questa è un’altra testa, vista dall’esterno: vedete la fissurazione, vedete poi la zona di cartilagine e la zona che ne è priva (la zona di carico): la frizione con la zona acetabolare ha portato all’erosione della cartilagine, e in un secondo tempo dell’osso sottostante: vedete come è deformata la testa? Da questo punto la zona erosa può ampliarsi, e i geodi aumentare (sia come dimensione che come numero). [proietta immagini anatomo-patologiche di altre teste femorali] La zona sottoposta al carico, nel punto più alto della “cupola”, è sempre erosa: l’articolazione normale utilizza tutta la superficie articolare, queste qui appoggiano solo in questo punto: il bordo dove “ricomincia” la cartilagine può determinare situazioni di scatto (anche dolorose).
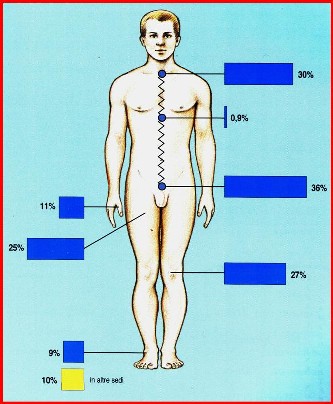
La distribuzione dell’artrosi nei vari distretti vede la colonna quasi sempre interessata, sia a livello cervicale (30%) che a livello lombare (36%), l’anca è molto gettonata (25%, uno su quattro), il ginocchio più o meno in condizioni simili. Le altre articolazioni, meno interessate, possono essere comunque fastidiose: la caviglia dà artrosi quasi sempre post-traumatica, specie per traumatismi ripetuti o giovanili.
La grossa incidenza di interventi chirurgici è data, comunque, da anca e ginocchio.
ARTROSI LOCALIZZATE
L’artrosi d’anca è un’artrosi secondaria a displasia, trauma, epifisiolisi, osteonecrosi, malattia di Perthes [osteocondrosi]; la variante idiopatica o primitiva rappresenta il 20% circa di tutte le coxartrosi. Fattori di rischio: nella maggior parte dei pazienti è riconoscibile la displasia, che già deve essere considerata una pre-artrosi, perché nel tempo porta ad un’alterata funzione dell’articolazione, con le lesioni che abbiamo descritto. Dal punto di vista della prevenzione (della displasia), è importante l’ecografia al secondo mese dalla nascita: oggi si fa di routine, a tutti i bambini, perché la prevenzione della displasia può prevenire l’insorgenza di coxartrosi secondaria a questo fenomeno. L’obesità non è un fattore di rischio così incisivo però è chiaro che l’aumento del peso nelle fasi avanzate di malattia aumenta la velocità di degradazione della cartilagine articolare.
Ha una sintomatologia classica che fa il suo esordio di norma alla quinta decade di vita, il sesso femminile è sempre il più colpito. Si ha un artrosi iniziale con senso di pesantezza, rigidità muscolare con dolore d’avvio. Poi, in una fase più importante si ha il dolore da carico, che peggiora con la fatica (pause nelle camminate). come localizzazione, il dolore è riferito all’anca, alla coscia: ricordatevi che uno dei dolori d’allarme, che va indagato sempre come possibile inizio, è il dolore sull’esterno del ginocchio (3° distale di coscia), riferito, di natura infiammatoria periarticolare. Nelle fasi successive viene poi riferito alla radice della coscia fino alla sua parte mediale, alla zona trocanterica, alla zona inguinale. La posizione antalgica, come abbiamo visto, nelle fasi iniziali può essere in abduzione ed extrarotazione mentre nelle fasi avanzate è sempre in extrarotazione, ma con la partecipazione di una flessione. Alla fine, nelle fasi avanzate c’è una vera e propria contrattura in flessione ed abduzione; con dolore ad utilizzare l’anca che produce zoppìa tipicamente diffusa. C’è anche dolore lombare da movimento di compenso, che compare inizialmente al ginocchio.
All’esame obiettivo, si riduce l’intrarotazione, poi l’extrarotazione, infine la flesso-estensione: tenete presente che un paziente che ha una flessione dolente intorno ai 90° ha un’importante sintomatologia dolorosa, ed insieme ad essa è uno dei segni utilizzati per porre l’indicazione chirurgica: non avere una flessione oltre i 90° dell’anca vuol dire fare fatica a fare i gradini, a fare la bicicletta… movimenti a cui molti sono legati e quindi è ridotta abbastanza la qualità di vita.
C’è un’ipotrofia muscolare, sicuramente della coscia e dei muscoli glutei; c’è poi il segno di Trendelenburg che dovete ricordarvi: è una dislocazione della pelvi controlaterale apprezzabile come apparente discesa del gluteo omologo: è l’insufficienza del medio gluteo che determina questo segno, facendo camminare il paziente avrete una caduta del bacino, come segno di compenso.
Radiologicamente, i primi segni sono gli osteofiti, in corrispondenza della fovea capitis; il riconoscimento tempestivo della osteofitosi (più marcati nella zona apicale e nella zona inferiore dell’acetabolo, vicino al tetto) e della riduzione della rima può essere facilitato dall’esecuzione della proiezione assiale: all’anteroposteriore l’immagine si sovrappone e inizialmente non vediamo nulla, l’assiale dell’anca va sempre chiesta nelle fase iniziali; la sclerosi subcondrale è più visibile nelle zone di carico craniali. Poi ci sono le cisti geodiche (come visto prima), presenti sia nella testa che nel cotile: anche nell’acetabolo sono presenti, anche se ovviamente non le abbiamo potute tagliare e fare vedere, ci sono. [mostra atri quadri radiografici fino all’anchilosi].
Per la terapia medica FANS e anti-cox2, per aumentare la fase di latenza dell’intervento; poi ci sono le terapie fisiche che però oggi non hanno molta fortuna perché siamo in una fase molto chirurgica dell’ortopedia dell’anca (ormai si operano anche i sani) [però non era proprio quello che sosteneva prima…]: a volte si passa, forse troppo spesso, alla terapia chirurgica subito.
La terapia chirurgica si fonda sull’artroprotesi o protesi totale: a differenza delle fratture prossimali di femore, dove si utilizza l’endoprotesi (cioè solo la testa), qui serve sostituire anche l’acetabolo perché è malato. In questo esempio vedete una lastra di artroprotesi d'anca in sede: vedete una componente femorale che viene infilata nel canale midollare, queste sono “non cementate” (si fissano con lo stesso fittone, che è dentro a pressione, generosamente picchiato giù nel femore): la stabilità primaria è garantita dalla giusta misura della protesi, quella secondaria dal fatto che l’osso le ricresce intorno inglobandola e conferendole stabilità nel tempo. Nelle varianti dei modelli, si possono avere coppe acetabolari troncoconiche, tonde… fissate con viti (se scarsa tenuta), o di per sé dotate di piccole alette e battute nell’osso (quindi “su da sole”). Il paziente viene mobilizzato in seconda giornata, quindi la struttura deve essere subito stabile (la stabilità primaria accennata in precedenza). La testa è generalmente in ceramica ad alta densità, con una componente in polietilene del cotile permette lo scorrimento della testa in questa coppa acetabolare. La sezione della testa originale viene fatta alla base del collo, a circa 1.5-2 cm dal piccolo trocantere (a seconda dei modelli).
Anche per l’artrosi di ginocchio c’è prevalenza per il sesso femminile, prevalentemente in donne obese, quinta decade, tipica bilateralità, evoluzione più lenta della coxartrosi.
Negli ultimi anni si sta un po’ abbassando l’età di intervento chirurgico nei pazienti, una volta non si aveva questa grossa incidenza di protesizzazione. È evidente che lo sviluppo di tecniche chirurgiche (e anche di modelli di protesi) fa migliorare il decorso post-operatorio e questo fa si che, in un’ottica di bilancio, ci sia sempre più spazio per l’indicazione.
Diverse cause, al di là degli aspetti morfologici particolari abbiamo: fratture articolari come piatto tibiale, rotula, condilo, altre patologie articolari come l’osteocondromatosi, le necrosi dissecanti e altre patologie dell’accrescimento, le lesioni meniscali o le lassità legamentose: anche le lesioni dei tessuti molli possono nell’arco del tempo portare a lesioni per le quali non c’è altro rimedio se non quello protesico. Ci sono anche cause extrarticolari: dismorfismi, alterazioni assiali o difetti dell’apparato rotuleo.
A livello del ginocchio l’esordio è monocompartimentale [cioè un solo condilo]: generalmente mediale, raramente laterale, anche per motivi morfologici: la maggior parte del carico passa per il condilo mediale quindi, se non ci sono importanti deformità in valgo, che possano dare un sovraccarico esterno o se non ci sono state fratture precedenti, in generale esordisce sul condilo mediale. La predilezione per questa zona può anche essere prevista con la valutazione dei carichi. C’è dolore anche con versamento articolare frequente, ma il dolore si identifica solo e soltanto a questa metà, così le lesioni radiografiche. In questi anni si sono sviluppate tecniche per evitare che questa artrosi sintomatica e dolente, ma limitata ad una sola zona del ginocchio, sicuramente importante in termini meccanici, possa degenerare completamente fino ad arrivare all’artroprotesi completa: sono le protesi compartimentali.
 Diagnosi radiografica. Le lastre da fare sono in carico antero-posteriori, le laterali (ottime per vedere se c’è anche interessamento della femoro-rotulea); per il planning preoperatorio è importante avere la teleradiografia che comprende tutto il bacino, l’arto inferiore nel suo insieme fino alla caviglia: permette di individuare l’asse meccanico e l’asse di carico delle ginocchia (sulle quali cade il fuoco dell’immagine, ovviamente) e capire, nel caso ci fossero delle deformità di colonna, anche di quanti gradi dover correggere con la protesi l’asse dell’arto. La radiografia assiale di rotula mette in evidenza, in supero inferiore, la femoro-rotulea [vedi pregevole illustrazione esplicativa a lato]. Ci sono segni radiografici precoci, niente di non già detto: piccoli osteofiti a livello soprattutto rotuleo, con rarefazioni ossee e diminuzione della rima articolare; sclerosi subcondrale a banda; corpi estranei; geodi (ma molto meno frequenti che nell’anca: la distribuzione del carico è molto più ampia); l’osteofitosi marginale è invece marcata (infatti, c’è anche più spazio). Il geode, che grazie a dio è raro e riservato alle condizioni “disperate”, può rappresentare un motivo tecnico di difficoltà (soprattutto femorale), perché l’osso rimane e non viene segato via come nella coxartrosi. [mostra questi segni in diversi radiogrammi del ginocchio]. La rotula può allungarsi, appiattirsi (anche sotto l’azione di osteofiti “cattivi”) cosiccome possono risultare erose anche le altre ossa interessate dal processo patologico; marginalmente gli osteofiti continuano ad allargarsi in modo complementare [quello della tibia segue quello del femore, e viceversa] sempre in senso compensatorio del carico; la distruzione cartilaginea è evidente: lo intuiamo dal margine osseo seghettato, frammentato, bozzolato oltre che dalla riduzione della rima; buon (si fa per dire) segno è quando le spine tibiali sono appuntite, “coi cornini all’insù”. Alle assiali di rotula vedete la congruenza tra femore e rotula, servono per decidere se protesizzare anche questo osso.
Diagnosi radiografica. Le lastre da fare sono in carico antero-posteriori, le laterali (ottime per vedere se c’è anche interessamento della femoro-rotulea); per il planning preoperatorio è importante avere la teleradiografia che comprende tutto il bacino, l’arto inferiore nel suo insieme fino alla caviglia: permette di individuare l’asse meccanico e l’asse di carico delle ginocchia (sulle quali cade il fuoco dell’immagine, ovviamente) e capire, nel caso ci fossero delle deformità di colonna, anche di quanti gradi dover correggere con la protesi l’asse dell’arto. La radiografia assiale di rotula mette in evidenza, in supero inferiore, la femoro-rotulea [vedi pregevole illustrazione esplicativa a lato]. Ci sono segni radiografici precoci, niente di non già detto: piccoli osteofiti a livello soprattutto rotuleo, con rarefazioni ossee e diminuzione della rima articolare; sclerosi subcondrale a banda; corpi estranei; geodi (ma molto meno frequenti che nell’anca: la distribuzione del carico è molto più ampia); l’osteofitosi marginale è invece marcata (infatti, c’è anche più spazio). Il geode, che grazie a dio è raro e riservato alle condizioni “disperate”, può rappresentare un motivo tecnico di difficoltà (soprattutto femorale), perché l’osso rimane e non viene segato via come nella coxartrosi. [mostra questi segni in diversi radiogrammi del ginocchio]. La rotula può allungarsi, appiattirsi (anche sotto l’azione di osteofiti “cattivi”) cosiccome possono risultare erose anche le altre ossa interessate dal processo patologico; marginalmente gli osteofiti continuano ad allargarsi in modo complementare [quello della tibia segue quello del femore, e viceversa] sempre in senso compensatorio del carico; la distruzione cartilaginea è evidente: lo intuiamo dal margine osseo seghettato, frammentato, bozzolato oltre che dalla riduzione della rima; buon (si fa per dire) segno è quando le spine tibiali sono appuntite, “coi cornini all’insù”. Alle assiali di rotula vedete la congruenza tra femore e rotula, servono per decidere se protesizzare anche questo osso.
La terapia medica è piuttosto utilizzata, i farmaci sono sempre gli stessi: FANS e anti-cox2; la terapia fisica pure è utilizzata perché è più semplice (meno parti molli interposte), quindi le classiche terapie che piacciono ai vecchietti tipo ultrasonoterapia e ionoforesi qui vanno benissimo. Per quanto riguarda la terapia chirurgica, la protesizzazione spesso è bilaterale, sia di ginocchio che di anca (una sola anestesia, una sola ospedalizzazione, una sola immobilizzazione!): ma mentre nell’anca sicuramente è utile (dà risparmio anche in termini di sanguinamento), nel ginocchio ci sono più problemi, soprattutto di natura infettiva: in questo nosocomio l’intervento è stato abbandonato. Diciamo che si procede così, ovviamente parlando di casi generali [e va di lastre]:
- dapprima si tenta di correggere l’asse, magari con l’ausilio di protesine solo di tibia o di condilo, magari in materiale plastico e cementate (senza metallo alcuno);
- poi si fa la protesi monocompartimentale, che però si può fare soltanto se il ginocchio è in asse (quindi né troppo in valgo né tantomeno in varo), con un ottima articolarità e con uno scarsissimo o assente interessamento della femoro-rotulea; deve esserci inoltre un apparato legamentoso (crociati) soddisfacente. L’accesso è limitato (7cm, l’accesso generale è tra i 15 e i 20) senza apertura completa del ginocchio;
- infine si fa l’atroprotesi completa. Questo intervento è difficile, gravato da una certa quota di complicanze infettive ed emboliche (queste ultime talvolta fatali): meno di 1 cm dietro al crociato posteriore passa il fascio vascolonervoso (vasi e nervi poplitei). In questa lastra di artroprotesi di ginocchio, vedete che la protesi è sia di femore che di tibia, con questo pistone dentro; è cementata da ambo i lati. È praticamente una sostituzione.
Sia sulle sincondrosi intersomatiche anteriori sia sulle apofisi posteriori (spondiloartrosi vera e propria).
L’evoluzione può determinare complicanze di vari tipi: neurologiche da compressione delle radici dei nervi spinali e del midollo (quindi anche nevralgiche), sia manifestazioni dolorose per il problema direttamente articolare al rachide. Le zone più interessate ovviamente sono il rachide lombare e cervicale, sul livello dorsale non ci sono particolari forze agenti né grande movimento (è anche stabilizzata dalla muscolatura intercostale).
Cervicale. Ovviamente interessa il tratto più mobile, cioè C5-C7, dove spesso si ha una riduzione della lordosi fisiologica e il collo si “rettilineizza”, con situazioni degenerative abbastanza classiche. C’è una limitazione funzionale, con cefalee, sindromi vertiginose, lipotimie… tipico è il “segno della cattedrale”, le vecchiette che guardano l’affresco sul tetto del monumento perché la guida glie lo indica e svengono non appena tirano giù la testa: problema condizionato soprattutto dal diminuito apporto vascolare per via della cifosi cervicale non fisiologica. C’è una importante contrattura della muscolatura; se l’osteofitosi è marcata si può arrivare anche a una radicolopatia da compressione, che può dare una cervicobrachialgia importante, qualitativamente come quella dei traumatismi acuti (colpo di frusta), ma è chiaro che non c’è rischio di confusione. [mostra lastre]. Vedete le riduzioni di C5-C6 e C6-C7, l’appuntimento degli spigoli posteriori, calcificazioni iniziali sul legamento longitudinale anteriore, osteofiti marginali che tentano di espandersi andando a limitare i movimenti di flessione; non appena scendete su una vertebra toracica, vi accorgete della differenza tra artrosico e sano (o quasi). Anche nell’anteroposteriore si vedono gli spazi discali. La rettilineizzazione è la conseguenza della contrattura muscolare antalgico/infiammatoria, ed è la base per l’amplificazione del danno.
Lombare. Oltre alla già vista, classica donna obesa ultracinquantenne abbiamo una grande incidenza negli uomini lavoratori pesanti della medesima età, com’è ovvio. Si può avere rigidità al mattino, al risveglio o dopo il mantenimento della stazione eretta per molto tempo. Il dolore e l’irradiazione periferica variano molto con la situazione anatomica riferita ai singoli casi: ovvio, le radici emergenti dalla colonna lombare interesseranno gli arti inferiori. A seconda del livello avremo diverso dolore, la sciatalgia vera e propria interessa le ultime radici, L5-S1 che interessano soprattutto il piede e la parte distale della gamba, mentre ad esempio una lesione di L3 darà una sintomatologia a livello pubico, o della radice della coscia.
Le radiografie importanti sono quelle già viste; qui c’è una proiezione obliqua, che può migliorare un poco la visione dei forami posteriori delle articolazioni intra-apofisarie, per vedere per esempio se ci sono osteofiti che si aggettino posteriormente, irritando o comprimendo una radice (è una cosa più da colonna cervicale, però…). Ricordate che, nella patologia compressiva lombare, per i giovani prevale la patologia discale e per gli anziani l’artrosi (l’ernia discale prevede l’espulsione di materiale, in un anziano che materiale volete che ci sia?...è tutto fibrotico). Sono importanti anche la TC e la RM, per capire il legame tra il danno locale e la sintomatologia periferica. [compilation di lastre].Vedete vertebre completamente saldate tra di loro, a furia di osteofiti; nel tratto più inferiore l’estrema mobilità impedisce invece di deporne: è più frequente qui la perdita dei rapporti articolari, cedimenti, caduta in avanti (anterolistesi/spondilolistesi), e ciò può determinare compressione. Grazie a Dio qui c’è la cauda equina e non il midollo, come nel distretto cervicale. In presenza di artrosi con stabilità bisogna pensare a interventi chirurgici, che sono molto importanti. Può esserci anche scoliosi secondaria per certe artrosi. [mostra RM].Vedete anche l’ernia che comprime il passaggio della radice nel forame.
L’artrosi dell’articolazione trapezio-metacarpale ha massima incidenza in donne tra i 50 e 70aa, esordio monolaterale che diventa bilaterale (probabilmente è per risparmiare l’articolazione colpita che si usa più l’altra che poi si ammala), l’esordio è insidioso, con dolore sordo che ogni tanto si sente e ogni tanto no, localizzato e irradiato sia prossimalmente che distalmente, generalmente esacerbato alla digitopressione (ecco dove andrà a parare l’esame obiettivo), al contatto con l’acqua fredda, al tentativo di movimento verso le posizioni estreme. Questa è una lesione che dà grosse deformità al trapezio, l’articolazione è sublussata e il dito assume una posizione caratteristica di opposizione e parallelismo rispetto all’indice. Da ciò si capisce che c’è una limitazione funzionale importante, nelle fasi avanzate non sono più possibili i movimenti di abduzione e l’opposizione del pollice è difficile perché esso è assolutamente parallelo all’indice: le signore naturalmente si lamentano perché non possono ricamare, cucinare, pettinarsi, attaccarsi il reggiseno, aprire i vasetti delle conserve… La muscolatura tenare è ipotrofica e anche la tumefazione articolare è apprezzabile; nelle fasi avanzate si ha deformità. Il decorso del dolore: dapprima subdolo, poi aumenta, infine si stabilizza, poi nell’arco di cinque, sei, dieci anni avviene spontaneamente quello che dovrebbe fare il chirurgo: un’anchilosi articolare, con completa rigidità articolare e scomparsa del dolore, praticamente il paziente è guarito… Infatti questo è quello che si dice ai pazienti con una scarsa predilezione per l’intervento chirurgico: gli si dice di aspettare.
Chirurgicamente, uno degli interventi che si fanno al di là della sostituzione protesica è proprio quello di aprire, togliere la cartilagine e favorire in qualche modo la saldatura: è un artrodesi (un’anchilosi chirurgica). Si utilizza poi il tutore soprattutto di notte, terapie locali e un po’ di rieducazione (che però la sessantenne non è entusiasta di fare). [e giù lastre]. Esempi di spazi quasi anchilotici, basterebbe come vi dicevo attendere un poco. Vedete iniziali sublussazioni del primo raggio, deformazioni del trapezio… non è detto che un quadro radiologico devastante sia più dolente di uno apparentemente meno serio: ricordiamoci ancora una volta che curiamo i pazienti e non le lastre.
- ALTRE ARTICOLAZIONI
[spalla, caviglia: neanche prese in considerazione]
Malattia cronica sistemica con interessamento generalizzato del connettivo, l’esordio è verso la quarta-quinta decade (ma ci sono anche altre forme), il sesso prediletto è il femminile (non prendetemi per maschilista: è così).
Storia naturale: comparsa di flogosi per lo più poliarticolari, con regressioni spontanee e ricadute progressive fino ad avere importanti deformità, limitazioni funzionali anche gravissime… in concomitanza si possono avere manifestazioni extrarticolari che peggiorano di molto la qualità di vita. La sintomatologia dolorosa è totalmente differente da quella vista per l’artrosi, assolutamente più grave di quella del paziente artrosico classico. L’esordio, dicevamo, può essere poliarticolare (più raro monoarticolare): la localizzazione è simmetrica alle piccole o grandi articolazioni, che sono dolenti, tumefatte, ipertermiche (così differenti dalle lesioni artrosiche, che sono “vecchie”, “croniche”). Tipica la rigidità mattutina, oppure quando il paziente (che non può farne a meno) limita la sua attività, alla ripresa del movimento avverte difficoltà e dolore.
Cascata fisiopatologica:
- In fase iniziale c’è un buon mantenimento della situazione cartilaginea e dell’osso subcondrale, con radiogrammi praticamente silenti.
- In fase intermedia si ha un’ipertrofia della membrana sinoviale con un’ipertrofia villosa simile a quella che abbiamo descritto prima; questa si espande sopra la superficie cartilaginea (“panno sinoviale”).
- Poi arriva l’erosione progressiva con restringimento delle cartilagini che può diventare evidente ora anche radiograficamente; successivamente c’è il coinvolgimento flogistico dell’osso che può rarefarsi dando luogo a osteoporosi.
- Dopo molti anni si possono avere situazioni di rigidità, riduzione o perdita completa della funzione articolare, ponti ossei, anchilosi.
Il quadro anatomopatologico ci fa vedere cose abbastanza classiche: flogosi della membrana sinoviale (sinovite reattiva, ipertrofica), edema, infiltrazione di mononucleati (in particolare linfociti e plasmacellule), aumento della produzione di liquido sinoviale. In fase cronica per l’anatomia patologica si trovano le infiltrazioni fibroblastiche nel panno (che perciò si consolida), che possono progredire nella cartilagine dando luogo a dismorfismi importanti.
Le localizzazioni tipiche sono:
- mano e polso. Frequenti le tumefazioni delle interfalangee prossimali e delle metacarpo-falangee, mentre l’artrosi deformante predilige le interfalangee distali (che questa risparmia). [mostra fotografie di mani] Vedete cosa succede col tempo: mano ulnarizzata sulle MTF (“mano a colpo di vento”), deformità a collo di cigno delle dita, anche il pollice iperestende le IF e flette le MTF. Ci sono anche rotture tendinee spontanee, per fenomeni di erosione infiammatoria (e non traumatiche), poi ci sono i classici noduli sottocutanei.
- PIEDE. Abbiamo dito a martello per interessamento delle metatarso-falangee che sono iperestese. Il notevole sovraccarico dei metatarsi modifica anche la capacità funzionale del piede: erosioni delle teste metatarsali, callosità plantari notevolissime, deviazione in valgo dell’alluce e interessamento frequente della tibio-tarsica. Nei quadri particolarmente avanzati si può arrivare perfino all’ulcerazione periarticolare, con drammatico aggravamento della sintomatologia e rischio infettivo.
- GINOCCHIO, GOMITO, ANCA, SPALLA. Anche qui c’è un’importante flogosi, specialmente per il ginocchio: ricordatevi che gli episodi sono indipendenti dalle condizioni motorie, perché vengono scatenate esclusivamente dal processo infiammatorio. Poi un film già visto: dolore alla mobilizzazione, limitazione articolare progressiva, deformità in flessione (ricordatevi che per il ginocchio e l’anca perdere l’estensione è molto invalidante, a differenza di un gomito per il quale è più importante flettere).
Le manifestazioni extrarticolari sono la flogosi proliferativa di un po’ tutti i connettivi, con soprattutto noduli delle guaine e dei tendini (che possono, come già detto, anche rompersi spontaneamente), così come le borse, le capsule articolari, il sottocute. Questi noduli rappresentano una complicanza importante, spesso sono dolenti. I quadri di questa patologia possono essere davvero spaventosi.
le lesioni associate, che possono anche essere letali, sono le lesioni polmonari (fibrosi interstiziale, pleuriti), cardiache (noduli che possono alterare la conduzione, pericarditi, valvulopatie), oculari (fibrocongiuntivite): chiaramente le più gravi sono a carico dei primi due organi. Ci possono essere anche lesioni al sistema nervoso: noduli della dura, neuropatie periferiche… le lesioni sono secondarie alla compressione; lesioni vascolari che possono interessare virtualmente tutto, con danni ischemici in tutti i distretti.
come sintomi generali ci sono astenia, febbre, calo ponderale, anemia, osteoporosi metafisaria precoce, linfoadenopatia, splenomegalia…
La DIAGNOSI DIFFERENZIALE non è facile inizialmente, richiede un po’ di tempo. Questa, infatti, non è una patologia ortopedica, ma internistica e l’ortopedico è chiamato a risolvere chirurgicamente solo un epifenomeno. La clinica, gli esami di laboratorio, la radiologia sono tutte molto importanti, esistono dei criteri diagnostici; la diagnosi può essere posta in presenza di almeno 4 di essi (che sono 7), che permangano per almeno 6 settimane:
- Rigidità mattutina
- Artrite di almeno 3 articolazioni
- Artrite della mano
- Artrite simmetrica
- Presenza di noduli
- Presenza nel siero di Fattore Reumatoide [FR, RAtest]
- Alterazioni radiografiche
Clinicamente ci possono essere casi di remissione parziale o completa, con riacutizzazioni anche dopo lunghi periodi; l’andamento è variabile, lento o rapido. Ci possono essere casi di remissione spontanea (non più del 15-20%), mentre l’80-85% va incontro a cronicizzazione della malattia (e si fa tutta la trafila vista prima). Fattori prognostici negativi sono
- durata della fase attiva superiore ad un anno (specie se all’esordio)
- presenza dei noduli
- FR sierico elevato
- comparsa di manifestazioni sistemiche
Il trattamento conservativo mira a migliorare la sintomatologia dolorosa con antinfiammatori e terapie fisiche, a prevenire la deformità e l’anchilosi ostacolando l’abnorme risposta infiammatoria con (corticosteroidi, salazopirina…). Una terapia corretta non può comunque arrestare la malattia, anche se aiuta dal punto di vista sintomatologico (almeno nelle fasi iniziali) e può rallentarne la progressione.
La terapia chirurgica è per gli esiti: il trattamento è sempre protesico. Negli istituti ortopedici ci sono sempre stati conflitti perché la chirurgia nell’artrite reumatoide va sempre abbinata con la terapia medica.
[per l’ultima volta, lastre come se piovesse]. Vedete la sostituzione metallica delle MTF (esistono anche in silicone), poi un’artrodesi dell’IFP e della MTF con due fili metallici. L’artrodesi è riservata ai casi più gravi. Questi interventi sono palliativi, servono a restituire un minimo di funzione, togliendo il dolore: questo risultato può essere raggiunto togliendo l’articolazione (e soprattutto la capsula con la sinovia): in questo senso, nel paziente giovane operato precocemente hanno un minimo significato preventivo (preferibilmente, le protesi), a evitare anche tutte quelle lesioni periarticolari viste prima. Ecco anche un’artrodesi di polso.
fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/05.Ortopedia-10.04.2003.doc
autore sbob. Pietro Brambillasca
Medicina
- Acne cause e conseguenze
- Acne vulgaris pimples cystic acne (english version)
- Acufeni
- Addome addominali
- Aids cause sintomi trasmissione contagio
- Anatomia apparato circolatorio
- Anatomia apparato digerente
- Anatomia articolazioni
- Anatomia corpo umano nozioni
- Anatomia corso
- Anatomia del cuore
- Anatomia e fisiologia della cute
- Anatomia lezioni anatomia
- Anatomia ossa articolazioni muscoli
- Anatomia patologica
- Anatomia sistema muscolare
- Anatomia umana digestione e assorbimento
- Angina pectoris definizione sintomi diagnosi
- Apparato cardiovascolare
- Apparato circolatorio domande e risposte
- Apparato circolatorio umano
- Apparato digerente umano
- Apparato escretore
- Apparato genitale femminile
- Apparato genitale maschile
- Apparato locomotore umano
- Apparato muscolare corpo umano
- Apparato respiratorio
- Apparato respiratorio anatomia umana
- Apparato respiratorio fisiologia
- Apparato respiratorio umano
- Apparato riproduttivo femminile
- Apparato scheletrico umano
- Apparato uditivo umano
- Apparato urinario umano
- Arterie apparato circolatorio
- Articolazioni della mano
- Arto inferiore
- Arto superiore
- Artrite e artrosi
- Asma bronchiale
- Autismo
- Biochimica degli ormoni
- Biochimica del fegato
- Biochimica del muscolo
- Biochimica del sangue
- Biochimica del sistema nervoso
- Biochimica del tessuto adiposo
- Biochimica della nutrizione
- Bocca e cavo orale
- Bronchi
- Bronchite
- Capillari
- Cefalea post traumatismi del capo e del collo
- Celiachia
- Cellulite
- Cellulite e smagliature
- Chirurgia plastica
- Ciclo mestruale
- Cifosi
- Circolazione del sangue
- Coagulazione del sangue
- Colonna vertebrale
- Cranio anatomia
- Cuore
- Cuore sistema di conduzione del cuore
- Cure palliative
- Deglutizione
- Denti
- Dermatologia
- Dermatologia guida malattie della pelle
- Dermatologia indice
- Digestione assorbimento nell’intestino crasso
- Digestione degli zuccheri e loro assorbimento
- Digestione dei lipidi e loro assorbimento
- Digestione delle proteine e loro assorbimento
- Digestione e cattiva digestione o dispepsia
- Digestione enterica
- Digestione gastrica
- Distorsione
- Dizionario medico
- Dolore toracico
- Educazione sessuale per ragazzi
- Emocromo completo valori
- Emopoiesi
- Epiteli sensoriali
- Esame delle urine
- Esofago trachea tiroide
- Faringe apparato digerente
- Faringe apparato respiratorio
- Farmaci e sport
- Farmacia glossario
- Febbre e le altre variazioni della temperatura corporea
- Fegato
- Ferite
- Fisioterapia e disabilità
- Fitoterapia
- Fratture apparecchi gessati
- Fratture condotta da tenere di fronte alla frattura di un arto
- Fratture definizione delle fratture
- Fratture degli arti
- Fratture e consolidamento delle fratture
- Fratture meccanismi delle fratture traumatiche
- Fratture spostamento delle fratture
- Fratture trattamento ortopedico delle fratture
- Fumo di tabacco effetti sull' organismo
- Gravidanza e parto
- Il naso
- Igiene
- Igiene e sanità pubblica
- Influenza
- Intestino colon irritabile
- Invecchiamento
- La dislessia evolutiva
- Le basi fisiologiche del compenso circolatorio
- Laringe
- Linfonodi
- Lussazione
- Lussazione congenita dell'anca
- Mal di gola
- Medicina cinese
- Medicina clinica domande e risposte
- Medicina pre clinica domande e risposte
- Metabolismo del ferro
- Microbiologia orale
- Milza
- Muscoli
- Muscoli del collo
- Muscoli del rachide
- Muscoli del torace
- Muscoli dell' addome
- Muscoli dell' arto inferiore
- Muscoli dell' arto superiore
- Nefrologia
- Nei
- Neuroanatomia
- Occhi e la vista
- Odontoiatria preventiva cavo orale denti e carie
- Ossa e articolazioni
- Ortopedia e traumatologia
- Ortopedia e traumatologia appunti
- Ortopedia lussazione di spalla
- Pancreas
- Piastrine
- Plasma sanguigno
- Polmoni
- Polmonite
- Prevenzione delle malattie
- Prevenzione lesioni da decupito
- Psoriasi
- Quiz medicina
- Raffreddore
- Riabilitazione ortopedica appuntii
- Riproduzione umana
- Sangue
- Sangue elementi del sangue
- Scoliosi
- Sistema arterioso
- Sistema endocrino
- Sistema limbico
- Sistema linfatico riassunto
- Sistema nervoso
- Sistema nervoso centrale autonomo e periferico
- Sistema nervoso riassunto
- Sistema osseo umano
- Sistema venoso
- Storia della medicina
- Teleangectasie vasi capillari dilatati
- Terapia delle lesioni traumatiche
- Tessuti epiteliali
- Tessuto connettivo
- Tessuto muscolare striato scheletrico
- Tessuto nervoso
- Tessuto osseo
- Tessuto osseo corpo umano
- Trachea
- Tubercolosi
- Vasi linfatici
- Vene
- Virologia generale
- Zoonosi
Ortopedia e traumatologia
Medicina fisica e riabilitativa
Lezione 12/02/2004
Prof.ssa Tiziana Iacomussi
Nel corso delle lezioni verranno citati dei testi. Sono molto costosi e complessi. Utilissimi per chi vuole approfondire ma non necessari ai fini dell’esame. L’esame riguarderà esclusivamente quanto trattato a lezione. Sono poi disponibili due dispense:
- Iacomussi “Argomenti delle lezioni” due fascicoli che sono il riassunto delle lezioni.
- Diaferia – Iacomussi dispense utili per chi vuole chiarimenti o approfondimenti ma non necessarie dell’esame. Sono il sunto di diversi trattati medici.
- Sport e anatomia: libro che descrive le sollecitazioni muscolari in relazione ai vari sport.
Argomenti
- Valutazione fisiatrica
- Cenni di valutazione strumentale
- Terapia manipolativa e tecniche di bendaggio (IMPORTANTE)
- Traumatologia sportiva
- Idrochinesiterapia
- Colonna vertebrale (scoliosi e dorso curvo, lombalgia, lombosciatalgia)
- Aspetti riabilitativi in traumatologia sportiva
Esame
Test scritto con 20 domande a risposta multipla (3 di cui 1 giusta). Orale aggiuntivo a richiesta.
Riabilitazione
In generale si intende il regresso nella collettività cosiddetta “normale” di individui che abbiano perso la capacità di appartenervi, per fattori fisici, funzionali, psichici o sensoriali.
E’ stata definita la 3° fase della medicina “dal letto al posto di lavoro”. Processo di problem solving per il raggiungimento della massima autonomia individuale. Riguarda anche la fornitura di strumenti utili al raggiungimento dell’autonomia. In caso di paraplegia (paralisi degli arti inferiori) ad esempio la carrozzina per far avere al paziente una vita il più possibile autonoma.
A differenza di altre medicine qui occorre avere una visione globale del paziente, mai guardarlo in settori. Coinvolge anche la sfera sociale e famigliare. La riabilitazione non è solo un problema di patologia di un organo.
Si può distinguere:
- Intervento di tipo medico: diagnosi, valutazione, terapia.
- Reintegro sociale.
Traumi, malattie, e menomazioni causano una perdita di funzione che provocano disabilità. Il riflesso sulla sfera sociale e lavorativa è l’handicap. La menomazione può essere fisica o sensoriale (ad es. cecità). Può essere:
- Temporanea: trauma distorsivo, frattura
- Reversibile.
- Di lunga durata.
- Irreversibile: paraplegia, amputazioni ma anche frattura che lascia un problema funzionale.
L’OMS nel 1980 ha classificato:
- Menomazione
- Disabilità
- Handicap
Ora la classificazione è stata rivista secondo l’ICF (International Classification of Functioning, Disability and Health) che mette l’accento, più che sulla patologia, sulle sue conseguenze funzionali.
Fasi della riabilitazione:
- Inizio della riabilitazione subito al momento del danno. Riguarda il reparto ospedaliero (ortopedia, neurologia...) ed i medici (fisiatri che decidono la terapia e terapisti che la applicano).
- Prosegue, superata la fase acuta, in funzione delle caratteristiche della disabilità. Si fa in palestre specializzate nella riabilitazione. Partecipano fisiatra, terapista, e fisioterapista, logopedista...
- Continua per evitare involuzioni del processo di recupero e per la riconquista delle autonomie. Riguarda i laureati in scienze motorie che devono perfezionare il percorso riabilitativo per la riconquista della prestazione o dell’autonomia per il non sportivo.
Esempio per capire le differenze tra il punto 2 e il punto 3 (competenze di altri e nostre). Uno sciatore si rompe i legamenti, va in ospedale lo operano. In ortopedia ci sono il fisiatra e il fisioterapista. Esce dall’ospedale, va in una palestra di rieducazione dove gli vengono applicati protocolli riabilitativi standard specifici per il suo infortunio. Finisce il ciclo nella palestra di rieducazione ma non corre, non cammina bene e ha perso il trofismo muscolare. Va in palestra e qui inizia il nostro intervento. Il ciclo di fisioterapia lo porta a recuperare il range articolare, una discreta muscolatura (contro resistenza), a camminare senza compensi. Di lì in poi tocca a noi per il potenziamento muscolare, il completamento propriocettivo e la ripresa dell’attività sportiva.
Fasi d’intervento
- Fase di prevenzione del danno e della menomazione secondaria (proteggere la parte malata mantenendo nel contempo il più possibile in attività il resto dell’organismo per evitare atrofie).
- Fase della riabilitazione intensiva.
- Fase di completamento della procedura di recupero e del programma riabilitativo (Scienze Motorie)
- Fase di mantenimento e prevenzione del degrado del recupero ottenuto, valido per i soggetti anziani.
Settori d’intervento
- Ambito neurologico
- Ambito ortopedico – traumatologico
- Ambito cardiologico – respiratorio
- Ambito preventivo didattico (valido sempre, anche per gli ambiti precedenti).
Valutazione del paziente
- Valutazione clinica (medico)
- Accertamenti strumetali
- Postura e cammino (postura statica e dinamica), carattere, emozioni, psicologia per comprendere limiti e potenzialità.
- Carico sopportabile e potenzialità
- Esame articolare
- Esame muscolare
Postura
In atteggiamento anatomico standard:
- Anteriormente:
- Capo allineato o flesso sul piano frontale (di lato)
- Spalle idem (linea bisacromiale)
- Anche idem da spina iliaca anterosuperiore (linea bisiliaca)
- Arti superiori, valgismo a livello del gomito <= 10°
- Arti inferiori, valgismo a livello del ginocchio (angolo Q) <= 10°
- Posteriormente:
- Scapole allineate
- Bacino allineato, creste iliache
- Piede, valgismo <= 10°
- Lateralmente:
- lordosi cervicale e lombare, cifosi dorsale e sacro-coccigea
Se qualcosa non è allineata procedere ad un esame articolare per vedere se le articolazioni sono efficienti.
Arti inferiori: un bacino mal allineato (a causa di un dismorfismo, lunghezza diversa, degli arti inferiori) può dare una falsa scoliosi. Se gli arti inferiori hanno la stessa lunghezza (misurati, coricati, dal processo xifoideo, il punto più basso, dello sterno al malleolo tibiale) si tratta di scoliosi vera. Se disomrfismo arti inferiori provare a mettere un rialzo sotto il piede, verificare la correttezza della misura inserendo i pollici nelle fossette sacroiliache e vendendone l’allineamento, a questo punto la falsa scoliosi scompare.
Talismo del piede: piede dorsiflesso che non arriva a 90° rispetto alla gamba. Piede equino, situazione opposta.
Dermagrafismo della c.v.= segnare con le dita ai lati dei processi spinosi, sulla pelle si disegna una linea rossa per qualche secondo. Controllare che sia dritta.
Postura dinamica (camminando)
- Basculamento arti superiori in opposizione agli inferiori
- Fase di stacco del tallone, stacco della punta, stacco dal 5° dito al primo (traiettoria del piede a banana)
- Fase monopodalica, peso su arto portante, l’altro arto oscilla.
- Il tallone poggia a terra mentre l’altro arto inizia la fase di stacco. Il tutto con rotazione del bacino per rincorrere il baricentro che si sposta anche lateralmente sull’arto portante.
- Il piede deve compiere una corretta flessoestensione.
- Il cigolo scapolare e il bacino si muovono in opposizione.
La compressione del nervo sciatico provoca la permanente flessione plantare del piede - equino (andatura a steppage – F).
Glutei non efficienti provocano l’andatura anserina (il bacino oscilla sul piano frontale). Può essere causata da una displasia congenita dell’anca.
Se c’è il pendolamento di un solo arto superiore c’è un problema all’altro.
Esame articolare
Si effettua col goniometro per verificare la mobilità. Il gomito, ad esempio, ha un’escursione di circa 160° (da 180° a 20°). L’esame articolare è utile anche per misurare l’efficacia di una terapia (prima, dopo e durante la terapia).
Ogni articolazione ha una mobilità fisiologica. Ogni riduzione significa un problema.
- Anca:
- flessoestensione
- adduzione – abduzione
- rotazione interna ed esterna
- Ginocchio:
- flessoestensione
- rotazione esterna e interna di tibia e perone sul femore
- Caviglia:
- Flessoestensione
- eversione, inversione
- adduzione, abduzione
- Spalla:
- Flessoestensione
- rotazione
- adduzione, adbuzione.
- Polso:
- Flessoestensione
- adduzione, abduzione
Ci sono le ampiezze di movimento attive (compiute dal paziente) e quelle passive, compiute non compiendo il movimento per contrazione dei muscoli che lo compiono normalmente. Differenze tra questi due tipi di movimento sono fisiologiche.
Esame muscolare – scala di Lovett
Ipotonia: mancanza di tono (nel senso di forza) muscolare.
Ipotrofia: mancanza di volume muscolare.
Normalmente si recupera prima la prima che la seconda.
- validità assente
- validità in tracce
- validita insufficiente: movimento completo in assenza di gravità
- Validità scarsa: movimento completo contro gravità
- Validità normale: capacità di eseguire il movimento contro gravità e media resistenza.
- Validità buona: movimento completo contro gravità e resistenza massima.
Si tratta di un metodo soggettivo (soprattutto i punti 4 e 5) che però può essere di aiuto in assenza di strumenti di misura specifici (dinamometri o, meglio ancora, macchine isocinetiche).
Presa in carico del paziente
Progetto riabilitativo (cosa, in quanto tempo, outcome. A cura del fisiatra)
Programma riabilitativo
Lezione 19/02/04
Progetto riabilitativo: lo elaborano tutte le persone che lavorano intorno al paziente in campo riabilitativo (fisiatra, terapista della riabilitazione, successivamente, nella 2° fase, laureato Suism). Tutte queste figure fanno un programma ciascuno per il proprio settore di competenza. L’obiettivo è il massimo recupero dell’autonomia, anche famigliare e sociale.
Obiettivi:
- Recupero della funzionalità persa.
- Evocazione di competenze non comparse (se non è possibile recuperare una funzione lavorare sui compensi).
- Recupero ADL (Activity Dayly Living).
- Reinserimento famigliare, lavorativo, sociale.
Riabilitazione nello sport.
- Evento traumatico acuto.
- Patologie da sovraccarico funzionale (microtraumatismi ripetuti)
- Obiettivi generali:
- Raggiungimento del massimo risultato nel minor tempo possibile.
- Inizia con l’evento traumatico o la manifestazione clinica di una patologia da sovraccarico.
- Prosegue fino alla completa risoluzione della sintomatologia.
- Si conclude solo con la ripresa dell’attività sportiva senza limitazione.
- Spesso ci sono tecniche che riducono il dolore in maniera esagerata. In riabilitazione si lavora spesso appena al di sotto della soglia del dolore. Ridurlo con farmaci a volte può permettere di lavorare meglio e di accelerare il recupero ma occorre non abusare di questo.
- Obiettivi specifici:
- Integrità ossea, muscolare, articolare.
- Escursione articolare completa.
- Recupero forza, resistenza e velocità muscolari.
- Capacità di movimenti coordinati e complessi.
Cammino
- Il ginocchio dell’arto portante rimane in lieve flessione fino all’oscillazione dell’altro arto.
- Lo stacco del piede parte dal tallone, va verso la parte anteriore, stacca dal 5° dito all’alluce.
- Il passo è costituito da due appoggi. Un appoggio è un emipasso.
- I piedi sono extraruotati di circa 15° rispetto alla direzione di moto.
- La linea bisacromiale controruota rispetto alla linea bisiliaca.
Bendaggio funzionale
- 1958 prime notizie di uso di cerotti nelle lesioni da sport. Fatte da allenatori.
- 1963 McCoorkle fa i primi studi.
- 1972 Cerney compie altri studi: il bendaggio va eseguito valutando la lesione e sopperendo ad essa.
- 1977 Jac Van Uren, fisioterapista delle nazionale di calcio olandese utilizza il bendaggio non solo per proteggere ma anche per facilitare il recupero.
- Applicazione in prevenzione, terapia, riabilitazione.
- Se non è preventivo occorre una corretta diagnosi come prerequisito.
- Individuare in modo preciso la patologia da trattare e fornire al tecnico le indicazioni più opportune.
Proprietà del bendaggio
Non blocca completamente l’articolazione per evitare:
- Rigidità.
- Ipotonotrofia muscolare.
- Perdita di funzionalità dei propriocettori articolari, tendinei e muscolari.
- Consente una vita normale e la pratica di sport.
- Dà stabilità durante i movimenti energici (sportivi)
- Ha validità e resistenza nei confronti delle sollecitazioni funzionali.
- E’ uno stimolo per i recettori cutanei (esterocettori che stanno “in allarme” ricordando al soggetto di prestare attenzione).
- Azioni:
- Meccanica.
- Propriocettiva.
- Esterocettiva / psicologica (stato di allarme e senso di sicurezza).
Indicazioni:
- Patologie capsulo-legamentose.
- Patologie muscolari.
- Patologie tendinee e inserzionali.
Controindicazioni:
- Allergie cutanee agli adesivi delle bende.
- Fragilità venose e capillari.
- Presenza di ulcere o varici.
Tipi di bendaggio:
- Dinamico e post traumatico.
- Dinamico elasto compressivo (per evitare gonfiori, travasi ematici, ecc. Non deve essere rigido in questo caso).
- Bendaggio preventivo.
Consigli pratici
- Detergere la cute, verificare l’assenza di abrasioni, praticare la tricotomia (depilazione).
- Per parti delicate (cavo popliteo, strutture venose e nervose) utilizzare il salvapelle, con cautela perché il bendaggio perde il 50% della sua funzionalità.
- Ancorare il bendaggio col taping.
- Evitare pieghe pericolose.
- Non applicare in caso di edema articolare.
- Il tape deve coprire la parte lesa per sostituirne la funzione.
- Difficile dare la giusta tensione: benda appena tesa, srotolandola a contatto con la pelle. Tape tesissimo.
- Sul ginocchio applicare un bendaggio elastico di preparazione e poi un bendaggio rigido sopra.
- Dopo il bendaggio provare a fare il movimento che dovrebbe evitare e verificare che funzioni e tenga.
Lezione 26/02/04
Rachide
Un individuo visto posteriormente deve avere la linea bisacromiale parallela alla bisiliaca e entrambe devono essere parallele al suolo. Gli estreni della linea bisacromiale formano con il coccige un triangolo così come le spine iliache con il processo spinoso di C7. I due triangoli devono essere uguali ribaltati in senso verticale. Se le due linee non sono parallele c’è una deviazione della c.v. o un’eterometria (dismetria) degli arti inferiori.
La c.v. presenta una lordosi cervicale, una cifosi dorsale, una lordosi lombare e una cifosi sacro – coccigea. Le vertebre sono costituite da un corpo vertebrale (più robusto) nella parte anteriore e dai peduncoli laterali e il processo spinoso nella parte posteriore. Tra una vertebra e l’altra ci sono i dischi (anello fibroso + parte spugnosa centrale) che ammortizza i carichi longitudinali della c.v. nonché i movimenti trasversali. La funzione dei dischi è particolarmente importante nel tratto lombare dove le vertebre sono maggiormente sollecitate dal carico sovrastante.
La colonna vertebrale è costituita da:
- 7 vertebre cervicali
- 12 vertebre toraciche
- 5 vertebre lombari
- 6-7 vertebre sacrali (fuse)
- 4-5 vertebre coccigee (fuse).
La lordosi cervicale è quasi rettilinea da c1 a c3 e poco inclinata da c4 a c7. L’inclinazione è garantita dall’orientamento delle faccette articolari.
Dal forame vertebrale escono le radici nervose. Dalle vertebre cervicali quelle del plesso brachiale, dalle toraciche quelle dei nervi intercostali, dalle lombari i nervi crurali (arto inf. anteriore) e sciatico (loggia anteriore dell’arto inf.). Le radici nervose arrivano direttamente dal midollo spinale presente nel canale vertebrale.
La parte cervicale è la più mobile della colonna (permette la flessoestensione, rotazione e inclinazione). C1 e C2 (atlante ed epistrofeo) sono diverse da tutte le altre vertebre. La parte toracica è la più rigida a causa della presenza delle coste. La parte lombare è abbastanza mobile ma sopporta carichi elevati, soprattutto nella flessoestensione. Il punto più critico è T12-L1 perché è il punto di congiunzione tra un punto rigido ed uno mobile. La torsione del tronco carica soprattutto il disco interposto tra quelle due vertebre.
Nel neonato è presente solo una cifosi. Quando inizia a tenere su il capo si forma la curva cervicale, quando inizia a stare seduto la cifosi dorsale e quando sta in piedi la lordosi lombare. Se le curve sono attenuate o accentuate la cv è meno resistente (32+1=10) e dolorosa.
Caratteristiche delle vertebre
- Presenza del canale vertebrale
- Hanno tutte una morfologia diversa
- Varia l’inclinazione delle faccette articolari
- Il disco è molto resistente alle pressioni
- C1 e C2 sono vertebre del tutto particolari, molto sottili ed articolate
- Le vertebre toraciche si articolano con le coste
Il disco intervertebrale si disidrata e assottiglia con l’età e con i carichi eccessivi. La conseguenza è che ammortizza meno le sollecitazioni. Può arrivare addirittura a scomparire e in questo caso i due corpi vertebrali vengono a contatto causando artrosi (degenerazione causata dallo sfregamento delle superfici ossee con formazione di protuberanze ossee che sfregano o si saldano).
Le ernie discali sono la fuoriuscita del nucleo polposo dall’anello fibroso.
Le vertebre sono tra loro articolare in due modi:
- Articolazioni intersomatiche (tra i corpi): sinartrosi.
- Tra i processi articolari diartrosi con un piccolo menisco.
La parte del corpo e il disco hanno funzione statica, la parte posteriore è la più mobile.
Legamenti:
- A distanza:
- Legamenti gialli
- Legamenti intertrasversari
- Legamenti interspinosi
- Legamento sovraspinoso
- Seguono la c.v. dall’occipitale al sacro
- Vertebrali:
- Legamento longitudinale anteriore
- Legamento longitudinale posteriore
Proteggono i dischi: esempio, durante l’estensione del rachide il legamento anteriore frena il movimento.
Muscoli:
- Intrinseci: hanno origine e inserzione nella cv o origine nella cv e inserzione altrove.
- Estrinseci: hanno orgine e inserzione fuori dalla cv ma sono importanti per la postura.
- Estensori
- Flessori anteriori
- Flessori laterali
- Rotatori
I muscoli servono a mantenere le curve fisiologiche, soprattutto a livello lombare:
- Retto dell’addome e addominali obliqui importanti per consentire l’appiattimento del tratto lombare.
- Allungamento dei muscoli estensori degli arti inferiori (glutei, ischio crurali).
Il bacino in antiversione accorcia i muscoli paravertebrali e dà iperlordosi lombare. Correzione: retroversione del bacino, tonificazione addominali, allungamento estensori arti inf.
Back school: prevede l’allugamento di determinati muscoli, la tonificazione di altri e la presa di coscienza della posizione (retroversione del bacino). Una scorretta postura causa lombalgie posturali.
La colonna vertebrale presenta:
- 4 curve sul piano sagittale
- Una struttura piramidale su piano frontale (vertebre sempre più grandi dall’alto al basso).
Funzioni del rachide:
- Protezione del midollo spinale
- Sostegno
- Ammortizzamento
- Adattamento
Unità funzionale rachidea
Il segmento mobile di Junghans è costituito da due corpi vertebrali e loro articolazione:
- Disco vertebrale
- Canale vertebrale
- Canali di coniugazione
- Articolazioni interapofisarie
- Strutture vasali e legamentose interposte
La manipolazione è una tecnica di trattamento dei segmenti dolenti perché poco mobili (difficilmente invece è il dolore a causare poca mobilità).
Movimenti fisiologici del rachide lombare:
- Flessione, ritmo lombopelvico: flessione + ritorno (lo chiederà probabilmente all’esame). 40° di flessione sono dati dalla c.v. e 60° dalla flessione dell’anca sulla coscia (coxofemorale).
- Inclinazione e rotazione (punto più debole T12 – L1). L5 – S1 è anche un punto delicato perché è quello su cui grava maggior peso. Il consumo del disco è maggiore e possono esserci ernie da sovraccarico.
Spesso un problema T12-L1 dà un dolore superficiale, come da irritazione cutanea, sulla cresta iliaca (crestalgia) non è una problema della cresta ma il dolore viene lì riflesso dalla radice L1 sofferente.
Movimenti fisiologici del rachide cervicale:
- Flessione
- Estensione
- Inclinazione
- Rotazione
Rachide cervicale, sindromi vertiginose
Equilibrio: sistema plurisensoriale complesso che riceve informazioni dagli occhi (retina), dai labirinti (recettori vestibolari), dai muscoli ed articolazioni (recettori propriocettivi) che vengono integrate a livello centrale (tronco e cervelletto) da cui partono nervi discendenti corticali con le informazioni necessarie. Il sangue che arriva all’apparato vestibolare passa la forame cervicale. Un difetto di postura può restringere lo spazio in cui passano questi vasi sanguigni, far mancare il sangue all’apparato vestibolare e causare vertigini.
Patologia del rachide cervicale
- Trauma distorsivo cervicale (colpo di frusta): stiramento del trapezio e dei legamenti posteriori della colonna.
- Torcicollo miogeno congenito o acquisito: contrattura dello sternocleidomastoideo.
- Artrosi cervicale: sindrome di Barré – Lieu (artrosi dei processi trasversali e spinosi o dei fori intertrasversali) e spondilodiscoartrosi (artrosi dei corpi vertebrali). Danno irritazione dei nervi degli arti superiori e vertigini.
- Cervicobrachialgie da irritazione e/o compressione di una radice nervosa del plesso brachiale.
Patologia del rachide lombare
- Deformità congenite:
- Schisi vertebrale: mancata fusione dell’arco neurale (triangolo posteriore al corpo vertebrale). Se riguarda una sola vertebra si può saldare la vertebra a quelle sopra e sottostanti provocando più rigidità ma tutelando il midollo. Se riguarda più vertebre si tratta di “spina bifida” ed è una malattia gravissima.
- Sacralizzazione del 5° lombare o lombarizzazione del 1° sacrale. Il processo trasverso di L5 si salda a S1 (più rigidità) o S1 si stacca da S2.
- Spondilosi: interruzione istmo vertebrale da una sola parte. Può non dare problemi e, se li dà, si può ovviare con un buon rinforzo muscolare.
- Spondilolistesi: come la spondilosi ma dalle due parti. Il corpo vertebrale scivola in avanti.
- Lombalgia:
- Acuta
- Cronica
- Di origine dorsale (D12-L1)
- Di origine viscerale (dolori riflessi per problemi di fegato, stomaco, pancreas, reni...)
- Lombalgia con irritazione perifercia:
- Lombosciatalgia (loggia posteriore arto inferiore)
- Lombocruralgia (loggia anteriore arto inferiore)
Posizioni che tutelano la c.v.
- Retroversione del bacino: posizione di maggior scarico per la c.v. a livello lombare. Portare indietro la parte alta dell’anca e avanti quella bassa. La posizione di maggior scarico si ha da sdraiati, con gli arti inferiori appoggiati su un rialzo al 90° tra anca e coscia e 90° tra coscia e gamba propriamente detta.
- Seduti su uno sgabello senza appoggio mette più pressione alla c.v. che stare in piedi.
- Se si deve stare in piedi alternare i due arti inferiori su di un rialzo (gradino) per mettere in scarico la c.v.
- Se si devono sollevare carichi tenere la schiena con le curve fisiologiche, fletterla in avanti a livella dell’anca e utilizzare i quadricipiti per abbassarsi e rialzarsi (stacchi da terra).
Lezione 04/03/04
Segmento mobile di Junghans: 2 vertebre sovrapposte + disco intervertebrale + le strutture connesse alla parte mobile tra le due vertebre (parte più delictata), compreso il forame intertrasversario in cui passano le strutture nervose e, nelle cervicali, i vasi samguigni. Dal forame intertrasversario delle vertebre lombari partono i nervi sciatico e femorale o crurale.
Il punto di minor resistenza ossea di una vertebra è la parte anteriore del corpo vertebrale. Se questo punto viene schiacciato, la vertebra assume una forma trapezoidale. A causa delle curve fisiologiche, il punto più delicato a questi effetti è la cifosi toracica. Nel giovane uno schiacciamento della parte anteriore del corpo vertebrale può essere causato dalla persistenza di problemi posturali (dorso curvo, ipercifosi giovanili), nell’anziano da osteoporosi. Nel giovane la situazione può essere recuperata se la vertebra non è ancora schiacciata, se lo è già o se si tratta di un anziano occorre utilizzare un corsetto. Per verificare se le vertebre siano già compromesse occorre far flettere al soggetto il busto in avanti, estendere gli arti superiori per dietro e vedere se riesce ad appiattire la cifosi. Il dorso curvo, a differenza della scoliosi, è una patologia dolorosa.
Ritmo lombo-pelvico: flessione del busto in avanti e ritorno. Coinvolge la flessione della c.v. a livello lombare per il primo 40° e dell’anca sugli arti inferiori (coxo-femorale) per altri 60°.
Distorsione: allontanamento dei capi articolari all’interno di un’articolazione.
Distrazione: stiramento eccessivo delle fibre della capsula articolare o di fibre muscolari.
Eziologia e carattere del dolore lombare
- Lombalgie riflesse (non riguardano la c.v. ma è lì che si riflette il dolore):
- Problemi ginecologici.
- Problemi urologici.
- Problemi gastrointestinali.
- Lombalgie muscolo-scheletriche:
- Lesioni neoplastiche (primitive o metastatiche).
- Lesioni infiammatorie.
- Lesioni degenerative.
- Postumi di traumi a cuti o da stress.
- Difetti statico-cinetici.
- Lombalgie psicogene:
- Per problematiche di ordine psichico: ipocondria, isterismo, ecc. Tutto questo può modificare la postura.
Fattori di rischio del dolore lombare
- Fattori di rischio individuali legati a costituzione, postura, età.
- Fattori legati a particolari attività lavorative e/o sportive.
- Fattori tenso emotivi e psicologici.
Antiversione del bacino: la parte superiore del bacino è eccessivamente in avanti rispetto a quella inferiore. Può essere in problema di insufficiente estensione degli arti inferiori a livello della coxo-femorale. Un problema di questo genere si riflette con una riduzione dello spazio tra L5 e S1 con conseguente dolore a livello lombare, irritazione del nervo seno-vertebrale di Luschka (presente su ogni vertebra) che provoca iperalgesia (ipersensibilità, dolore) e contrattura muscolare riflessa.
La maggior parte delle ernie discali sono posteriori. Protrusione = ernia.
Una spondilolisi dà un’immagine radiografica in proiezione obliqua a forma di “cagnolino decapitato” dove la testa del cagnolino è il processo trasverso. Cura: rinforzo muscolare lombare.
Nervo sciatico: parte da L4, L5 e S1 e decorre posteriormente lungo l’arto inferiore. Arrivato al polpaccio si divide tra SPI (sciatico-poplìteo interno) e SPE. Problemi al nervo sciatico danno impossibilità di dorsiflessione del piede, andatura a steppage. Problemi al nervo femorale un ginocchio che “cede” perché impediscono la corretta contrazione del quadricipite. La radice di S1 arriva fino al margine laterale delle dita del piede.
Sintomi delle ernie discali:
- Lombalgia: dolore solo alla schiena in zona lombare.
- Lomosciatalgia o lombocruralgia: dolore alla schiena e agli arti inferiori.
- Dolori riflessi ai soli arti.
- Sensibilità ridotta.
- Problemi di controllo muscolare.
- Iperalgesia (eccessiva sensibilità e dolenza) se il problema è recente
- Anestesia se il problema non è recente.
Le compressioni delle radici nervose si possono avere anche per:
- Artrosi vertebrali posteriori (più frequenti a livello cervicale)
- Spondilodiscoartrosi (del corpo e disco vertebrale) con formazione di becchi ossei o osteofiti.
Importante: lombalgie, lombosciatalgie e lombocruralgie nel 90% (lombalgie) e 70% (lombo...) dei casi si risolvono con:
- Riposo (non nel senso di immobilità ma di corsetto per un tempo molto limitato che metta in scarico la zona critica).
- Farmaci.
- Kinesi: lavoro in scarico su tappeto per il tono muscolare e allungamento del tratto lombare e coxofemorale.
L’intervento chirurgico non è quasi mai consigliato.
Tecniche di cura dell’ernia discale e rieducazione posturale globale
- McKenzie: è il più scientifico, se l’ernia non è molto pronunciata consiglia l’iperestensione.
- Mezierès e Suchard: RPG (rieducazione posturale globale).
- Supini, arti inferiori estesi e a 90° rispetto all’anca, flessione avanti del busto (crunch)
- Apertura angolo coxo femorale braccia addotte.
- Apertura angolo coxo femorale braccia abdotte.
- Chiusura angolo coxo femorale braccia addotte.
- Chisura angolo coxo femorale braccia abdotte.
- Mettere il paziente in postura (supino con arti inf. estesi e a 90° rispetto al tronco), farlo respirare con il diaframma (gonfiare la pancia in inspirazione e contrarre diaframma e addominali in espirazione), farlo prendere coscienza della postura corretta e scorretta.
- Sono lavori molto faticosi per i pazienti. I problemi che stanno all’origine di una postura scorretta sono una disarmonia muscolare dei muscoli statici (quelli che “tengono” la posizione) e quelli dinamici (quelli che consentono il movimento). Discorso dei “tiranti” che faceva il Prof. Kratter.
Lezione 11/03/04 (appunti di Elisa Della Beffa)
Dolori al nervo sciatico: compromissione della radice S1 o L5.
Spondilolistesi: scivolamento delle vertebre.
Elettroterapia antalgica
Si tratta di una terapia fisica strumentale di riabilitazione che comprende tutta la terapia che può essere fatta attraverso apparecchiature che utilizzano correnti elettriche sulla parte dolente (apparecchi che utilizzano il calore, onde ultrasoniche, corrente elettrica).
Tutti gli apparecchi che servono a togliere il dolore sono apparecchi di elettroterapia antalgica. Ce ne sono di diversi tipi: alcuni utilizzano la corrente continua o quella galvanica unidirezionale.
- Effetti trofici e antalgici
- Modalità di applicazione: a secco con elettrodi o in acqua
- Durata del trattamento: 15-20 min x 10 sedute.
- Indicazioni:
- atrofie muscolari
- alterazioni della sensibilità (parestesie e disestesie)
- stati dolorosi infiammatori o reumatici
- Controindicazioni:
- abrasioni, può dare ustioni
- portatori di pace maker
- Ionoforesi: terapia basata sulla corrente galvanica o continua che veicola ioni faramacologicamente attivi attraverso la cute. Ha effetto antiflogistico e antalgico. Il farmaco ha effetto aniinfiammatorio, la corrente effetto antalgico.
- Modalità di applicazione: elettrodi metallici e in gomma.
- Indicazioni: patologie flogistiche degenerative dell’apparato osteo articolare.
- Correnti dinamiche: effetto antidolorifico. Si tratta di una corrente a bassa frequenza derivata dal raddrizzamento della corrente alternata.
- Indicazioni: stati acuti e cronici.
- Tens: corrente diadinamica con frequenza più ravvicinata. Può essere utilizzata anche come elettrostimolatrice. Usa corrente a bassa frequenza di forma rettangolare (onde quadre)
- effetto: antalgico con diverse modalità: antiflogistico, antidolorifico, elettrostimolatore.
- Durata: 30 min x 10 sedute
- Elettrostimolazione: ce ne sono di due tipi:
- Muscolo innervato.
- utilizza corrente TENS o galvanica continua (faradica): il nervo necessita di stimoli ravvicinati, il muscolo da solo no.
- migliora il volume e la forza muscolare
- Muscolo non innervato
- utilizza corrente esponenziale.
- viene utilizzata quando il muscolo è integro ma non può più essere utilizzato perché non innervato.
- Attenzione al sovrallenamento che è depotenziante.
- Calore:
- esogeno: viene distribuito solo sulla superficie, come i raggi solari. Radarterapia, laserterapia.
- endogeno: arriva in profondità ed è emesso da apparecchi elettrici. Ha un azione più profonda perché penetra nel derma e oltre.
- raggi infrarossi: il calore ha effetto vasodilatatorio con conseguente maggior afflusso di sangue al muscolo e rilassamento muscolare.
- non deve essere usato su di un’articolazione già gonfia.
- Iorarto: versamento di liquido in un’articolazione
- Emartro: versamento di sangue in un’articolazione.
- Ultrasuonoterapia: sviluppa calore come conseguenza ma non lo usa. Usa vibrazioni sonore con effetto meccanico, termico, fisico e chimico. Provoca un movimento (vibrazione) cellulare.
- Controindicazioni importantissime (probabile domanda d’esame): esiti di fratture (la vibrazione impedisce la saldatura) e cartilagini fertili (nuclei di accrescimento nei bambini).
Massoterapia
- Linfodrenaggio: il massaggio usato sul circolo venoso – linfatico per eliminare gli edemi (accumuli di liquido).
- Massaggio sportivo: può essere utilizzato per preparare il muscolo a lavorare o al termine di un allenamento per facilitare l’eliminazione dei cataboliti di rifiuto o ancora se c’è una contrattura muscolare. Metodo Cyriax: massaggio profondo. Gli strappi, gli stiramenti non devono mai essere massaggiati in fase acuta. Anche un’articolazione gonfia in fase acuta non va massaggiata, mentre in fase successiva (avvenuta la cicatrizzazione) la lacerazione va massaggiata. Una contrattura muscolare va massaggiata. Per le cicatrici c’è un tipo di massaggio specifico.
Chinesiterapia passiva e attiva
- Mobilizzazione passiva di un’articolazione: kinesiterapia passiva. L’operatore muove passivamente i segmenti articolari dell’articolazione. Il paziente non effettua alcuna attività spontanea.
- Mobilizzazione attiva o kinesiterapia attiva: movimento fatto volontariamente e attivamente. Con e senza resistenza (pesi, elastici...)
Contratture o crampi muscolari
Si hanno in conseguenza di un accumulo di lattato. Si verificano in genere per un disequilibrio metabolico (fornitura di glicogeno, sali minerali o ossigeno inferiore alle necessità). I crampi possono essere causati da:
- Lavoro intenso
- Esposizione al freddo
- Sudorazione profusa
Terapia:
- Posizione antalgica con il muscolo in detensione e allungamento.
- Crioterapia e calore alternati per smaltire ammoniaca e lattato.
- Massoterapia che aumenta la circolazione locale, la vasodilatazione e lo smaltimento dei cataboliti.
- Se il crampo torna è da attribuirsi alla carenza di sali minerali (Mg, K, Na) che possono essere integrati con integratori salini.
- Per evitare i crampi occorre:
- Bere tanto.
- Utilizzare integratori salini.
- Evitare l’esposizione al freddo.
- Fare stretching.
Lesioni muscolari acute
- Elongazioni muscolari: eccessivo allungamento del muscolo con distensione delle fibre muscolari.
- Terapia: ghiaccio per 10 min, no ghiaccio per 10 min, ghiaccio... Oltre 10 min il ghiaccio anziché provocare vasocostrizione provoca vasodilatazione.
- Se c’è strappo:
- No calore o massaggi che causano vasodilatazione e versamento ematico. Occorre il freddo vasocostrittore.
- Si a fasciatura elastica compressiva.
- Massoterapia solo alla scomparsa del dolore (cicatrizzazione avvunuta).
- Esercizi isometrici dalla 2° giornata.
- Lacerazioni o strappi muscolari: avvengono nel corso di gesti che richiedono una forza muscolare esplosiva.
- Possono dar luogo a lesioni di 1° grado (non gravi) fino al 3° (richiedono intervento chirurgico). Le suture chirurgiche di un muscolo non possono essere fatte sovente.
- Clinica:
- Dolore violento, impotenza funzionale immediata.
- Tumefazione e avvallamento
- L’esame fondamentale è l’ecografia che è in grado di indicare l’evoluzione della contusione.
- Ecchimosi: ematoma che affiora in superficie.
- Terapia:
- Ghiaccio (10 min alternatia pause)
- Bendaggio compressivo
- Arto in elevazione per evitare edemi.
Fratture da stress
Avvengono in seguito all’accumuli di microtraumi (corsa).
Sedi:
- Calcagno, scafoide, metatarso.
- Oleocrano, radio.
- Tibia, perone
- Apofisi coracoide, clavicola.
Lezione 18/03/04
Lesioni infiammatorie e degenerative dei tendini
Una lesione acuta generalmente si risolve da sé, se cronicizza, o torna, può indebolire la struttura del tendine.
- Fattori determinanti:
- Microtraumi
- Ipersollecitazioni
- Fattori favorenti:
- Tecnica imperfetta
- Allenamento difettoso (superallenamento)
- Accessori errati, malfunzionanti o sostituiti
- Caratteristiche del terreno
- Predisposizione individuale (condizione necessaria)
Il tendine è costituito da un’anima, una guaina peritendinea e del liquido sinoviale che favorisce lo scorrimento del tendine all’interno della guaina, e un’inserzione ossea. Se s’infiamma occorre vedere dove:
- Tendinopatie inserzionali
- Tenosinoviti
- Peritendiniti pure
- Peritendiniti con impronta tendinosica
- Tendinosi pure
- Rotture tendinee
Problemi ai tendini presentano dolori spontanei presenti all’inizio dell’attività che scompaiono durante la stessa e tornano al termine. Il tendine è tumefatto, ci può essere un aumento della temperatura e dolore alla pressione
- Le prime tre sono patologie semplici che guariscono facilmente.
- La 4 e la 5 sono patologie già cronicizzate. Sono il risultato di un processo degenerativo cronico delle fibre tendinee.
- L’ultima è il risultato di un tendine usurato e debole o di una contrazione muscolare violenta. Le rotture più frequenti riguardano il tendine d’Achille, il tendine rotuleo e il tendine prossimale del capo lungo del bicipite brachiale. La rottura del tendine d’Achille porta ad un dolore violentissimo con improvvisa perdita funzionale (impossibilità di flettere plantarmente il piede). La rottura del tendone rotuleo avviene in seguito ad una ipersollecitazione dello stesso in conseguenza di una brusca flessione ed estensione della gamba sulla coscia. Queste due patologie sono frequenti in soggetti giovani, iperallenati e usurati da anni di carriera sportiva. Il trattamento chirurgico porta a buoni esiti. La rottura del tendine del bicipite brachiale capita normalmente per usura in soggetti anziani. In questo caso non si interviene chirurgicamente perché le suture non tengono e perché la limitazione funzionale è ridotta. Su soggetti giovani invece si può intervenire perché le suture guariscono bene.
- La rottura parziale di un tendine porta a:
- dolore da carico in contrazione
- tumefazione
- ecchimosi (ematoma) per rottura di vasi ematici
- impotenza funzionale relativa
- La rottura totale di un tendine porta a:
- impotenza funzionale assoluta
- retrazione muscolare. Occorre intervenire in tempi brevi, massimo 24 – 48 ore in particolare per il tendine d’Achille e il tendine rotuleo se no il muscolo si ritira.
- Discontinuità alla palpazione.
Trattamento:
- Bendaggio di scarico, in seguito intervento chirurgico
- Rieducazione funzionale
- Stretching
- No cortisone: il cortisone è un potente antiinfiammatorio che però lascia dei residui cristallini nei tessuti in cui è stato infiltrato che portano al loro deterioramento per sfregamento meccanico. Se proprio è indispensabile al massimo 1 – 2 infiltrazioni.
Tenosinoviti e borsiti:
- Si tratta di processi infiammatori acuti e cronici della guaina sinoviale e delle borse ad eziologia (origine) traumatica.
- Avvengono in conseguenza di un unico trauma diretto o di microtraumi ripetuti (specie a livello dell’olecrano per quanto riguarda il tendine tricipitale)
- Provocano tumefazioni flottanti o con crepitii
- Provocano dolore durante la contrazione muscolare
- Provocano un parziale impedimento funzionale
- Provocano suppurazione (pus da infezione) che fuoriesce spontaneamente o che deve essere estratto tramite un’incisione.
Epicondiliti (gomito del tennista):
- Sono processi infiammatori e degenerativi acuti o cronici a carico dell’inserzione prossimale dei muscoli epicondilei.
- I fattori determinanti sono microtraumi e ipersollecitazioni
- I fattori favorenti soni una tecnica imperfetta del gesto, attrezzi sbagliati, malfunzionanti o sostituiti e predisposizione individuale.
Clinica (diagnosi):
- La dorsiflessione della mano e del 3° e 4° dito evoca dolore al gomit
- Dolore spontaneo, anche irradiato.
Sindrome da conflitto (impeachment) scapolo – omerale (detta impropriamente periartrite scapolo – omerale). Riguarda l’unica vera articolazione della spalla: la gleno – omerale (tra il glenoide della scapola e la testa dell’omero) mossa dai muscoli della cuffia dei rotatori:
- Sovraspinato
- Sottospinato
- Deltoide
- Sottoscapolare
- Piccolo rotondo
Questi muscoli passano tra la testa dell’omero e l’acromion dove possono venire compressi dall’abduzione dell’arto se c’è riduzione dello spazio tra la testa dell’omero e l’acromion (spazio normalmente di circa 3mm).
- Affezione infiammatoria, degenerativa, che coinvolge le strutture periarticolari dell’articolazione scapolo omerale.
- E’ provocata da sollecitazioni ripetute ed eccessive dei muscoli extrarotatori o da traumi ripetuti a livello della borsa sotto acromiale e sotto deltoidea.
Sintomi: spalle anteposte, elevate, intraruotate.
- Fase acuta:
- Dolore improvviso con risveglio notturno e “trigger points” (punti grilletto – dolenti).
- Dolore alla pressione
- Limitazione articolare attiva e passiva a livello della gleno – omerale (diagnosticabili muovendo l’arto con il soggetto in decubito supino con le scapole in appoggio in modo che non possano muoversi).
- Fase cronica:
- Dolore continuo e alla pressione.
- Limitazione articolare attiva e passiva...
- Ipotonotrofia muscolare del deltoide, del trapezio e del sovraspinato.
Terapia: diastasi (distanziamento) della testa dell’omero dall’acromion mediante pesi che abbassano l’arto (esercizi pendolari di Codman) e trazioni manuali o pompage.
- Fase acuta: occorre innanzitutto risolvere il problema del dolore e della mobilizzazione. Per il dolore si utilizza la terapia fisica strumentale: crioterapia e elettroterapie che non sviluppino calore. In caso di calcificazioni è possibile utilizzare gli ultrasuoni anche se sviluppano calore. Mobilizzazione passiva, cauta e lenta.
- Fase cronica: terapia con calorre (radar, tecar, ipertermia metabolica, ultrasuoni, laser), mobilizzazione e rinforzo muscolare dei muscoli ipotonotrofici
Ortesi: devono aiutare ma non limitare il movimento, soprattutto quello necessario a fini riabilotativi. Devono essere della misura corretta del soggetto che li utilizza, se no sono controproducenti!!!
Lezione del 25-03-2004 (appunti di Alessandro Giusiano)
SPALLA
se c’è un conflitto significa riduzione di uno spazio naturalmente presente.
il primo muscolo ad essere interessato nelle lesioni è il SOVRASPINATO.
FLOGISTICO: processo infiammatorio dopodichè infiammazione sempre più grave con un rischio di calcificazione.
terapia: infiammazione può essere risolta facilmente, mentre calcificazione è un corpo estraneo fisso che impedisce il movimento dell’articolazione.
altro tendine è il Tendine del CAPO LUNGO DEL BICIPITE che può essere interessato da un processo infiammatorio . Se c’è questo problema, fatica a scorrere nella sua doccia, si infiamma e con il tempo si ha usura fino a rottura.
la CAPSULA ARTICOLARE della spalla tiene insieme la testa dell’omero con glenoide. questa capsula può avere dei problemi. attraverso gli spazi che si vengono a creare, si verificano le lussazioni anteriori.
LUSSAZIONE: perdita del rapporto dei capi articolari. le lussazioni anteriori sono le più frequenti.
MUSCOLI DELLA SPALLA
cuffia dei rotatori, deltoide, i ventri del bicipite brachiale.
onde d’urto: terapia non cruenta dove si distruggono le calcificazioni tramite queste onde. se questo non è possibile si interviene chirurgicamente.
LESIONI ACUTE:
fratture
lussazioni: acromion-claveare, sterno-claveare, scapolo-omerale.
rotture muscolari
IMPECHMENT SUBACROMIALE: il tendine è schiacciato tra acromion e testa dell’omero
INSTABILITà DI SPALLA
può essere traumatica o atraumatica, unidirezionale o multidirezionale.
instabilità anteriore costituisce la forma più frequente per sollecitazione in abduzione – extrarotazione – elevazione. quando si presentano frequenti lussazioni possono esserci dei danni al cercine glenoideo.
Obiettivi Riabilitazione:
- riduzione stato doloroso infiammatorio
- recupero e mantenimento della completa escursione articolare
- ottimizzazione coordinazione e propriocezione del movimento
- recupero della forza
- ritorno alla pratica sportiva il più breve tempo possibile
PRINCIPIO DI PROBLEMA SCAPOLO-OMERALE
dolore notturno
limitazione articolare sempre più dolorosa e ridotta
forte dolore al tentativo di movimento
quindi: cercare i punti trigger sul deltoide, trapezio, trochite omerale
Protocollo Riabilitativo per la cuffia dei rotatori:
- fase: terapia strumentale, mobilizzazione articolare e potenziamento
- fase: stratching, potenziamento eccentrico ed isotonico
- fase: training isocinetico
- fase: programma specifico per il tipo di sport praticato
Riabilitazione per instabilità della spalla:
- fase: bloccaggio spalla, mobilizzazione attiva gomito – mano
- fase: potenziamento cuffia rotatori, muscolatura scapolo omerale e anteriori
- fase: esercizi per forza, potenza e resistenza, esercizi per controllo neuromuscolare, esercizi propriocettivi.
- fase: esercizi di simulazione sport specifici
CAVIGLIA
mortaio tibio peroneale, strutture legamentose ( leg. deltoideo tibio calcaneale, tibio astragalico ant. e post., astragalico calcaneare post.) capsula articolare. Tendine d’achille.
la maggior parte della distensione del piede è estena.
il PIEDE
avampiede mts falangi
mesopiede 5 ossa tarsali
retropiede astragalo e calcagno
volta plantare con 2 archi: volta o arco plantare mediale statica, volta o arco plantare laterale dinamico.
punti di carico:
primo metatarso, quinto metatarso o calcagno.
LE ARTICOLAZIONI:
art. intertarsali: astragalo calcaneare (sottoastragalica)
art. trasversa del tarso
astragalo – calcagno – scafoide – cuboidi
art. tarso metatarso
art. interfalangee
art. metatarsofalangee
Movimenti:
CAVIGLIA: flessione plantare, flessione dorsale
PIEDE: inversione= adduzione supinazione flessione
eversione= abduzione pronazione estensione
AVAMPIEDE: abduzione, adduzione
DITA: scivolamento intermetatarsale, flessione, estensione, adduzione, abduzione
PIEDE PIATTO
scomparsa volto plantare, deviazione valgismo del calcagno
Valutazione: ispezione in carico e scarico, deambulazione, riducibilità o meno delle deformità.
Trattamento: plantare correttivo, chirurgia.
Ginnastica: piede prensile di oggetti rotondi, stimolazione dei muscoli interessati.
PIEDE PIATTO VALGO
conseguenze posturali
valgo calcaneare
rotazione interna gamba e coscia
convergenza rotula
apertura bacino, antiversione iliaca
iperlordosi lombare
ipercifosi dorsale
iperlordosi cervicale
PIEDE CAVO
eccessiva altezza e concavità della volta plantare, tra il tallone e l’appoggio anteriore dell’area matatarsale. (chi soffre di questo problema può avere associato una callosità elevata sotto il primo metatarso)
si associa spesso un calcagno varo, equinismo, dita in griffes.
conseguenze del piede cavo:
conseguenze posturali, varo calcaneare, rotazione esterna femore e coscia, divergenza rotula, recurvato, verticalizzazione sacro, iperlordosi lombare, retroversione iliaca.
METATARSALGIE
dolore a livello delle teste metatarsali da iperpressione.
conseguenze: dolore, ipercheratosi, borsite.
correzione chirurgica
ALLUCE VALGO
valgismo esasperato della articolazione mtf 1 raggio
osservazione posturale: piede, appoggio con insufficienza
dolore, borsite, deficit di appoggio
TRAUMI DISTORSIVI
compartimento mediale o interno
compartimento laterale
95% lesioni sono esterne
5% lesioni interne
Classificazione:
1° grado: distrazione del legamento
2° grado: lesione alcune fibre legamentose
3° grado: rottura legamentosa
frattura da: disinserzione o frattura ossea
1° grado: caviglia gonfia
2°-3° grado: caviglia gonfia più ematoma
valutazione:
1° grado: se caviglia tiene nei vari movimenti
trattamento:
1°grado: bendaggio, crioterapia, propriocettiva.
2°grado: immobilizzazione, rieducazione motoria.
3°grado: intervento chirurgico
Lezione 15/04/04
Osteoporosi
Malattia che riguarda in particolare donne anziane. E’ dovuta alla mancanza di calcio attorno alle trabecole ossee. Fattori di tipo ormonale possono determinare la impossibilità da parte dell’organismo di utilizzare il calcio per formare nuovo osso. Esiste in pratica uno squilibrio tra assorbimento e apposizione di osso in favore del primo. Le ossa diventano fragili, le trabecolature più evidenti (perché non circondate da materia ossea) ed aumenta il rischio di frattura.
Fattori patogenetici principali:
- Età
- Sesso
- Densità ossea iniziale
- Ormoni
- Alterazioni dietetiche (poco apporto di Ca e P)
- Ridotta attività fisica
- Basso peso corporeo
- Predisposizione genetica
Fattori paotgeni secondari:
- Fumo
- Eccesso di alcol
Il rischio massimo lo corrono soggetti magri che fumano e bevono. L’alcol altera il metabolismo di Ca e P perché modifica le mucose gastriche e intestinali. Il fumo accelera il catabolismo.
Osteoporosi diffuse (riguardano tutto lo scheletro)
Primitive:
- Osteoporosi idiopatiche (di cui non si conosce la causa) giovanili.
- Osteoporosi post-menopausali
- Osteoporosi senili (entrambi i sessi)
Secondarie (effetti collaterali di altre patologie). Di queste si va ad intervenire sulla causa principale:
- Ridotto assorbimento di Ca (disfunzioni di tiroide, paratiroidi, ipofisi...)
- Malattie renali
- Immobilizzazione
- Malattie endocrine
- Anomalie cromosomiche
- Cause tossiche (fumo, alcol)
- Malattie reumatiche
Osteoporosi distrettuali
- Immobilizzazioni segmentarie (gesso), mancando lo stimolo gravitazionale l’osso perde massa (legge di Wolff).
- Fratture
Soggetti a rischio di osteoporosi senili
- Sesso e età: D > 60 anni, U > 70
- Razza: bianca o orientale
- Dieta: iperproteica e ridotto apporto di Ca
- Alterazioni metaboliche: menopausa precoce, diabete, distiroidismo
- Costituzione fisica: soggetti magri
- Abitudini di vita: fumo e alcol
- Attività fisica ridotta.
Cause di aumento di attività osteoclastica (assorbimento) e di riduzione di attività osteoblastica (neoapposizione):
- Ridotta attività fisica
- Ridotto apporto alimentare e conseguente aumento di PTH (paratormone)
- Ridotta produzione di vitamina D e conseguente aumento di PTH (paratormone)
- Ridotto assorbimento intestinale di Ca e conseguente aumento di PTH (paratormone)
- Riduzione estrogeni
- Riduzione calcitonina
Durante la crescita predomina l’attività osteoblastica su quella osteoclastica, successivamente si compensano fino a circa 40 anni dopodiché tende a prevalere quella osteoclastica.
Osteoporosi post-menopausale
- Sesso femminile
- Menopausa spontanea o chirugrica
- Età > 65 anni (spontanea) o > 45 anni (chirurgica)
- Familiarità
Indicazione alla densitometria (esame che misura la densità ossea)
- Menopausa chirurgica
- Fattori di rischio: familiarità, pregresse fratture, malattie metaboliche, malassorbimento, rarefazione all’Rx.
- Menopausa fisiologica.
Conseguenze dell’osteoporosi: fratture spontanee (non indotte da trauma o stress) di vertebre (principalmente dorsali), polso, collo del femore. Le vertebre dorsali possono fratturarsi nel lato ventrale del corpo vertebrale o sulle facce superiore o inferiore se sottoposte a compressione per caduta (sederata per terra).
Diagnosi osteoporosi vertebrale: dolore dorsale che scompare in decubito o dopo il riposo. Densitometria o MOC (minerallometria ossea computerizzata) a singolo raggio o a doppio raggio fotonico (per i fans di Goldrake). TAC, ultrasuonografia dell’osso. Occorre fare un esame in età premenopausale per poter intervenire tempestivamente (frenando o fermando la degenerazione) in caso di problemi.
Terapia: gli studi dimostrano che:
- Attività fisica costante e continua contro resistenza stabilizza.
- Attività fisica + terapia farmacologica stabilizza molto meglio e, talora, permette addirittura un recupero di massa ossea.
- Terapia farmacologica stabilizza la situazione lievemente meglio della sola attività fisica.
L’attività fisica migliora la circolazione locale, il nutrimento di cartilagini e sinovie, la mobilità articolare, la circolazione ossea, la mobilità articolare e il tono muscolare.
Scoliosi
L’approccio alla scoliosi dipende dalla gravità della malattia (entità delle curve). La curva può essere unica o presentare delle curve di compenso agli apici della colonna (primaria e secondarie quelle di compenso). La scoliosi è una deviazione della colonna vertebrale sul piano frontale. La scoliosi può essere cervico-dorsale, dorsale, dorso-lombare o a “S italica” che interessa sia il tratto cervico-dorsale che il tratto dorso-lombare.
Terapia: più inizia in età giovane (prepuberale), più alto è il rischio di evoluzione grave. Maggiore è la curva, più incisivi devono essere i provvedimenti:
- Fino a 30°: solo chinesiterapia (ginnastica posturale) e osservazione ogni 6 mesi perché non peggiori con la crescita.
- Da 30° a 50°: trattamento ortesico (busto) + chinesi in corsetto. Corsetto gessato per 6 mesi – 1 anno. Si traziona il soggetto cercando di metterlo in posizione corretta e poi si fa il busto con fenestrature nella zona addominale e sul dorso. Nel fenestrature servono al chinesiologo per verificare con il tatto la corretta esecuzione degli esercizi. Esercizi respiratori (la scoliosi causa sempre problemi agli organi delle cavità toraciche e addominali (in particolare polmoni e cuore). Il corsetto serve sia a contenere sia a stimolare propriocettivamente un diverso tono muscolare (provoca pressione su alcuni punti spingendo il soggetto a contrarre i muscoli per allontanarvisi). I corsetti sono composti da prese (punti di appoggio, ad esempio la presa pelvica, punto di forza e tensione) e spinte (punti di pressione e stimolo propriocettivo). Si costruiscono sulla base di una radiografia. Le spinte si mettono anche all’apice della curva (punto più prominente e distante dalla linea ideale).
- Oltre 50°: trattamento chirurgico ma sempre successivo alla chinesi.
Una scoliosi consolidata e non drammatica (che consente una vita normale) non ha esercizi fisici controindicati, nemmeno di sollevamento pesi.
Esonero: chi ha frequentato le lezioni potrà dare l’esonero il 20/05. 20 domande chiuse su rachide, scoliosi, dorso curvo, osteoporosi, postura e suoi piani di valutazione.
Lezione 22/04/04
Scoliosi
- Osservare gli arti inferiori: i tendini d’Achille, i cavi poplitei e le pliche sotto i glutei per escludere dismetrie degli arti inferiori.
- Valutare la simmetria dei triangoli della taglia (dal cavo ascellare all’ala iliaca).
- Valutare se la linea bisacromiale è parallela al terreno.
- La scoliosi si definisce per numero di curve, conformazione e direzione (dorsale destroconvessa).
La scoliosi crea necessariamente deformazioni della gabbia toracica e problemi all’articolazione scapolo-costale. Occorre valutare la mobilità: è importante perché i gibbi dati dalla scoliosi (sempre dalla parte della convessità) tendono a bloccare la mobilità delle scapole importante. La mobilità della scapola può essere valutata infilando una mano tra di essa e le coste e vedendo se è possibile lo scollamento (confrontarla con la controlaterale).
Definizione della scoliosi:
- Deviazione laterale del rachide (sul piano frontale)
- Dismorfismo: scoliosi organica. Necessitano di riconoscimento e trattamento tempestivo. La spinta laterale della gabbia toracica è data dalla rotazione dei corpi vertebrali (in caso di scoliosi dorsale). La scoliosi lombare invece fa solo pressione sui muscoli paravertebrali. La deformazione della gabbia toracica preme sui polmoni e sul cuore. Nei casi molto gravi dà conseguenze respiratorie e cardiovascolari.
- Genesi della malattia:
- Scoliosi idiopatiche, 80-88% dei casi. Assieme ai paramorfismi sono quelle su cui si può tentare di intervenire con la chinesiterapia.
- Congenite – malformative: malformazione dei corpi vertebrali, emispondiliti, sinostosi (saldatura) delle vertebre.
- Acquisite da cause varie: si verificano nel corso di tutta la vita in conseguenza di interventi chirurgici distruttivi (chirurgia polmonare, mammaria... amputazione di un arto superiore).
- Paramorfismo: scoliosi funzionale (conseguenza di altre patologie). Situazioni più semplici e correggibili riconoscendone e rimuovendone la causa.
Atteggiamenti scoliotici:
- Antalgico: avviene in conseguenza di contratture isolate dei muscoli vertebrali (trapezio, sternocleidomastoideo, paravertebrali) o di lombalgia acuta.
- Statico: dipendono da difetti di postura (dismetria arti inferiori), da atteggiamenti posturali scorretti seduti sui banchi, sul divano... questi atteggiamenti viziano lo schema posturale creando automatismi scorretti.
- Miogeno: problemi di innervazione muscolare che hanno ipotrofia come conseguenza.
Età di osservazione:
- Scoliosi neonatale (congenita)
- Infantile: da 0 a 5 anni. In questa fase è molto importante la prevenzione.
- Giovanile: da 5 anni alla pubertà.
- Adolescenziali: dalla pubertà alla fine dell’accrescimento osseo. Questo è il periodo più a rischio per un’evoluzione negativa della patologia.
- Dell’adulto: sono le scoliosi acquisite. Dopo i 45 anni per le donne possono anche essere conseguenze di osteoporosi.
Le modificazioni strutturali di maggiore entità dei corpi vertebrali avvengono nella curva primitiva. La vertebra che si trova all’apice della curva è quella più alterata come rotazione e forma.
Anatomia patologica:
- Rotazione e torsione (avvitamento con le altre vertebre).
- Deformazione dei corpi vertebrali.
- Deformazione del torace (spinte laterali e posteriori sulle coste dovute alla rotazione).
Modificazione degli organi endocavitari (toracici), quindi la terapia deve essere anche respiratoria facendo lavorare correttamente soprattutto il diaframma, normalmente poco usato dagli scoliotici.
Valutazione obiettiva:
- Linea dei processi spinosi.
- Slivellamento delle scapole, della linea bisacromiale, delle spine iliache anteriori e posteriori, del margine inferiore della scapola.
- Triangoli della taglia.
- Presenza di gibbi dorsali e costali
- Presenza dei caratteri sessuali secondari (mammelle, peli pubici e ascellari, menarca). Se la pubertà è già terminata la situazione è molto più stabile: se si tratta di una scoliosi leggera (<= 15°) e la pubertà è già terminata, probabilmente sarà sufficiente una chinesiterapia. Se si tratta di bambini la scoliosi può evolvere negativamente durante lo sviluppo.
Quadro radiografico:
- Alterazione dei corpi vertebrali
- Entità della rotazione dei corpi.
- Sede della curva.
- Grado della curva (angolo di Cobb) probabile domanda d’esame:
Angolo formato dalle perpendicolari di due linee tracciate dalla faccia inferiore della vertebra inferiore da cui parte la deviazione e la faccia superiore della vertebra superiore in cui termina.
- Età scheletrica del rachide (esame di Risser): le ali iliache durante l’adolescenza presentano tanti nuclei di accrescimenti che diventano tutti coperti al termine della crescita. Valori da 0 (non sono ancora presenti) a 5 (tutti coperti, adulto).
Sede della curva primitiva:
- Scoliosi cervicali: C1 – C6
- Cervico – dorsali: C6 – D5
- Dorsali: D5 – D11
- Dorsolombari: D12 – L2
- Lombari: L2-L5.
Entità della deviazione:
- < 30°: è sufficiente la chinesiterapia o il corsetto per brevi periodi.
- 30 – 50°: occorre il corsetto per un periodo lungo (svariati mesi).
- 50- 70°: occorre l’intervento chirurgico.
Prognosi:
- Dipende dall’avvenuta chiusura delle cartilagini epifisarie (nuclei di accrescimento osseo).
- Crisi puberale: periodo tra i 14 e i 16 anni in cui c’è il picco dell’accrescimento osseo è il periodo più a rischio di evoluzione negativa.
- Tipi di curvatura: le dorsolombari sono le più gravi, anche le cervicodorsali.
- Grado di deviazione angolare.
Trattamento:
- Ortesico – riabilitativo: corsetti contenitivi e correttivi. Alcuni tipi elongano (Milwakee) e spingono (pelote). In quelli a 3 punti le pelote spingono e derotano.
- Riabilitazione:
- Controllo posturale: per i paramorfismi o i dismorfismi entro i 15°. Apprendimento della postura corretta allo specchio quadrettato. Utili gli sport di elongazione (pallavolo, basket, nuoto, calcio) che però non sono risolutivi ma aiutano a percepire il raddrizzamento della colonna. Chinesi di allungamento e potenziamento.
- Mobilizzazione delle curve: fase con il corsetto. Deve correggere la convessità della curva.
- Stabilizzazione: consolidamento con il controllo posturale.
- Ortopedico – chirurgico: prevede il confezionamento di corsetti gessati su di un lettino che pone il paziente in trazione. Il trattamento chirurgico corregge e stabilizza le curve mediante innesti di osso autologo (normalmente prelevato dalle ali iliache e l’apposizione di placche metalliche per stabilizzare. Distrattori di Harrington: barre metalliche con uncini che vanno ad ancorarsi sulle vertebre dove inizia e finisce la deviazione. Hanno l’effetto indesiderato dell’anchilosi (rigidità) del tratto di colonna su cui sono poste.
Trattamento ortesico:
- Trazione e stabilizzazione.
- Corsetti ad azione longitudinale (Milwake, Lionese a 3 punti).
Trattamento ortopedico (>30°):
- Sollecitazione meccanica mantenuta dal corsetto.
- Trattamento chirurgico (>40°), tecniche di Harrington e Dwyer.
Rieducazione:
- Privilegiare gli automatismi: far effettuare un esercizio posturale alla volta e non passare al successivo finché non è “metabolizzato”.
- Integrare i movimenti volontari.
- Far svincolare il soggetto dalle spinte del busto (nel caso del busto Milwakee, che ha la mentoniera, in allungamento).
Dorso curvo
Aumento della lordosi lombare a compenso della cifosi toracica troppo pronunciata. Talvolta anche aumento della lordosi cervicale. Spalle anteposte, scapole alate, allungamento della muscolatura addominale, bacino antiverso.
Corsetti: far eseguire, con i corsetti che hanno sempre un’apertura addominale, esercizi respiratori, isometrici (addominali, respirazione diaframmatica ed espirazione forzata), correttivi asimmetrici (apertura della catena anteriore toracica, pettorale). Se la cifosi è mobile (far estendere le braccia in basso e dietro la schiena al soggetto e vedere se riesce a spianare la cifosi) basta la chinesiterapia.
Lezione 29/04/04
Indice di Risser: molto importante per l’evolutività di una scoliosi.
La kinesiterapia respiratoria si divide in toracica e diaframmatica:
- Toracica: esercizi col bastone alzandolo per avanti – alto inspirando e abbassandolo espirando. Lavorare sulla mobilizzazione della gabbia toracica e sugli arti superiori, il cingolo scapolare, le articolazioni sterno costali, sterno calvicolari, e acromion clavicolari allargando la gabbia toracica espirando. Far eseguire torsioni del tronco inspirando ed espirando. In presenza di dorso curvo o scoliosi allenare anche la muscolatura del tronco e allungare la muscolatura del rachide (muscoli paravertebrali). Rinforzare i muscoli addominali per l’espirazione forzata.
- Diaframmatica: fa l’85% del lavoro della respirazione e fa parte di qualsiasi programma di riabilitazione. Si insegna facendo percepire al soggetto il movimento della mano posta sul suo addome (deve sollevarsi nel corso dell’inspirazione e abbassarsi nel corso dell’espirazione).
Posizioni di drenaggio posturale (in decubito laterale con l’arto non in appoggio elevato) per liberare i bronchi dalle secrezioni.
Medicina riabilitativa nell’anziano
La tutela della salute intesa come “benessere” nell’anziano è un serio problema per l’invecchiamento della popolazione, l’inadeguatezza delle strutture sociali, l’insufficienza della conoscenza epidemiologica.
La cosa più importante è il mantenimento di una buona condizione di vita.
Nell’anziano più che di perdita di salute si parla di perdita di autosufficienza. L’obiettivo primario della riabilitazione è l’incremento delle funzioni o il mantenimento delle funzioni residue. Spesso un autosufficienza persa anche solo temporaneamente (allettamento per un intervento risolutivo) può portare, anche in assenza di patologie, alla perdita di autosufficienza perché l’anziano non riesce a riadattarsi ad una vita normale. Tutte le modifiche di vita rischiano di essere, nell’anziano, traumatiche.
Eventi patologici che causano la diminuzione o perdita dell’autosufficienza:
- Calo della forza fisica.
- Atteggiamento della famiglia e dell’ambiente.
- Habitus psicologico.
- Riduzione degli stimoli ambientali (isolamento)
- Interventi socio – sanitari carenti o non idonei.
Fattori psicologici, sociali e ambientali
- Il pensionamento.
- La perdita del ruolo sociale.
- Le modificazioni fisiche.
- La diminuzione dell’attività motoria.
Invecchiamento: processo di graduale e spontaneo cambiamento che consiste nella maturazione dall’età infantile all’età avanzata. Modificazioni che causa:
- Funzioni totalmente perdute.
- Alterazione funzionale con perdita di unità funzionale.
- Perdita di prontezza, velocità e coordinazione.
Invecchiamento degli organi:
- Cute: si assottiglia, si disidrata, diventa meno elastica e con meno secrezioni.
- Vista: meno lacrimazione e riduzione del visus
- Udito: riduzione.
- Apparato cardiocircolatorio: senescenza dei vasi (con irrigidimento e riduzione del lume), minor tolleranza allo sforzo, diminuzione della gittata cardiaca, minor scambio metabolico attraverso il sangue, meno ritorno venoso.
- Polmoni: maggior frequenza respiratoria, meno scambio respiratorio, meno aree alveolari efficienti e meno irrorate.
- Apparato locomotore: osteoporosi, riduzione e perdita di qualità del liquido sinoviale con irrigidimento delle articolazioni, degenerazione delle cartilagini con artrosi in presenza di contatto tra le superfici ossee. Anchilosi (riduzione della mobilità articolare), degenerazione delle capsule articolari, di tendini, legamenti e muscoli. Ipotonotrofia muscolare.
- Cellule: perdita di capacità di rinnovamento e secrezione.
- Tessuti: aumento del tessuto connettivo a danno di quello specializzato.
- Sistema nervoso: rallentamento, tremori, disturbi dell’equilibrio e della marcia.
La riduzione dell’attività motoria porta a perdita dell’autonomia che porta all’isolamento che porta ad un minor “spazio vitale” (spazi in cui si esplicano le proprie attività, dentro e fuori casa) che porta a meno contatti sociali che porta a meno stimoli.
Sindrome ipocinetica
Rappresenta le conseguenze di un’attività motoria insufficiente:
- Aumento FC a riposo.
- Riduzione forza e trofismo muscolari.
- Riduzione dell’efficienza della meccanica respiratoria.
- Riduzione della capacità di filtrazione del rene.
- Riduzione dell’appetito, rallentamento della peristalsi (movimento) intestinale.
- Alterazioni cartilaginee e sinoviali.
- Depressione e apatia.
- Osteoporosi.
- Riduzione del flusso coronarico.
- Si riflette su tutti gli apparati.
- Algie di origine discale.
L’attività motoria è un mezzo di prevenzione di tutto questo. Per quanto riguarda i muscoli, l’esercizio fisico dà un aumento delle capacità di ossidazione delle cellule muscolari, un aumento del numero dei mitocondri, un aumento della concentrazione di glicogeno e un aumento della tolleranza allo sforzo. Non aumentano la velocità di contrazione e il volume. La ripetizione degli esercizi sollecita la coordinazione motoria. Le contrazioni muscolari incrementano il flusso sanguigno locale con maggior secrezione di liquido sinoviale e produzione di endorfine.
Attività consigliate: yoga, ginnastica dolce o di mantenimento, escursioni in montagna, giardinaggio, bocce, golf e qualsiasi sport praticato.
Indicazioni generali in presenza di attività per anziani:
- Identificare precedenti eventi traumatici.
- Adattare l’attività alla risposta del gruppo.
- Rispettare i limiti individuali.
- Evitare fenomeni di ipotensione ortostatica (calo di pressione al cervello per posizione in piedi ferma).
- Controllo della FC che sia <= 110 BPM
- Gradualità degli esercizi e regola del non dolore.
- Evitare il lavoro isometrico per problemi cardiaci.
- Evitare la sudorazione eccessiva (gli anziani spesso assumono diuretici per controllare la pressione arteriosa perdendo così già parecchi sali minerali).
- Evitare la perfezione, non favorire la competitività.
- Facilitare l’aiuto reciproco.
- Proporre attività ludiche.
- Educare alla corretta tecnica di sollevamento carichi, alla corretta postura,...
La protesi d’anca
- Si utilizza in caso di artrosi dell’anca (tra acetabolo e testa del femore) o in caso di displasia (malformazione) congenita dell’anca. Quest’ultimo caso si diagnostica molto presto (prime settimane di vita) e questo permette di intervenire con un divaricatore che permette la corretta formazione dell’articolazione e evita la formazione di una neoarticolazione che poi degenera.
- Più tempo dura la patologia più i muscoli si atrofizzano e irrigidiscono. Posizione caratteristica della patologia all’anca è la sue flessione, una ridotta abduzione delle cosce, un intrarotazione del femore e l’impossibilità di estenderlo completamente con conseguente iperlordosi di compenso.
- Prima dell’intervento occorre preparare il paziente soprattutto a livello muscolare (adduttori accorciati, glutei ipotrofici – segno di Trendelenberg: cedimento dei glutei durante la fase di appoggio monopodalico) e massoterapia.
- Obiettivo: riduzione o scomparsa del dolore, miglioramento dell’articolarità (se i muscoli non sono irrimediabilmente accorciati).
- Occorre una riprogrammazione propriocettiva degli schemi motori adattati per lungo tempo alla situazione patologica.
- Può essere parziale: sostituzione della sola testa del femore se l’acetabolo è in buone condizioni o completa con sostituzione anche dell’acetabolo.
- Attenzione a manovre fortemente a rischio di lussazione della protesi:
- Adduzione + rotazione interna (alzandosi da una sedia) o allacciandosi una scarpa, far eseguire la manovra in extrarotazione e/o abduzione.
- Flessione esagerata delle anche (accosciate): utilizzare rialzi per WC, sedie alte e poggiare prima i piedi a terra fuori dall’auto se ci si alza dall’auto.
Esonero e esame:
Scritto con 20 domande a risposta multipla (3) solo su quanto detto a lezione. Gli argomenti trattati dalla prossima lezione non saranno oggetto di esame: ginocchio, manipolazioni vertebrali e due videocassette di cui una sulla riabilitazione del ginocchio.
Argomenti:
- Introduzione e strumenti della medicina riabilitativa. Terapia fisica strumentale (senza indicazioni e controindicazioni dei vari strumenti ma solo le controindicazioni fondamentali).
- Elettroterapia, termoterapia, correnti di stimolazione (no amperaggi e frequenze ma si ai tipi di corrente necessari sul muscolo innervato – faradica – e denervato – esponenziale).
- Chinesiterapia attiva, passiva e attiva assistita. Lavoro isometrico, isotonico e isocinetico.
- Postura: significato di valgo, varo, cifosi, definizione di scoliosi. Piani di osservazione della postura, statica e dinamica.
- Cos’è la lombalgia e la lombalgia con irritazione della radice nervosa. Lombosiatalgia irritazione radice L4-L5 o L5-S1, lombocruralgia L2-L3 o L3-L4.
- Tipi di massaggio: terapeutico, sportivo, linfodrenaggio (per eliminare gli edemi – accumuli di liquidi – del sistema linfatico).
- Traumatologia sportiva: trauma distorsivo, lesione muscolare (no massaggio, si bendaggio), lesione tendinea.
- Sindrome da conflitto della cuffia dei rotatori, che muscoli riguarda (principalmente il sovraspinato), come si risolve (movimenti pendolari, trazioni con manubri).
- Osteoporosi e metabolismo del calcio. Osteoblasti e osteoclasti. Importanza dell’esercizio fisico contro resistenza. Le zone di frattura a rischio di chi ne soffre (rachide, polso, collo del femore, anca).
- Caviglia non la chiede.
- La riabilitazione nell’anziano e la sindrome ipocinetica (importante).
- La scoliosi (farla molto bene sapendo i gradi e le relative terapie. Gli esami diagnostici di Risser e Cobb). La torsione e la rotazione vertebrale, come si diagnosticano.
- Dorso curvo: tipo, caratteristiche, evoluzione e dolore.
- Il cammino: angolo dei piedi, appoggio del piede, fase bi e monopodalica. Lo svincolo alternato dei cingoli scapolari e degli arti onferiori.
- Il baricentro (L2 secondo alcuni testi, S1 secondo altri).
- Il ritmo lombo pelvico.
- La coxartrosi, l’atteggiamento dell’anca artrosica. Il segno di Trendelenburg.
Lezione 06/05/04
Il Ginocchio
L’articolazione è composta dai condili femorali, i piatti tibiali, la rotula e due menischi: uno mediale a forma di “C” e uno laterale a forma di “O” molto sottili in centro e più spessi ai lati. La testa del perone non fa parte dell’articolazione.
I legamenti che interessano il ginocchio sono i due crociati (anteriore che va dalla parte posteriore del femore a quella anteriore della tibia e il posteriore che va al contrario). Sono due legamenti extracapsulari e hanno la funzione di stabilizzare l’articolazione in senso antero posteriore. Altri due legamenti che interessano il ginocchio sono i due collaterali (mediale e laterale) che danno stabilità laterale (in valgo e varo).
La rotula scorre lungo la gola che si trova tra i condili femorali ed è incapsulata dentro ad un robusto tendine che origina dal quadricipite e si inserisce sulla tuberosità tibiale: tendine rotuleo. La tuberosità tibiale, nei giovani sovrallenati, può essere interessata dal morbo di Osgood – Schlatter. La rotula scorre principalmente in senso longitudinale ma ha anche dei movimenti di traslazione. Il femore invece si trova con la sua testa sui piatti tibiali in estensione e ruota indietro con una “rullata” in flessione.
La rieducazione del ginocchio non riguarda solo quella articolazione ma tutto l’arto, quindi anche la coxofemorale e la caviglia (tibio-tarsica + sottoastragalica).
Lesioni meniscali:
Il menisco mediale è, statisticamente più soggetto a rotture del laterale e guarisce meno perché è meno vascolarizzato (menisco bianco). Le lesioni possono essere:
- A manico di secchio: sono lesioni orizzontali che vanno da corno a corno (esteremità) del menisco. Sono le più classiche
- Trasverse
- Orizzontali
- Delle corna anteriore o posteriore
La frattura può interessare tutto il menisco o solo alcune sue parti (flap meniscali). Le prime comportano la rimozione totale, nel caso di lesioni parziali può essere sufficiente la regolarizzazione.
Sintomi delle lesioni mensicali:
- Blocco in flessione (impossibilità di estendere) dell’articolazione
- Dolore
- Idrarto (liquido nell’articolazione. Se si tratta di sangue so chiama emartro)
- Sensazione di corpo estraneo
Il trattamento può essere conservativo o artroscopico.
Le cause di idrarto possono essere:
- Fratture di legamenti
- Sinoviti
- Problemi reumatologici
- Rotture meniscali
I liquido può essere prelevato per analisi e/o rimozione tramite un’artrocentesi.
Legamento Crociato Anteriore
Sintomi:
- Instabilità
- Gonfiore
- Impotenza funzionale
Riabilitazione:
- Fase preoperatoria e di informazione:
- Preoperatoria:
- I tempi di lavoro possono essere estremamente variabili
- Contrazione isometrica (flessori) del ginocchio a tutti gli angoli di flessione
- Flessione attiva del ginocchio tra 40° e 90°
- Contrazione isometrica simultanea quadricipite e flessori del ginocchio con ginocchio flesso a 60° e lavoro con bike.
- Di informazione:
- Utilizzo di stambpelle
- Propriocezione per la tutela del mantenimento del corretto range articolare da parte del paziente nelle settimane successive all’intervento.
- Di protezione postoperatoria: 6 settimane dall’intervento.
- Obiettivi: riduzione degli effetti chirurgici con:
- FANS, enzimi proteolitici, crioterapia (max 3-5 min poi si lascia riscaldare e si rimette il ghiaccio).
- Recupero mobilità: movimento passivo
- Controllo stress sul legamento per evitare sollecitazioni dannose al neo legamento:
- Esercizi isometrici di sollevamento dell’arto con tutore bloccato a 0° con tendine rotuleo libero se la ricostruzione è stata fatta con tendine rotuleo
- Con tutore bloccato a 30° se la ricostruzione è stata fatta con i tendini dei flessori.
- Il piede va mantenuto in dorsiflessione per facilitare la contrazione del quadricipite.
- Il carico deambulatorio va concesso secondo la tolleranza con aiuto di stampelle. Senza protezione entro 4 settimane: 1° settimana 25%, 2° 50%, 3° 75% 4° 100%. Il paziente deve dosare la forza che farà sulle stampelle per sottrarla a quella sull’arto. La sensibilità per farlo si educa in riabilitazione con l’aiuto di una bilancia che educherà questa propriocezione.
- Entro le prime 2 settimane possono essere effettuati:
- Esercizi di flessione passiva assistita del ginocchio fino a 90°
- Di flessione attiva del ginocchio compresa fra 40° e 90°
- di estensione attiva del ginocchio unitamente ad esercizi attivi dell'anca (estensione, adduzione e abduzione).
Estremamente importante è la mobilizzazione passiva della rotula che consente il recupero dello scivolamento rotuleo prevenendo le aderenze delle strutture peripatellari.
Gli esercizi di allungamento dei flessori del ginocchio sono indispensabili per combattere la contrattura di questi muscoli così come quelli dei muscoli flessori dell'anca e dei gemelli.
Sono indicati inoltre esercizi di co-contrazione a ginocchio flesso negli angoli di 40°-60°-90°
L’LCA subisca la massima tensione negli ultimi 30° di flessione, per questo si lavora sempre entro il 60° di flessione fino a che il neo tendine non è in condizione di sopportare carichi elevati.
Lo sport è consentito, previa rieducazione, dalla 17° settimana.
Legamenti collaterali
- Traumi distorsivi in varo-valgo
- Trattamento conservativo di immobilizzazione
- Esercizi isotonici, isometrici, propriocettivi
Sintomi:
- Dolore
- Gonfiore
- Impotenza funzionale (instabilità in varo o valgo)
Sindrome rotulea
Condromalacia rotulea: sofferenza della cartilagine rotulea. Si rileva quando tenere a lungo il ginocchio flesso a 90° causa dolore o quando la pressione sulla rotula dall’alto verso il basso, con il quadricipite in contrazione a gamba estesa provoca dolore.
La sindrome rotulea è invece caratterizzata dallo spostamento della rotula in senso mediale. Occorre effettuare esercizi di potenziamento del vasto mediale (a piedi extraruotati) per ispessire il muscolo in modo che sposti la rotula in senso laterale. Effettuare inoltre esercizi di stretching del vasto mediale.
Lezione 13/05/04
Osteoporosi: colpisce principalmente la colonna vertebrale, il femore ed il radio. In rx risultano evidenti le trabecolature e sfumato tutto il resto del tessuto osseo. La ginnastica riabilitativa consiste nel lavoro con sovraccarichi a schiena protetta (in decubito o seduti con la schiena in appoggio) e nella mobilizzazione della colonna:
- Ritmolombo-pelvico, ripetute estensioni e flessioni della c.v. a busto flesso sugli arti inferiori e ritorno.
- Allungamento delle braccia tese per alto – dietro con busto flesso in avanti e appoggio delle mani sullo schienale della sedia.
- Allungamento delle braccia tese in alto a mani intrecciate con palmi delle mani rivolti in alto.
- Alzate laterali seduti, con la schiena in appoggio senza iperestendere la c.v.
- No al lavoro in piedi con sovreccarico (Squats).
- Dolore meccanico: intermittente e si manifesta per ipersollecitazione. A livello vertebrale, possono esserci degli inizi di protrusione discale (forse risolvibili con gli esercizi di iperestensione di McKenzie).
- Dolore infiammatorio (flogistico) è un dolore persistente, presente anche a riposo.
Manipolazione vertebrale: è un atto medico e si tratta di una manovra che va, per pochissimi gradi, al di là del movimento fisiologico. Oppure la manipolazione può essere in senso contrario al movimento limitato. Bastano 1-3 sedute. Si pratica soltanto se il disturbo è localizzato a due soli segmenti.
Fonte: http://www.asberto.net/Anno%202/Medicina%20fisica%20e%20riabilitativa.doc
Autore del testo: non indicato nel documento di origine
Patologie ortopediche nel bambino
Consiglio: riguardare l’anatomia la fisiologia e venire a lezione (!!!), perché all’esame vengono chieste le cose che sono state spiegate a lezione e nella didattica non formale fondamentalmente.
La lezione del dott. Lanzetta del 20/03 inizierà alle ore 13.30.
Il prof. Marinoni ci ha proposto di poter fare l’esame a quiz (!!!???): a noi la scelta!
Chi mi sa dire cosa vuol dire “ortopedia”?
Vuol dire: arte di assicurare la sviluppo del bambino in modo normale. Questo termine è stato coniato nel 1742 da Nicola Sandrini.
In Italia ci sono state le migliori scuole ortopediche del mondo, perché in Italia si è avuta la possibilità di istituzione di una struttura molto importante, gli Istituti Ortopedici Rizzoli, a Bologna che ha fatto scuola in tutto il mondo per tutte le patologie di tipo ortopedico. Proprio in Italia l’ortopedia si è sganciata per prima dalla chirurgia generale, perché in tutta Europa il chirurgo generale gestisce anche la traumatologia. In Italia, invece, c’è una separazione precisa. Questo è un fatto molto importante perché l’osso ha delle caratteristiche particolari di tipo fisiologico, anatomico, di metabolismo, e quando viene trattato chirurgicamente deve essere trattato con un estremo rigore per quando riguarda la sepsi e il chirurgo generale è un po’ meno preciso in queste problematiche rispetto all’ortopedico. L’infezione dell’osso è un fatto molto grave; nella frattura esposta l’interno dell’osso è a contatto con l’ambiente esterno, già di per sé il termine frattura esposta vuol dire frattura inquinata; da frattura inquinata ad osso infetto il passo è molto breve, poi l’infezione che avviene nell’osso è veramente difficile da estirpare. Questo è un concetto importante che deve essere preso in considerazione anche per la gestione delle sale operatorie ortopediche perché ci deve essere la rigorosa assenza di inquinanti e di inquinamento.
Ora cominciamo a vedere alcuni argomenti che sono di più frequente riscontro nella pratica ortopedica, uno di questi è sicuramente come visitare un bambino che viene portato dallo specialista ortopedico per un problema di deambulazione, un problema di deviazione del rachide…
Patologie ortopediche
alla nascita: -acute
- torcicollo miogeno
- infezioni neonatali ad interessamento articolare
- lesione da parto
-congenite *piede torto
*displasia dell’anca-lussazione congenita dell’anca
* metatarso varo o addotto
*anomalie embrionali di formazione (ectromelia, focomelia,
sindattilia, sinostosi, polidattilie, scapola alta congenita)
Quando si visita un neonato bisogna discernere tra situazioni acute e patologie congenite.
Tra le situazioni acute bisogna tenere in considerazione le lesioni da parto, che ci sono ancora oggi e sono piuttosto frequenti: ogni volta che c’è una situazione di parto distocico si può avere una lesione traumatica, per esempio la frattura della clavicola, che a volte è provocata da chi espleta il parto, per permettere una più rapida uscita del bambino dal canale del parto; le paralisi neurologiche dell’arto superiore; oppure il neonato ha la posizione del capo in un certo modo e quindi si sospetta un torcicollo miogeno o una malformazione del rachide cervicale. Altro problema enorme nel neonato sono le infezioni, che ora sono molto meno frequenti, perché c’è un’attenta profilassi.
Poi ci sono altre cose che sono più “normali” e che sono più semplici da diagnosticare, perché basta guardare per rendersi conto se, per esempio, il piede del bambino è un piede normale o è un piede torto; oppure se c’è una possibile situazione articolare di un anca che è instabile o francamente lussata. Altre anomalie sono rappresentate da un errato numero delle dita, collegato ad un mancato sviluppo di un arto oppure alla malformazione dell’arto. Sono tutte cose discretamente frequenti, insieme alla sindattilia:
Sindattilia vera:le dita hanno un’unione anche per quanto riguarda la componente scheletrica.
Sindattilia falsa: il problema è solo cutaneo.
Sono esempi per farvi capire che quando si vede un neonato ci vuole un occhio di riguardo per cercare di capire se ci sono dei problemi.
ESAME CLINICO
E’ fondamentale, perché serve a darci una valutazione globale del paziente: riflessi, tono muscolare, sostegno del capo, come si posiziona il bambino se messo a pancia in giù…
-esame arti: lunghezza, volume, trofismo della cute;
-esame del collo: vedere se c’è un piccolo ematoma o qualcosa che ci giustifichi un atteggiamento scorretto del capo;
-esame del tronco: non è semplice nel neonato, bisogna vedere come si atteggia quando è supino o prono, oppure lo si prende per i piedi, lo si solleva e si controlla se c’è una curva scoliotica: se c’è una scoliosi congenita a quel punto salta fuori;
-esame arti inferiori: si intende soprattutto l’anca, l’articolazione coxo-femorale, che nel neonato deve ancora svilupparsi completamente e non c’è ancora il nucleo di accrescimento della testa del femore, il quale compare dal 5°- 6° mese in poi. Bisogna guardare bene l’anca, fare un confronto con l’altro lato, fare dei test e rendersi conto se l’anca è stabile oppure no, soprattutto se c’è una familiarità per displasia dell’anca.
L’importante nell’esame clinico è sviluppare un buon senso dell’osservazione: quando si guarda un paziente, non bisogna guardare solo sede della frattura o il motivo per cui è stato ricoverato, ma bisogna guardarlo in tutta la sua globalità.
Molte fratture di collo di femore non vengono diagnosticate, perché non viene fatto un attento esame clinico: non viene valutata la gamba, non si vede l’accorciamento, non si vede l’extra-rotazione dell’arto.
Quindi è fondamentale l’ OSSERVAZIONE.
Ectromelie: trasversali o longitudinali.
Focomelia: problema della talidomide, farmaco teratogeno utilizzato negli anni 60.
Sindattilie: sono abbastanza frequenti, possono interessare soprattutto la mano, ma anche il piede; sono classificate in: cutanee (false sindattilie, che si possono correggere molto bene attraverso la chirurgia plastica) e vere con varie gradi di gravità, possono investire sia metacarpi che falangi prossimali della mano.
Sinostosi: due strutture anatomiche scheletriche, per esempio il radio e l’ulna, normalmente sono separate e hanno la funzione di prono-supinazione della mano, ma sono strettamente correlate, collegate da strutture articolari capsulari e legamentose sia a livello del gomito che a livello del polso. Se a livello prossimale o a livello distale, radio e ulna non sono strutturate con una articolazione tra di loro, ma sono unite da un ponte osseo o non c’è stata la separazione o la formazione dell’articolazione, diventa impossibile il meccanismo di prono-supinazione della mano, che è fondamentale per la presa degli oggetti. La riuscita della presa degli oggetti è dovuta al fatto che la mano è leggermente dorsiflessa, poi c’è la presa di forza, che si presenta quando dobbiamo prendere, per esempio, un badile o una vanga, o una presa minima, quando dobbiamo, per esempio impugnare una penna.
Malformazioni embrionali
Questa è una malformazione in cui c’è la presenza di una sola delle due ossa dell’avambraccio, l’ulna, manca il radio e il pollice ha un impianto anomalo nella mano (pollice flottante o ciondolante). Il pollice è il dito più importante della mano perché si oppone rispetto alle altre dita della mano, si trova, infatti, in un piano diverso rispetto ad esse (diversamente dalla scimmia che ha il pollice sullo stesso piano delle altre dita).
Un’altra malformazione abbastanza interessante è la scapola alta congenita. La scapola deve essere considerata, come la rotula, un osso circondato da strutture muscolari, ma che non ha dei rapporti articolari complessi; la scapola è supportata da muscoli e serve in parte per dare l’attacco all’ arto superiore, all’omero, che articola con il tronco e clavicola davanti. La scapola nasce e si sviluppa a livello cervicale, poi man mano che si ha l’evoluzione dell’embrione e del feto c’è una discesa della scapola a livello dorsale e si arresta tra la 5°-8° vertebra dorsale. Se questa discesa non avviene in modo corretto, si ha il problema della scapola alta congenita o malattia di Sprengel.
Questa patologia potrebbe essere scambiata per una scoliosi, per via dell’atteggiamento posturale molto simile, quindi prima di formulare una diagnosi bisogna sempre fare qualche ulteriore accertamento. Spesso si associa ad altre malformazioni delle strutture muscolari che danno poi l’attacco all’arto superiore (muscolo brachio-pettorale, muscolo piccolo pettorale…;sindrome di Folland (?): assenza del muscolo pettorale), malformazioni delle vertebre o delle dita e dei carpi.
Esiste una malformazione grave delle mani, definite “a granchio”, dove la mano è duplicata, ma magari solo per la parte ulnare e manca la parte radiale della mano. In questi casi la chirurgia della mano può fare molto. Queste cose possono avvenire anche a livello del piede. Ci può essere un piede tozzo con un metatarso molto varo, un tentativo di sindattilie vere o false, cioè cutanee o anche scheletriche. Un caso particolare di sindattilia può anche interessare i metacarpi e non le dita della mano.
Ci sono, inoltre, altre situazioni patologiche per cui si possono avere difetti strutturali dell’osso che è in via di formazione, in genere si parla di condroplasie o osteodisplasie.
Un’osteodisplasia un po’ particolare è l’osteopetrosi o malattia di Albers, patologia in cui il tessuto scheletrico è molto più mineralizzato di quanto dovrebbe essere e chi è affetto da tale patologia non ha lunga vita, perché gli manca quasi completamente la funzione midollare; è talmente pesante questo scheletro che se il soggetto cadesse in una piscina andrebbe a fondo.
Fratture da parto
Chiaramente i genitori del bambino non sono molto contenti!!!
Fortunatamente nell’arco di pochissimi giorni si forma un callo fibroso, che poi diventa un callo osseo in circa 7-10 giorni: queste fratture riparano in maniera eccezionale, hanno un processo di guarigione talmente alto che anche se rimane un accavallamento dei tessuti scheletrici giustapposti il rimodellamento successivo provoca una correzione quasi anatomica, perfetta del segmento scheletrico interessato.
Torcicollo miogeno
Non ci sono cause certe o meglio ci sono alcune forme di torcicollo miogeno strettamente correlate al momento della nascita, quindi che si manifesta pochi giorni dopo la nascita, ma ci sono altre forme che si manifestano dopo qualche mese senza motivo particolare dopo 1, 2, 3 mesi dalla nascita. Succede che all’interno dello sternocleidomastoideo si ha la formazione di un ematoma, per cui dopo si ha lo sviluppo di fibrosi e il capo del soggetto rimane inclinato dalla parte della lesione, mentre con lo sguardo sfugge la lesione. Se non si corregge con il graduale uso delle manipolazioni e movimenti particolari fatti dal fisioterapista, si può formare quasi una scoliosi facciale, c’è un disassamento delle rime palpebrali e della bocca, con risultato estetico sgradevole.
La diagnosi è clinica: manovre cliniche, ecografia, rotazione del capo con manipolazioni per fuorviare al disturbo.
Piede torto congenito
Nell’embrione la mano si forma alla 4°-5° settimana, mentre il piede un momento dopo. Se capita qualcosa di patologico in quel momento si può avere la situazione di piede torto congenito. Normalmente il piede ha un rapporto particolare con le ossa della gamba, per cui si forma quasi un angolo retto a 90° tra tibia, perone e ossa del piede in modo da avere un appoggio del piede al suolo normale. Se, invece, questo non avviene, ma si forma un angolo superiore ai 90°, si parla di piede equino, piede flesso a livello plantare. Se l’angolo è inferiore a 90° si parla di piede varo, con piede dorsiflesso. La forma più frequente è quella del piede equino-varo supinato.
In questa patologia si ha un arresto dello sviluppo del piede durante la vita embrionale, cioè dalla 6° settimana, quando il piede è del tutto formato; però, normalmente, in quel momento il piede è in posizione di equinismo, varismo e supinazione e tra la 6° e la 14° settimana comincia un certo grado di rotazione sia degli arti superiori che degli arti inferiori, perché l’embrione deve predisporsi per l’uscita. In questo lasso di tempo, 6°-14° settimana, si possono avere diversi gradi di gravità di piede torto. Tutte le strutture del piede sono coinvolte, non solo quelle scheletriche, ma anche capsule, legamenti, muscoli del piede (m. quadrato della pianta del piede, m. pedidio…), muscoli della gamba deputati all’attivazione del piede (m.gastrocnemio…): tutte queste strutture partecipano alla patologia del piede torto. Naturalmente anche il tendine d’Achille (uno dei più grossi del corpo umano) che discende dal tricipite della sura e si inserisce nel calcagno: se il tendine d’Achille è retratto, facilmente il piede sarà in posizione equina.
Esistono diversi gradi di gravità del piede torto:
- I GRADO: deformità modica, correggibile con una manovra manuale, una manipolazione esterna;
- II GRADO: quando questa manovra diventa un po’ più complicata e il piede, un po’ più rigido, si corregge poco;
- III GRADO: quando con la manipolazione non si può correggere.
Cosa vuol dire MANIPOLAZIONE? È una cosa molto semplice: se ho un piede equino varo e supinato devo cercare di correggere, seguendo un certo ordine, le varie deformità, quindi partirò magari, visto che il piede è spinato, cercando di pronarlo, poi se è varo di valgizzarlo, se è equino di portarlo in talo.
La manipolazione deve essere insegnata alla mamma del bambino, che la deve fare molte volte al giorno e in modo continuativo perché è il sistema per mantenere mobile il piede, non farlo diventare rigido e, se c’è il sistema, per evitare l’intervento chirurgico.
Naturalmente le manipolazioni non sono sufficienti, sono un buon punto di partenza, bisogna poi mantenere il risultato migliore, che abbiamo ottenuto con la manipolazione, con un tutore gessato, con un apparecchio gessato o con un tutore di tipo ortopedico.
Allora la terapia incruenta del piede torto è quella appunto di alternare manipolazione, tutore o apparecchio gessato ecc in modo corretto per far sviluppare al meglio questo tipo di struttura anatomica. Se tutto questo non fa arrivare ad una situazione soddisfacente dovremo ricorrere all’intervento chirurgico, che viene fatto il più precocemente possibile perché agiamo solo sulle parti molli e non tocchiamo lo scheletro. Se invece noi passiamo ad una situazione per cui il soggetto è già cresciuto, magari ha già iniziato a camminare con questo tipo di malformazione, sicuramente dovremo andare anche a fare un intervento correttivo sullo scheletro del piede e quindi provocando un ulteriore accorciamento delle ossa del piede ecc ecc… Dobbiamo fare delle osteotomie di correzione. Con uno dei tanti modi possiamo allungare il tendine d’Achille, se c’è una retrazione, aprire la capsula posteriore della tibiotarsica, la capsula quindi tra tibia, perone e astragalo e al limite tra astragalo e calcagno (che è l’osso sotto l’astragalo) e magari allungare le strutture che sono retratte e accorciare quelle che sono allungate per cercare di dare una correzione ottimale alla posizione del piede.
Vedete che chiaramente alla nascita il piede normale con tibia, perone, calcagno, astragalo, nucleo di ossificazione di … del medio piede, lo scafoide, poi c’è il cuboide, il cuneiforme, i metatarsi e le dita del piede. Invece un piede torto ha una sua diversa evidenza radiografica: vediamo l’esempio del piede torto, equino, varo, spinato, il soggetto se dovesse camminare con il piede in questa posizione camminerebbe sul malleolo interno; possiamo fare un allungamento del tendine d’Achille per esempio per guadagnare quella che è la pressione plantare. Il piccolo con piede torto bilaterale viene munito di un apparecchio gessato che deve per forza comprendere il femore, il ginocchio e la gamba perché se noi facciamo solo lo stivaletto gessato ad un bambino con il piede torto, troveremo lo stivaletto gessato in fondo al lettino del bambino esattamente un’ora dopo che l’abbiamo fatto perché sguscia fuori dal gesso. Poi flettere il ginocchio è il sistema migliore per rilasciare la muscolatura che agisce sul piede per mantenerne la migliore correzione possibile. Poi gradualmente si ottiene una certa correzione. Con il passare del tempo si può arrivare ad una quasi normalità.
Non è difficile fare la diagnosi di piede torto, bisogna guardare però!
Naturalmente quando questo soggetto cresce deve essere seguito nel tempo e un sistema molto comodo è quello di metterlo sul podografo per vedere com’è l’appoggio del piede. C’è anche la possibilità di fare dei podogrammi dinamici, oltre che statici, ma anche quello statico ha la sua importanza. Si vede come appoggia il piede: l’appoggio del piede dovrebbe essere normalmente solo sul tallone, sul bordo esterno del piede e sulla regione delle teste metatarsali e tutte le dita dovrebbero appoggiare al suolo. Se questo non avviene siamo in diverse situazioni patologiche: si può avere un piede cavo o un piede piatto.
Displasia dell’anca o lussazione congenita dell’anca
È un problema importante che però comincia, almeno qui nel nord, a diventare un po’ meno grave.
Voi sapete che ci sono delle zone in questo circondario, in Brianza soprattutto, dove c’è un’alta incidenza di displasia dell’anca, è molto frequente anche nella cosiddetta “middle europa” cioè in Austria, Carinzia…. quei posti lì… Ci sono zone in cui la displasia dell’anca ha un’incidenza decisamente alta e la Brianza è una di queste.
Cosa vuol dire displasia congenita o meglio usare il termine “displasia evolutiva dell’anca”? è un complesso di anomalie di sviluppo e di conformazione dell’articolazione coxo-femorale per cui c’è un cotile o acetabolo malformato, piccolo, molto stringente, poco continente; la testa femorale può essere anche in forte ritardo di presentazione come nucleo di ossificazione e una capsula e dei legamenti della capsula articolare dell’anca piuttosto lassi. Per cui in poche parole si ha un’anca un po’ instabile, con una testa femorale non perfettamente centrata nell’acetabolo e questo può provocare dei guai se lo sviluppo prosegue in una situazione di questo tipo.
Quindi dalla situazione più favorevole che è quella della cosiddetta anca instabile, se il soggetto poi si pone in carico e comincia a camminare, ci troviamo in una situazione in cui l’anca o diventa decisamente instabile o francamente si lussa, quindi si hanno delle situazioni piuttosto gravi e serie.
Sapete cosa significa quando un’articolazione si lussa per un fatto traumatico o si ha una distorsione? C’è una differenza: in poche parole distorsione e lussazione sono quasi la stessa cosa, solo che nella distorsione non si ha la perdita dei rapporti articolari o se ne ha una perdita solo istantanea, momentanea, poi si ha un ripristino della situazione articolare; la lussazione, traumatica soprattutto, c’è quando si ha la perdita permanente dei rapporti articolari.
Un conto è la lussazione traumatica, un conto è quella congenita, sono due cose piuttosto diverse tra di loro. Nella seconda il cotile o acetabolo è malformato o comunque dismorfico, poco profondo soprattutto, non accoglie bene la testa femorale, il tetto del cotile è molto sfuggente. A livello femorale: la testa del femore può avere un nucleo di ossificazione che non compare affatto nei tempi previsti. Il primo nucleo di ossificazione dovrebbe comparire verso il 4° o 5° mese dalla nascita: Un altro nucleo di ossificazione molto importante che deve essere presente alla nascita a livello del femore è il nucleo di accrescimento distale del femore, che è il nucleo di …(?). Se manca questo si può fare una diagnosi quasi sicura di ipotiroidismo. Quindi questo deve esserci a livello distale; a livello prossimale, dell’anca la comparsa del nucleo della testa del femore è verso il 4°-5° mese, nella displasia congenita dell’anca questo può essere molto ritardato o magari non comparire affatto. Il collo del femore è eccessivamente valgo, se fosse varo sarebbe più vicino ai 90°, valgo vuol dire che invece di essere 120°-130°-140° normalmente, è addirittura 160°- 170°: Inoltre la capsula articolare è molto lassa.
Anche qui, come per il piede torto, bisogna fare una diagnosi precocissima perché dobbiamo renderci conto che ci troviamo di fronte ad una situazione di anca instabile e se facciamo tutto quello che dobbiamo fare evitiamo sicuramente dei grossi guai a quel soggetto, che di solito è di sesso femminile, con un rapporto femmine: maschi di 4 o 5:1 addirittura, oltre 3:1 comunque. Evitiamo per esempio un’artrosi precoce dell’anca e un sacco problemi.
SEGNI CLINICI
Il soggetto presenta un rischio se c’è un’anamnesi positiva per questo tipo di situazione a livello familiare; poi vedete se ci sono segni o sintomi clinici che possono essere di presunzione, di probabilità o di certezza.
Quelli di presunzione sono in un determinato soggetto vedere il comportamento delle pliche cutanee della rima bulbare per esempio, quindi rendersi conto, esaminando davanti e di dietro, se c’è una asimmetria di queste pliche cutanee; una tendenza alla extrarotazione e abduzione e flessione dell’anca perché l’ileopsoas tira di più; l’ileopsoas è quel muscolo che parte dalle apofisi traverse delle vertebre lombari, la parte iliaca, l’ileopsoas invece parte dal bacino e finisce sul piccolo trocantere. Poi magari ci può essere un arto che apparentemente è un po’ più corto. Se si testa l’articolazione si vede che è un po’ più rigida. Magari ci possono essere altre malformazioni che sono la spia del fatto che magari ci può essere un’anca displasia: magari c’è un piede torto.
Segni di probabilità: allora qui c’è la famosa manovra dello scatto di Ortolani. Premesso che Ortolani era un pediatra e non un ortopedico, lui ha messo a punto questo test utilissimo che in Inghilterra viene conosciuto come test di Barlow. Più o meno i due test si equivalgono. La manovra di Ortolani consiste nel fatto che l’anca sollecitata in un certo modo, chi fa questa manovra avverte con il tatto o proprio con l’udito il rumore di qualche cosa che fa sospettare che l’anca è instabile. Questo viene fatto normalmente in sala parto, appena il bimbo è nato, è uno dei test che si fanno per vedere se tutto è normale: si mette il pollice dove c’è la regione del piccolo trocantere, il medio dove c’è la regione del grande trocantere , l’anca viene flessa ed extraruotata e, se c’è una situazione di instabilità, si avverte come uno scatto, c’è una discussione per capire se sia lo scatto di entrata o lo scatto di uscita, però si mette in evidenza una situazione di instabilità dell’articolazione dell’anca; se questo avviene subito all’atto della nascita e se permane dopo uno o due giorni, questa positività dello scatto di Ortolani, allora è chiaro che si mettono in opera immediatamente tutte le cose utili: si mette il cuscino divaricatore, poi si fa fare rapidamente un’ecografia all’anca del soggetto; poi ci sono altre manovre un po’ più scarse dal punto di vista diagnostico, quella dello stantuffo e altre che possiamo tralasciare.
Naturalmente poi ci sono i segni di certezza e allora è chiaro che qui entra anche la diagnostica di tipo strumentale, ora soprattutto l’ecografia, poi anche la radiografia. Chiaramente la radiografia con tutto quello che può implicare farla in un bambino molto piccolo. Ormai le ecografie fatte per il controllo dell’articolazione dell’anca sono abbastanza frequenti, può capitare che anche il medico di base abbia in visione questo tipo di esame, quindi qualcosa bisogna conoscerlo della normale anatomia ecografica dell’anca e di quello che induce la patologia. Comunque noi non abbiamo una visione così bella di questa immagine nell’ecografia, anzi non si capisce assolutamente nulla nell’ecografia, se non delle tonalità diverse di grigio e di nero e qui bisogna interpretare un po’ delle ombre. Però si sa che ci sono delle linee un po’ particolari: la linea 1, la linea 2 e la linea 3, che delimitano degli angoli alfa e beta, che sono quelli che, se stanno entro certi range, ci dicono se un’anca è normale, lievemente anormale o francamente anormale. Comunque magari in reparto ridiscuteremo questo fatto dell’ecografia.
La certezza assoluta comunque l’abbiamo con la radiografia. La radiografia è utile non in fase iniziale, non a 15-20 giorni dalla nascita a meno che ci sia una necessità particolarissima o altre motivazioni per cui bisogna farla così precocemente; è utile verso il 3°-4° mese o già dal 2° mese e mezzo-3° in poi e comunque quello che è importante considerare è che se noi consideriamo alcune linee teoriche, che dobbiamo avere bene in mente quando vediamo una radiografia di un neonato, che deve però essere fatta correttamente per evitare false diagnosi, bisogna avere l’accortezza che le due strutture iliache e per esempio i forami otturatori siano simmetrici non che se ne vedano di più uno e meno l’altro, se no vuol dire che il paziente è posto male.
Nell’anca normale il nucleo della testa femorale è centrato nell’acetabolo, che è la struttura che si forma dalla confluenza di ileo, ischio e pube, che si fondono in quella struttura che è la cosiddetta immagine della cartilagine triradiata o ipsilonica che è quella dell’acetabolo. La testa del femore deve essere ben contenuta, quindi non deve fuoriuscire. In caso contrario l’acetabolo è più sfuggente, il nucleo è più piccolo e spostato esternamente e il profilo mediale del collo del femore invece di proseguire con quello del forame otturatorio, non è certo congruente con questo. Questi sono i punti fondamentali, salienti per dire se l’anca è patologica.
La famosa triade di punti, uno è il punto ortopedico di Zoe, che è stato il più grande ortopedico italiano, quello che ha fondato il punto ortopedico di Zoe …(frase assolutamente incomprensibile… scusate) è sfuggenza del tetto del cotile, ipoplasia del nucleo di accrescimento della testa femorale e interruzione dell’arco di Shenton.
Cosa si deve fare? Si deve ricentrare la testa e il collo del femore nella corretta posizione rispetto all’acetabolo, quindi lo possiamo fare con un tutore, con una manovra incruenta e un apparecchio gessato o, se necessario, con un intervento chirurgico.
Sono stati studiati vari tipi di divaricatori per questo problema, il più antico è quello di Butti, se no quello di Milgram… e ce ne sono tantissimi altri. Queste, in poche parole, sono tutte quelle cose che ci permettono di porre l’articolazione ben centrata, la testa del femore ben centrata nel cotile.
L’anca in una certa posizione viene centrata, esistono test di centratura: quando mettiamo il divaricatore, facciamo fare poi una radiografia per vedere se l’anca è centrata e, in questo caso, si decide di mantenere quel divaricatore.
La cosa fondamentale, fatta la diagnosi, è ridurre la testa del femore nella cavità acetabolare, riduzione che può essere incruenta o cruenta, e la contenzione deve essere assicurata o dal gesso o dal tutore.
Se la testa è totalmente fuori dall’acetabolo, allora si fa un’osteotomia del bacino per coprire la testa del femore, è chiaro che se riusciamo ad evitare una forma di chirurgia di questo tipo, sicuramente è meglio. Ad un certo punto l’anca tende a riformarsi, anche se permane sempre una certa situazione di decentramento.
Controllate sempre anche il lato sano.
Per migliorare la situazione si può fare un’osteotomia del collo del femore.
Se il soggetto passa misconosciuto dal punto di vista diagnostico in fase iniziale, poi si mette in piedi, cammina e ci troviamo in una situazione di questo tipo in cui la lussazione è bilaterale, alta iliaca, il soggetto cammina come una papera o un papero. Il soggetto di sesso femminile, con lieve displasia dell’anca può avere un’andatura molto particolare: Marilyn Monroe aveva un gran bel sedere, scusate il termine, ma aveva una displasia bilaterale dell’anca e quella camminata un po’ particolare che faceva voltare tutti gli uomini.
Ci sono situazioni più gravi in cui il soggetto non cammina certo come Marilyn Monroe!!!
È una patologia abbastanza frequente.
Trovate tutto sul testo: è molto più frequente nel sesso femminile, non sappiamo con precisione, come per il piede torto, cosa possa capitare, cosa possa succedere ad un certo punto per cui qualcosa disturba la corretta formazione di un’articolazione molto importante e portante come l’anca che deve permettere poi la deambulazione e la stazione eretta. Sicuramente c’è un fattore familiare, genetico.
La displasia può essere sia mono che bilaterale, monolaterale è più frequente, bilaterale è abbastanza frequente. Attenzione perché poi una delle forme di artrosi dell’anca abbastanza frequente e che comunque coinvolge soggetti abbastanza giovani, per giovani intendo soggetti che tra i 30 e i 40 anni possono sviluppare un’artrosi dell’anca, sono soggetti che hanno avuto una lieve o lievissima displasia dell’anca passata inosservata. Ma hanno poi una forma di artrosi su base displasica dell’anca quando si fanno una radiografia dell’anca si vede chiaramente che quella è un’artrosi displasica, cioè riconosce una genesi malformativa. Naturalmente non è solo la lussazione congenita dell’anca la patologia che ci interessa, ci sono anche situazioni particolari di osteocondrosi o di scivolamento della testa femorale ecc che possono interessare l’anca, le vedremo.
La displasia può essere associata con cardiopatie, con malformazioni di tipo renale o di tipo ortopedico, tipo il piede torto che allora a quel punto si dice piede torto sintomatico perché segnala la presenza di displasia dell’anca: ci sono situazioni di questo tipo; ecco perché quando si vede un piede torto è sempre utile fare anche un’ecografia dell’anca.
Il libro di testo è scritto sulla guida dello studente, è forse uno dei più moderni.
Fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/01.Ortopedia-13.03.03.doc
Lezione di ortopedia
13/03/03 ore 14-16
Prof. Marinoni
Autore: Sbob.: Marta Frigo, Chiara Cazzaniga
LE INFEZIONI
INFEZIONE
Definizione: Invasione all’interno di un tessuto di qualsiasi microrganismo con una risposta immunitaria da parte dell’ospite all’agente patogeno. I termini infezione e infiammazione non sono interscambiabili. E’ importante distinguerli perché l’infiammazione è una risposta vascolare che può non essere specificamente,né necessariamente conseguente a un’infezione.
INFIAMMAZIONE
Definizione: Aumento localizzato dell’apparato ematico che porta a dilatazione dei piccoli vasi e/o a migrazione di leucociti all’interno del tessuto.L’infiammazione è la risposta normale del tessuto vivente e una lesione con alterazione tissutale. Il processo infiammatorio mette in moto il meccanismo di difesa del corpo contro i microrganismi che si possono essere introdotti nella sede della lesione con conseguente sviluppo di calore, dolore, edema e perdita di funzionale.
INQUADRAMENTO GENERALE- CLASSIFICAZIONE
Le infezioni possono essere classificate in vario modo:
- a seconda della provenienza del germe patogeno:
- Infezioni ENDOGENE, da parte di un microorganismo saprofita, che per condizioni deficitarie del nostro sistema immunitario , prende il sopravvento, e crea il danno.
- Infezioni ESOGENE
- A seconda della via di penetrazione del germe:
- EMATOGENE da altri focolai (ad es: cripte tonsillari, foruncolosi, infezioni delle vie respiratorie o delle vie urinarie)
- PER CONTIGU1TA’:
- postraumatiche ( ferite da taglio, ferite lacero contuse, fratture esposte, tutto ciò che compromette l’integrità tegumentaria, che provoca quindi una via di accesso preferenziale per il germe.
- iatrogene ( interventi chirurgici, manovre diagnostiche o terapeutiche incongrue come artrocentesi, infiltrazioni)
- a seconda del decorso clinico
- ACUTE: risposta immunitaria efficace, quindi si risolve nel giro di qualche giorno.
- CRONICIIE
- ACUTE CRONICIZZATE: dovute al mancato riconoscimento e/o ad un incongruo trattamento
- CRONICHE AB INITIO: dovute ad una risposta immunitataria deficitaria, quindi, qualsiasi trattamento risulta insufficiente.
- a seconda del germe patogeno
- BATTERICHE (sono le più comuni) 60%:Staphylococcus 60%, Streptococcus, Enterococcus 16%, Pseudomonas 2 %
- VIRALI
- FUNGINE (rare e più difficili da trattare)
- PROTOZOARLE (rare e più difficili da trattare)
FATTORI PREDISPONENTI
Nel manifestarsi di una infezione ha importanza non solo la carica dell’agente patogeno che viene inoculato, ma anche il livello di resistenza dell’ospite cioe’ il suo/stato immunitario (questo spiega la diversa risposta di ciscun individuo a uno specifico agente infettante).Infatti la maggior parte delle infezioni non arrivano neppure all’osservazione del medico, perché il nostro sistema immunitario è in grado di controllarle autonomamente.Esistono quindi dei
Fattori predisponenti per lo sviluppo di una infezione:
1)STATI Dl MALNUTRIZIQNE ( carenze vitaminiche)
2)STATI DI INTOSSICAZIONE ( soggetti sottoposti a inquinanti ambientali, abuso di alcool, di droghe)
3)PRESENZA DI MALATTIE SISTEMICHIE ( diabete, malattie autoimmunitarie, neoplasie)
4)PRESENZA DELL’AIDS ( Sindrome di immunodeficienza acquisita)
5)SOGGETTI iN TERAPIA CON IMMUNOSOPPRESSORI (trapiantati d’organo)
A questo punto il prof fa l’esempio della signora che arriva dall’ortopedico, con una artrosi dell’anca molto sviluppata, si decide per un intervento di protesi d’anca e si mette la signora in lista d’attesa.
Per problemi logistici poi il giorno dell’intervento è spostato molto avanti nel tempo, ad esempio 6 mesi, e le condizioni generali della paziente possono essere completamente cambiate. A questo punto, per scongiurare il pericolo delle infezioni, è indispensabile monitorare attentamente la presenza di qualsiasi controindicazione (la pz può avere un po’ di febbre per il virus influenzale, o può essere malnutrita perché vive sola, è anziana , e non ha l’assistenza necessaria…). Fare un intervento con un pz in condizioni generali carenti, vuol dire aumentare incredibilmente la probabilità di infezione. Mai dimenticarsi di essere di fronte non solo ad un problema da risolvere, ma ad una persona che vive in un determinato ambiente, in determinate condizioni, con o meno patologie concomitanti!!
EZIOLOGIA
Le cause di infezioni esogene possono essere:
- Ferite da taglio, da punta, lacero contuse.
- Traumi con fratture esposte. Qui il problema è ancora più grave, perchè c’è il rischio di osteomielite, allora non basta pulire la ferita, ma bisogna anche ridurre la frattura e instaurare al più presto il trattamento. Il tutto andrebbe fatto in pronto soccorso perché si tratta di un’urgenza vera. Esistono tabelle in cui si correla il tempo di attesa dell’intervento di riduzione con la percentuale di infezione .
- Morso di animale (cane,gatto,o, peggiore fra tutti, il dromedario),morso umano. — gli agenti infettanti possono essere anaerobi o laPateurella multocida. Soprattutto pericoloso è il morso del gatto, perché nella saliva porta molti germi dai quali il nostro organismo non è abituato a difendersi . La cosa importante è mai prendere sotto gamba una ferita provocata da morso, perché inizialmente può non vedersi nulla, ma dopo qualche giorno, la zona colpita può diventare edematosa, gonfia, dolente, e la distruzione dei tessuti può essere tale da dover sacrificare il dito, la mano, o qualsiasi punto compromesso. Inoltre, MAI suturare la ferita, perché vuol dire lasciare dentro il microorganismo e favorirne la diffusione
- Punture con aghi accidentali o self-inflicted, come chi fa uso di droghe- gli agenti infettanti piùprobabili sono Serratia e Pseudomonas. In questo caso, bisogna fare molta attenzione, e intervenire subito, perché con l’ago il germe potrebbe essere penetrato direttamente nel torrente ematico, inoltre ci troviamo sempre di fronte a persone immunocompromesse.
- Interventi chirurgici sui tessuti molli e sull’osso e manovre diagnostiche o terapeutiche (arteriografie, artroscopie,artrocentesi, infiltrazioni..)
- Lesioni da aria compressa. Possiamo trovarci di fronte ad un paziente con un guanto bucato, che si lamenta di aver avuto unas lesione da aria compressa, ma che a livello del tessuto non presenta alcuna alterazione.Bisogna intervenire subito, perché i solventi o le sostanze chimiche che potevano trovarsi all’interno del getto d’aria possono avere un effetto devastante per il tessuto, e in poco tempo si può arrivare alla necrosi.Ogni pronto soccorso è dotato di tabelle in cui è descritto il comportamento di tali sostanze e il loro effetto, e la modalità preferenziale di diffusione (ematica o linfatica)
Quindi, di fronte al morso di un animale,o a qualsiasi ferita sporca, o a un trauma con frattura esposta, bisogna attuare la seguente procedura (se veramente si lasciasse ogni volta il tessuto pulito, ben vascolarizzatoe con una buona copertura antibiotica, le infezioni non verrebbero praticamente più viste):
- non si sutura, almeno non subito, l’importante è evitare la proliferazione dei germi; si può suturare dopo una settimana, o fare poi innesti di pelle…
- si deterge bene la ferita; vuol dire eliminare qualsiasi corpo estraneo o zona necrotica, a costo di non poter più chiudere la ferita, vuol dire fare un’anestesia se la ferita è ampia e c’è dolore. Il tutto deve essere fatto subito in pronto soccorso.
- si passa subito all’antibiotico terapia, (si può anche fare l’antibiogramma, per curare con precisione qualche germe strano)
- si rivede il paziente il giorno dopo, per poter prendere in tempo un’eventuale infezione.
Le cause di infezioni endogene possono essere:
- Focolai di infezioni in altra sede ( foci tonsillari, vie urinarie, respiratorie, intestinali, cutanee, o assolutamente tipico, il paziente con un ascesso che va a farsi togliere il dente e si instaura batteriemia.)
- Stati di deficit immunitario
- Particolari condizioni anatomiche predisponenti (aree di aumentata vascolarizzazione come le
metafisi delle ossa lunghe negli adolescenti)
Il germe Patogeno entrato in contatto con l’individuo può manifestare l’infezione a vari livelli a seconda che sia penetrato per via ESOGENA ( infezione superficiale-sotto l’epidermide,più profonda- sottocutanea, sottofasciale, muscolare,ossea ) o per via EMATOGENA ( infezione profonda — organi interni o ossea)
TRATTAMENTO
Per sapere quale antibiotico scegliere bisogna utilizzare il buon senso e la regola delle probabilità. Infatti non ha senso mettere sullo stesso piano la serratia e lo staphilococco, quando sappiamo che il secondo è il responsabile della maggior parte delle infezioni della pelle. Quindi, anche se teoricamente entrambi potrebbero essere responsabili dell’infezione, se non so cosa fare è molto più ragionevole dare un antibiotico per lo Stafilococco. S.Epidermidis o S.Aureus, i più comuni patogeni per le infezioni agli arti con ferite, sono sensibili a tutte le cefalosporine di terza generazione.
SINTOMATOLOGIA
I sintomi di una infezione dei tessutri molli o ossea non sono presenti da subito, ma saranno evidenti con il passare dei giorni:
-dolore, perché si formerà una raccolta ascessuale
-tumefazione
-arrossamento
-calore locale
-irradiazione dell’infiammazione lungo le vie linfatiche( linfangite), con arrossamento delle stazioni linfatiche superficiali e ingrossamento dei Iinfondi che drenano il sito di lesione.
-perdita della funzione
-malessere generale con iperpiressia.
Serie di immagini sulle infezioni proiettate dalla dottoressa Noli
- Paziente punto con una spina di rosa e non trattato. L’infezione ha determinato una compromissione caratterizzata da tumefazione, rossore, edema, impotenza funzionale perché ha interessato anche l’articolazione (artrite settica) e addirittura compromissione delle superfici ossee. Il trattamento consiste innanzitutto nel drenaggio dell’infezione per effettuare il quale si seguono delle regole chirurgiche ben precise, ad es. se il drenaggio è da fare a livello di un dito bisogna effettuare un’incisione a zig-zag per evitare con la guarigione lo sviluppo di retrazioni. In seguito laviamo abbondantemente il tessuto in sala operatorio dopo che abbiamo effettuato il drenaggio ma lasciare in sede un catetere che permetta il lavaggio continuo. I lavaggi seguenti verranno effettuati in reparto con scadenze dipendenti dalla gravità dell’infezione.
- Tipica infezione da stafilococco a livello di un dito; presenza di materiale purulento. Rimozione di tutto il tessuto necrotico e posizionamento di un catetere a permanenza che arrivi fino al polso: da qui si effettuano lavaggi ogni ora con soluzione fisiologica di modo che i germi vengano eliminati. Immobilizzazione dell’arto per evitare un ritardo della guarigione.
- Piccola puntura sul polpastrello; si forma una raccolta che non viene evacuata, cosa che invece normalmente bisognerebbe effettuare, evitando quindi lo sviluppo dell’infezione.
- Infezione periungueale. Se non trattata può causare gravi danni con ostiomelite fino all’amputazione dell’arto. Questo può succedere non solo nel paziente anziano o defedato, ma anche nell’adulto sano, se non trattato tempestivamente.
Il problema delle infezioni a livello delle dita è la presenza di vie preferenziali di diffusione, quali le guaine tendinee, che consentono una rapida diffusione del germe al dito, mano, avambraccio. Il problema di questa zona e in generale delle estremità è anche una limitata vascolarizzazione, aggiungendo poi che il paziente ad esempio è fumatore o con problemi metabolici o diabete, avremo una diminuzione dell’apporto di sostanze immunocompetenti e quindi la rapida diffusione attraverso le guaine tendinee.
L’iter da seguire nel paziente che arriva in pronto soccorso con una ferita è:
- valutazione del paziente; se è un adulto in buono stato di salute, o se è una vecchietta debilitata, nel qual caso l’intervento dovrà essere pronto e importante.
- si disinfetta e si pulisce la parte compromessa
- si cerca il corpo estraneo, ad esempio con l’Rx, o con occhiali per ingrandire
- si indaga la presenza di allergie a farmaci, o la concomitante assunzione di altri farmaci che potrebbero interagire negativamente con il trattamento attuale
- la presenza di altre malattie croniche (diabete) o concomitanti (febbre) che potrebbero ritardare la guarigione
- ad un paziente generico non si nega mai l’antibiotico
- somministrazione di antibiotico a largo spettro, a meno che si sia punto conqualche cosa di specifico (corallo), o con qualche cosa di estremamente sporco (coltello con il quale si stava facendo un altro lavoro)
- è meglio immobilizzare la zona colpita (anche se il movimento può evitare la rigidità), e se è a livello della mano, tenerla in elevazione
- rivedere il paziente il giorno seguente, cosi da evitare che l’infezione si diffonda; se poi il pz sta bene, lo si rivedrà dopo una settimana
- se il pz è impossibilitato a tornare il giorno dopo, gli si comunicano i segni e sintomi da osservare, per una eventuale peggioramento della situazione: rossore, gonfiore, dolore, febbre. A questo punto il pz si dovrà recare subito in PS.
COMPLICANZE RARE (il professore non le ritiene importanti)
-gangrena gassosa (sostenuta da Clostridi)
-fascite necrotizzante (sostenuta da streptococco)
-TSS toxic shock syndrome
-porpora fulminante
OSTEOMIELITE
DEFINIZIONE
E’ un processo infettivo del tessuto osseo causato da microrganismi di varia natura. Nella maggior parte dei casi l’agente eziologico è lo Staphylococco aureo, ma anche altri germi possono essere implicati e tra i più frequenti ricordiamo: Haemophilus influenzae, Gonococco, Pseudomonas, Proteus, Mycoplasma tubercolare.
Il tessuto osseo è colpito in tutti i suoi componenti: periostio, canali di Havers, midollo.
È una patologia trattabile e anche facilmente prevenibile
CLASSIFICAZIONE PATOGENETICA
OSTEOMIELITI ACUTE:
-EMATOGENE
-ESOGENE- postraumatiche
OSTEOMIELITI ACUTE CRONICIZZATE
OSTEOMIELITI CRONIChE AB INITIO:
- Ascesso d Rrodie
- Sclerosante di Garrè
Mentre le osteomieliti acute ematogene sono diminuite di incidenza per il miglior trattamento dei focolai di infezione primitivi grazie all’avvento della terapia antibiotica, è aumentata la frequenza delle infezioni dirette dell’osso a seguito di incidenti stradali, infortuni sul lavoro e interventi chirurgici.
OSTEOMIELITI ACUTE EMATOGENE
Vi è la localizzazione nel tessuto osseo, per via ematogena di una infezione presente in altra sede (tonsille, cute,vie respiratorie,e più frequentemente un ascesso dentario)
E’ provocata abitualmente dallo Stafilococco aureo. Colpisce più frequentemente l’età infantile e l’adolescenza. Esistono però forme cliniche che colpiscono anche il neonato e l’adulto.
Si localizza elettivamente nelle metafisi più fertili, (quindi più vascolarizzate dall’arteria nutritizia), delle ossa lunghe ( prossimale dell’omero/distale del radio; distale del femore/prossimale della tibia), dove avviene prevalentemente l’accrescimento scheletrico.
Possiamo individuare
- una fase setticemica — il germe entra nel circolo ematico e attraverso il sistema nutritizio dell’osso si localizza alla metafisi dove il circolo ematico rallenta in larghe vene sinusoidali in rapporto con il midollo osseo
- una fase di localizzazione, dove si ha l’impianto del germe e lo sviluppo di un ascesso
Le lesioni anatomo-patologiche più importanti sono: microascessi nelle metafisi durante la fase di localizzazione che per la necrosi che si sviluppa determinano la formazione di aree di osteolisi, la zona circostante la raccolta purulenta va incontro a un processo di proliferazione ossea nel tentativo di demarcare il fenomeno ( sarcofago o cassa da morto del sequestro).
Il materiale purulento diffonde attraverso i canali di Havers nel canale midollare e verso il periostio formando un ascesso sottoperiosteo e un conseguente processo reattivo con formazione di spesse stratificazioni periostali. Il pus può farsi strada anche all’esterno e fistolizzare.
L’epifisi viene spesso risparmiata (soprattutto negli adolescenti) dal processo infettivo in quanto la cartilagine di coniugazione, che sta fra metafisi e epifisi, può fare da barriera.
DIAGNOSI
Inizialmente il ragazzino riferisce dolore in sede metafisaria delle ossa lunghe, impotenza funzionale dell’arto, senza essere caduto o avere ricevuto colpi, quindi inizialmente si pensa ai dolori dell’accrescimento. In questo caso, però, il dolore è persistente, e compare febbre (il torace è pulito, la gola non è arrossata). Si decide per una radiografia e per gli esami del sangue:
- Aumentano i leucociti neutrofili, aumentano gli indici infiammatori. Vi può essere in un secondo tempo adenopatia satellite.
- Quadro radiologico:
- I primi 8-10 giorni assenza di segni radiografici
- Alla terza settimana — aree di osteolisi in regione metafisaria con iniziale reazione periostale
- Alla terza, quarta settimana — fase di cronicizzazione con aree di sclerosi (corticali e endostali)- sequestri, aumento delle aree di osteolisi circostanti i sequestri e ispessimento periostale in strati sovrapposti
Diagnosi differenziale: sarcoma di Ewing
TRATTAMENTO
PRIMA FASE-Immobilizzazione + antibioticoterapia. Spesso, soprattutto nei ragazzini, questa prima fase è sufficiente, se la zona è ben vascolarizzata, e l’intervento è precoce e adeguato
SECONDA FASE-Se la lesione è in una fase tardiva, con una raccolta ascessuale più o meno localizzata, è necessaria l’Incisione chirurgica per drenaggio + sequestrectomia
OSTEOMIELITE ACUTA ESOGENA - POST-TRAUMATICA
E’ secondaria a fratture esposte (dove l’intervento i riduzione non è immediato) o a interventi chirurgici. (dove la sterilità era un po’ carente),o a ferite (dove il tessuto osseo è rimasto esposto ai batteri.) In questo caso la localizzazione sarà nel luogo specifico della lesione, anche se le porzioni tibiale e tibio tarsica, sono quelle più facilmente esposte, perche non coperte da importante tessuto muscolare.
Quindi, nell’adulto l’anamnesi è importantissima per fera diagnosi.
Serie di diapositive proiettate dalla dott. Noli:
- Un altro esempio è l’osteomielite post impianto protesico (es endoprotesi per frattura del collo del femore), in pazienti defedati.
- Paziente con TBC a provocato una spondilite a livello delle vertebre toraciche (forma rara)
Gli agenti eziologici possono essere vari (batteri Gram+ , ma sopratutto Gram -)
OSTEOMIELITE CRONICA AB INITIO (io l’ho trascritta, ma il prof ha detto di lasciarla perdere)
Ascesso di Brodie
E’ una cavità ascessuale rotondeggiante circondata da alone sclerotico che si forma nella metafisi del femore o della tibia
D/D- Osteoma osteoide
Osteomielite sclerosante di Garrè
E’ un ispessimento della corticale fino alla eburneizzazione che colpisce la diafisi della tibia o del femore.
ARTRITE SETTICA
DEFINIZIONE
E’ un processo infettivo da germi patogeni a decorso acuto o subacuto che colpisce le articolazioni
Colpisce più frequentemente gli adulti, in alcuni casi la malattia può colpire i neonati (ARTRITE
ACUTA NEONATALE, quando la capsula articolare non è ancora del tutto formata e si ha quindi l’impianto ematogeno del germe.)
EZIOPATOGENESI
Stafilococco aureo 60-70% . Meno frequentemente Steptococco, Gonococco o batteri (Jtam —
- Artrite settica ematogena (ENDOGENA) molto rara
- Artrite settica (ESOGENA) secondaria a:
1)traumi diretti aperti, dove si è aperta la capsula articolare
2)interventi chirurgici o punture intraarticolari (artrocentesi, infiltrazioni)
3)infiltrazione intraarticolare di cortisonici a scopo antiinfiammatorio, procedura ora forse abusata, soprattutto se si tiene un conto della percentuale di rischio di sviluppare infezione (ago non sterile, cute non ben disinfettata…)
ANATOMIA PATOLOGICA
-Sinovite acuta suppurativa con abbondante liquido sinoviale
-Necrosi della cartilagine articolare e dell’osso subcondrale
DIAGNOSI
Clinicamente si ha una articolazione arrossata, tumefatta, con impotenza funzionale e molto dolente, dovuta al fatto che lo spazio è minimo e non espansibile, quindi la pressione a livello della capsula articolare è altissima e l’ascesso non ha possibilità di drenare autonomamente. È spesso presente iperpiressia e alterazioni del quadro ematologico tipiche di una infezione. Radiograficamente si evidenzia nella fase iniziale allargamento della rima articolare per aumento del liquido sinoviale e nelle fasi successive restringimento della rima articolare per distruzione della cartilagine e dell’osso subcondrale
TRATTAMENTO
-Drenaggio, con apertura dell’articolazione e lavaggio
- Puntura evaquativa dell’articolazione
- Immobilizzazione dell’articolazione in apparecchio gessato
- Terapia antibiotica per via generale
IMMAGINI:
artrite dell’articolazione sacroiliaca, abbastanza rara, ma se teniamo conto dei fenomeni migratori di questi anni, vediamo l’emergere di ceppi (micoplasma) particolari
OSTEOCONDROSI
DEFINIZIONE
E’ una alterazione di tipo necrotico degenerativo ad eziologia incerta che colpisce uno dei vari nuclei epifisari o apofisari, durante il periodo della maggiore attività osteogenica ( accrescimento). L’ipotesi patogenetica più accreditata è quella di un diminuito apporto ematico o di una occlusione vascolare dovuta a predisposizione, microtraumi, o traumi diretti in zone come la cartilagine di accrescimento, che ha bisogno di particolare apporto ematico e di ossigeno (quindi non si tratta di un fenomeno settico, di conseguenza il suffisso è –OSI e non –ITE) I diversi nuclei di ossificazione possono essere interessati dalla malattia e avendo comparsa e maturazione in età differenti, la malattia si presenterà in età diverse in rapporto alla localizzazione, anche se l’età prevalente è l’adolescenza:
1)Epifisi prossimale del femore (Malattia di Legg-Calv&-Perthes) Età: 4-12 anni maschi. Questa è la malattia più importante da ricordare, e determina importanti problemi di accrescimento. Il bambino arriva zoppicando e riferisce dolore alla gamba nella deambulazione; si fa una lastra e inizialmente non c’è importante degenerazione dei nuclei di ossificazione, quindi si riferisce la possibilità di questa malattia, perché non si può fare diagnosi di certezza, e si dice semplicemente al genitore di tenere il bambino a riposo. Qui l’esito è più incerto, anche perché è più difficile “immobilizzare” un bambino, cosi potremo avere come esito un varismo del femore
2)Apofisi tibiale anteriore, dove si inserisce il tendine rotuleo, la cui trazione appunto determina ischemia ( Malattia di Osgood- Schlatter)Età: 9-15 anni maschi, solitamente quando iniziano a giocare a calcio. In questo caso la lastra è subito chiara e si nota un addensamento dei nuclei di ossificazione rispetto al ginocchio controlaterale. Si consiglia l’interruzione dell’attività sportiva per un certo periodo e comunque il decorso è benigno.
3)Apofisi calcaneare posteriore, dove si inserisce il tendine di achille (Malattia di Llaglund o Sever) Età: 8-12 anni maschi
4)Scafoide tarsale (Malattia di Koler 1)Età: 4-10 anni maschi
5)Epifisi distale del secondo metatarsale ( Malattia di Kohler 2)Età :12-18 anni femmine, quando iniziano a portare le scarpe con il tacco, e scaricando tutto il peso sul secondo metatarso non completamente formato, ne causano sofferenza vascolare e lesione
6)Nuclei epifisari accessori dei corpi vertebrali (M. di Scheuerman) Età. 10-18 anni maschi
(la 4), la 5), la 6), non sono di fondamentale importanza)
ANATOMIA PATOLOGICA
Il quadro anatomo-patologico è caratterizzato inizialmente da una fase di degenerazione e di necrosi del nucleo di ossificazione, determinata dalla scarsità di apporto ematico. Successivamente, avremo a opera di elementi cellulari rimasti vitali nel contesto del tessuto necrotico e di gettate vascolo-cellulari che penetrano nel nucleo dalla periferia, il riassorbimento dell’osso necrotico e la sostituzione con osso neoformato fino a ricostituire l’intero segmento necrotico. Il problema è che la ricostruzione all’interno dei nuclei di ossificazione avviene tramite tralci di tessuto osseo, incapaci di accrescimento, cosi potremo avere anche importanti ritardi nel processo di crescita.
A volte questo processo, che si svolge con lentezza nell’arco di uno o due anni (soprattutto quando c’è il tentativo da parte dell0’organismo di reagire a tale insulto), ha come conseguenza una deformazione del nucleo di ossificazione sia a causa delle sollecitazioni funzionali, cui è sottoposto durante la fase di ricostruzione, sia per essere il processo ricostruttivo deputato a più centri di ossificativi indipendenti.
QUADRO CLINICO
E’ caratterizzato da dolore (anche perché i centri di accrescimento, oltre che ben vascolarizzati, sono ben innervati) e impotenza funzionale con caratteristiche differenti in rapporto alla sede. Nella malattia di Perthes avremo difficoltà alla deambulazione anche nei primi stadi.
Il quadro radiologico ricalca le alterazioni anatomo-patologiche. Inizialmente, durante la fase di necrosi, il nucleo appare omogeneamente addensato con aspetto radioopaco, successivamente, con il riassorbimento del tessuto necrotico, il nucleo si presenta frammentato con aree radioopache e radiotrasparenti, in diversa quantità a seconda dello stadio della malattia. Nella fase di ricostruzione progressivamente ricompaiono le trabecolature tipiche del tessuto osseo.
TRATTAMENTO
Il trattamento è difficile perché non esiste una chiara causa scatenante da poter eliminare.
Nella maggior parte delle localizzazioni per le quali è nota la benignità dell’evoluzione, nel senso di una completa restitutio ad integrum, è sufficiente evitare le sollecitazioni funzionali, evitando di aggravare quella che si presume essere la causa iniziale, cioè la riduzione dell’apporto ematico evitare l’attività sportiva che provoca microtraumi che riducono ulteriormente la vascolarizzazione) e attuare un trattamento sintomatico.
Nelle localizzazioni che hanno una evoluzione negativa verso la deformità ( M. di Perthes) si adottano provvedimenti ortopedici e/o chirurgici atti a diminuire il carico e le sollecitazioni funzionali sulla zona necrotica. Si effettuano osteotomie per la deviazione delle linee di carico cui è sottoposta l’articolazione colpita, per evitare eccessive sollecitazioni.
Immagine della rara osteocondrosi dissecante del ginocchio, Rientra nelle osteocondrosi anche se in realtà è solo una alterazione dell’accrescimento, solitamente post traumatica, con distacco di una piccola parte della cartilagine dell’osso subcondrale, e la visione di un corpo libero.
Ho cercato di unire la dispensa data dal prof con la lezione, in modo da evitare di leggere due volte la stessa cosa.
Autore del testo : Francesca bruni
Fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/02.Ortopedia-13.03.03.doc
Ortopedia 13,30-15,30
giovedi 20 marzo ’03
Prof. Lanzetta- Dott.sa Noli
SINDROMI COMPRESSIVE DELL’ ARTO SUPERIORE
Iniziamo con l’ argomento di oggi, che è un argomento complesso, ma che può essere reso semplice da alcune considerazioni.
DEFINIZIONE: Le sindromi compressive dell’ arto superiore sono considerate per definizione delle neuropatie compressive perchè colpiscono il tronco nervoso lungo il suo decorso.
PERCHE’: Questo può avvenire in quanto il nervo passa attraverso degli spazi anatomici ristretti, che per cause diverse possono determinare una compressione del tronco nervoso stesso, per vari motivi- o congeniti o acquisiti ( vedremo per che cosa, le patologie associate ecc. )- questi spazi possono restringersi e quindi determinare delle compressioni del tronco nervoso. Queste neuropatie si verificano perché:
- o lo spazio anatomico è ristretto congenitamente
- o si ha l’ aumento di volume del nervo in uno spazio che è anatomicamente adeguato: quindi può accadere che sia il nervo ad aumentare di volume e questo può avvenire perché magari viene compresso dalle strutture circostanti -dai tendini, per es.- che decorrono insieme a lui all’ interno di questo canale.
FISIOPATO della COMPRESSIONE del NERVO: dal punto di vista fisiopatologico una pressione eccessiva sul nervo può determinare una stasi venosa, una congestione nervosa epineurale, e che poi da epineurale diventa una congestione perineurale, quindi delle strutture che ci sono tra i fascicoli nervosi: si determina un rallentamento della circolazione, un edema intraneurale e un’ anossia, che inducono una proliferazione dei fibroblasti. Comunque una pressione esterna che determina una stasi venosa scatena tutto un meccanismo, per cui il flusso ematico minore del 30-50 %, mi può dare una diminuzione della fosforilazione ossidativa, quindi una minore produzione di ATP, e per tanto un’ efficienza della pompa Na2+/K+ diminuita e quindi un ridotto trasporto asso-plasmatico. Quindi questa è la fisiopatologia di quello che può essere un aumento del volume del nervo quando questo passa attraverso un canale anatomico che di per sé ha delle dimensioni normali (poi vedremo i motivi per cui si può creare una pressione esterna maggiore).
Riassumendo: l’ alterazione vascolare può portare ad un edema intraneurale, alterazioni ioniche e metaboliche, quindi a un blocco o a una riduzione della conduzione nervosa (alterazione vascolare Þ edema intraneurale Þ alterazioni ioniche e metaboliche Þ blocco o ¯ conduzione nervosa).
Il primum movens è comunque sicuramente un movens vascolare, che può verificarsi per motivazioni diverse, per es. per una compressione esterna o per delle alterazioni della circolazione vera e propria del nervo, per patologie vascolari.
[Nel mezzo della fisiopatologia la docente ha anche detto: questa è la struttura del nervo, che è costituita dall’ epinevrio, quindi da fascicoli all’ interno dei quali decorrono gli assoni- ho ritenuto di riportarlo solo adesso perché interrompeva il filo logico del discorso e non mi sembrava apportasse un significativo aiuto alla comprensione di quanto stava dicendo]
IMPORTANZA dell’ ANATOMIA: le neuropatie compressive dei nervi dell’ arto superiore possono interessare i tronchi periferici dei nervi che fuoriescono dal plesso brachiale, quindi principalmente nervo ulnare, radiale e mediano. Per conoscere queste sindromi compressive bisogna chiaramente riguardare il decorso di questi 3 nervi principali, perché in ogni punto in cui i nervi passano o attraverso delle strutture muscolari ristrette o attraverso delle logge formate da muscoli e da ossa o da strutture legamentose che li comprimono, questi spazi si possono restringere portando a delle sindromi compressive.
Quindi:
-per il NERVO ULNARE le sindromi compressive saranno:
- soprattutto sindromi del tunnel cubitale, cioè a livello del gomito.
- L’ altro punto in cui si può verificare una compressione dell’ ulnare è quello del canale di Guyon al polso.
-Il NERVO RADIALE, a sua volta, può essere compresso in altri punti:
- dando la sindrome del tunnel radiale nel passaggio attraverso l’ arcata del Froshe, che è un’ arcata formata dal muscolo supinatore
- nel passaggio attraverso il muscolo breve supinatore nell’ avambraccio
- potremo avere la sindrome dell’ intreosseo posteriore e basta, quindi soltanto del ramo motore di questo nervo,
- oppure la sindrome di Worthemberg che è quella del ramo superficiale, sensitivo del nervo radiale al polso.
-La compressione del NERVO MEDIANO dà:
- la sindrome del pronatore
- la sindrome dell’ interosseo anteriore
- la sindrome del tunnel carpale –la più comune- per compressione del nervo mediano al polso.
Dovete ricordarvi di riguardare un attimino la parte anatomica, perché se no lo studio di queste sindromi diventa lo studio di un elenco, per tanto difficile, mentre si semplifica se ci si immedesima nella situazione clinica, ma per farlo bisogna conoscere il decorso del nervo, che rami questo nervo dà alle strutture muscolari e che parte sensitiva interessa . Quando un pz verrà da voi, infatti, vi dirà cosa non sente e cosa non muove e quindi in base a questo e all’ esame clinico dovrete capire a che livello si ha la compressione del nervo. Se per es., vi troverete davanti ad una paralisi del flessore ulnare del carpo, per cui facendo flettere il polso al pz valuterete che la flessione non è efficace, e se questa è associata a dei sintomi sensitivi vorrà dire che io avrò un blocco prima della emissione del ramo che va al flessore ulnare del carpo, quindi avrò sicuramente un blocco a livello del gomito, e non certo a livello del polso e questo vale per il resto della sintomatologia. Quindi in base al nervo che sospettate sia coinvolto, alla sua anatomia, a che territorio di innervazione sensitivo-motoria dà, potete pensare ai livelli di blocco possibili e a che tipo di sintomatologia può dare, che è quello che poi ricercate nel pz, il quale vi riferirà i sintomi più importanti in modo grossolano, ma sicuramente non verrà a dirvi “io non sono in grado di flettere ulnarmente il polso”, vi dirà che gli manca la forza e la sensibilità alle ultime due dita, ma dove ? Dalla faccia dorsale, volare, dovrete essere voi a fare delle domande, però queste potete farle solo se avete chiara l’ anatomia della mano.
Per es., la sindrome di Worthemberg è la sindrome da intrappolamento del ramo sensitivo del nervo radiale che c’è a livello del polso, a livello del passaggio di due gruppi tendinei che poi guardiamo, e quindi mi dà un’ alterazione della sensibilità da questo punto in poi nel territorio del nervo radiale.
1)LE NEUROPATIE COMPRESSIVE DEL NERVO ULNARE
CENNI di ANATOMIA:
- origine: il nervo ulnare deriva dalla corda mediale del plesso brachiale da C8 a T1, passa nel cavo ascellare , posteriore al piccolo pettorale tra l’ arteria brachiale e ascellare e continua nel suo percorso.
- A livello del braccio: diventa mediale rispetto all’ arteria brachiale tra il coracobrachiale e il bicipite posteriore. Passa in un setto intermedio del braccio, medialmente al capo mediale del tricipite e arriva fino al gomito passando per un livello in cui può essere compresso da un legamento, il legamento di Stratters.
- A livello del gomito: passa posteriormente all’ epicondilo mediale del gomito ed entra nel cosiddetto tunnel cubitale.
ll tunnel cubitale è delimitato® medialmente da una componente ossea, l’ epicondilo
mediale
® lateralmente dal legamento ulno-omerale laterale e dalla arcata fibrosa di Osborne, che è l’ arcata formata dai capi del flessore ulnare del carpo.
- Nell’ avambraccio: abbiamo il passaggio attraverso il flessore profondo delle dita e il flessore ulnare del carpo e qui darà dei rami:
- Al flessore ulnare del carpo,
- al flessore profondo delle dita,
- al flessore superficiale del quarto e quinto dito, quindi flessori profondo e superficiale del quarto e quinto dito,
- poi abbiamo il ramo cutaneo dorsale che dà la sensibilità al lato dorsale del quinto dito e metà del quarto e anche a parte dell’ eminenza ipotenar,
- poi passa al polso e alla mano nel canale di Guyon, che è delimitato:
posteriormente® dal pisiforme
poi il tetto e anteriormente è delimitato da strutture legamentose:
tetto® legamento volare carpale,
anteriormente®abbiamo il legamento pisi-uncinato.
Qui avremo dei rami:
- cutanei per il lato volare del quarto e del quinto dito
- motore, per l’ adduttore del quinto,
- motore per l’ opponente del quinto,
- motore per il flessore breve del quinto,
- motori per gli interossei lombricali del terzo e quarto spazio.
- motore, per il capo profondo del flessore breve del pollice,
- motore per l’ adduttore del pollice.
Se abbiamo una compressione a livello del gomito, tutto quello che sta a valle non funziona, sia a dal punto d vista motorio che sensitivo.
Quindi riguardando esclusivamente l’ innervazione sensitiva dell’ ulnare vediamo che innerva:
®volarmente il quinto e la metà ulnare del quarto (generalmente, in realtà esistono delle varianti anatomiche per cui il quarto può essere innervato totalmente dall’ ulnare),
®dorsalmente il quinto e poi parzialmente anche il quarto e talvolta anche una porzione del terzo dito, ma è molto più raro.
SINDROME DEL TUNNEL CUBITALE AL GOMITO
STRUTTURE ANATOMICHE COINVOLTE: Le strutture anatomiche che possono dare compressione del nervo a questo livello sono:
* il bicipite da una parte
* il tricipite dall’ altra
* l’ arcata di Stratters, che è un legamento fibroso che va tra il setto intramuscolare e il tricipite e che se è più spesso può andare a comprimere il nervo.
* più in basso c’ è l’ epicondilo e se questo è artrosico, e ha quindi delle deformità che lo fanno aumentare di volume, può andare a schiacciare il nervo
* i due capi del flessore ulnare del carpo, tra i quali il nervo si inserisce: se si ipertrofizzano –come può avvenire in un pz che fa body-building o che fa un’ attività lavorativa per cui utilizza molto la flessione del polso- possono comprimere il nervo.
*Andando più in profondità abbiamo anche il legamento ulnare collaterale che mi può comprimere il nervo.
EZIOPATOGENESI: Possiamo avere, nella sindrome del tunnel cubitale una forma primaria idiopatica e una forma secondaria.
Forma primaria idiopatica: è dovuta a una struttura anatomica particolarmente ristretta, per cui è sufficiente un pochino di sforzo in più che induca una minima ipertrofia della muscolatura perché si abbia una sindrome almeno sensitiva iniziale.
Questa forma può essere dovuta:
►a compressioni estrinseche, come nel caso di paralisi post-operatorie o di paralisi post-anestesia, anche se questo è un capitolo un po’ particolare: se cioè io in questo tunnel attraverso il quale il nervo passa inietto degli anestetici o se gli metto dei lacci durante un intervento, è chiaro che lo comprimo dall’ esterno, per cui il nervo risulta essere schiacciato e non conduce normalmente.
Oppure si può verificare nel caso di ripetitive flesso-estensioni del gomito, che è la patogenesi più comune. In questo caso l’ alterazione della conduzione può insorgere con due meccanismi:
- il paziente lavoratore o sportivo che fa movimenti ripetitivi di flesso-estensione, può avere un’ ipertrofizzazione dei muscoli e questo può dare compressione,
- in seguito a tale movimento ripetitivo si può creare un continuo conflitto del nervo contro l’ epicondilo, per cui il nervo si irrita, si crea un edema e questo causa la sindrome compressiva sensitivo-motoria da microtraumi ricorrenti
►a compressioni intrinseche, dovute ad anomalie anatomiche vere e proprie, come:
◦un legamento di Stratters particolarmente ipertrofico, per cui basta soltanto che vari un attimino la circolazione del nervo riducendo ulteriormente lo spazio e si ha una compressione;
◦oppure anomalie a carico del capo mediale del muscolo tricipite,
◦oppure del legamento di Osborne, che abbiamo visto che sta ad unire i due capi del flessore ulnare del carpo e che magari è particolarmente ipertrofico,
◦oppure ci può essere l’ esito di una frattura o di una lussazione del gomito: in seguito ad un trauma al gomito si sono dislocate le strutture, e per tanto il nervo fa un percorso più ampio, quindi viene stirato. Questo mi può creare un problema di stasi vascolare e da lì si può innescare tutta la patogenesi.
◦oppure una deformità come il gomito valgo,
◦oppure ci possono essere lesioni che occupano spazio, un lipoma, anche se è una causa molto più rara.
Forme secondarie a malattie metaboliche, che creano delle alterazioni vascolari, come il diabete, l’ amiloidosi, l’ alcolismo che fanno innescare il meccanismo patogenetico vascolare visto prima (stasi®edema ®fibrosi del nervo®incapacità del nervo a condurre).
CLASSIFICAZIONE: Ovviamente anche qui ci sono delle classificazioni che tengono conto del grado di sofferenza del nervo:
ю posso avere una prima fase che è sensitiva,
ю una seconda fase intermedia con alterazione sensitiva costante e un’ iniziale interessamento motorio, con una diminuzione della forza,
ю ed infine una fase severa con sia una componente motoria che sensitiva severe, quindi si ha una paralisi della muscolatura.
PERCHE’ SI HA + PRECOCE INTERESSAMENTO delle FIBRE SENSITIVE: Dovete ricordarvi dalla fisiologia che il motivo per cui le prime fibre ad essere interessate sono quelle sensitive è perché sono fibre molto meno resistenti alla compressione rispetto a quelle motorie in cui la guaina mielinica è molto più spessa e molto più importante.
QUADRO CLINICO: Quindi come quadro clinico avremo →
▬ delle turbe sensitive con parestesie del quarto e quinto dito, volari e dorsali intermittenti o continue di giorno, indotte dal lavoro, che comportano un risveglio notturno. Questi sintomi sensitivi non compaiono come anestesie, ma come parestesie e disestesie, che peggiorano di notte perché di notte diminuisce il ritmo respiratorio, diminuisce l’ O2 ed aumenta la CO2 e questa è neurotossica, interferisce nel meccanismo della conduzione: più CO2 e meno O2 Þ meno produzione di ATP Þ un metabolismo più rallentato Þ accentuazione della sintomatologia.
Quindi questi pz vi riferiscono di avere delle parestesie di giorno e più spesso di notte per cui si svegliano –e questo è comune a tutte le neuropatie compressive, compreso il tunnel carpale.
Raramente questi pz possono avere anche delle disestesie volari all’ avambraccio, però tenete presente che di per sé il territorio di innervazione del nervo ulnare non dà la sensibilità all’ avambraccio, ma a farlo sarà il nervo cutaneo laterale o mediale dell’ avambraccio. Per cui se il pz vi dice: “ io sento il formicolio qui sull’ avambraccio e più in su ”, allora dovete pensare ad una compressione più alta, per es. a livello cervicale. Quindi l’ alterazione della sensibilità sarà solo del lato se viene interessato solo il nervo ulnare, quindi se il pz ha una sintomatologia un po’ mista devo sospettare un problema più alto più che un problema del tronco periferico. Però, raramente, anche in patologie del tronco periferico possono riferirvelo.
▬Turbe motorie sono più tardive e abbiamo: diminuzione della presa della mano in generale, soprattutto del pollice e indice, perché abbiamo visto che il nervo ulnare dà innervazione anche dei muscoli del 1° spazio metacarpale, cioè all’ adduttore e poi ad uno dei capi del flessore breve del pollice, per cui il pz vi dice che gli manca la forza anche delle prime 2 dita.
Ma soprattutto quello che vedrete sarà un’ atrofia dei muscoli dell’ eminenza ipotenar, degli interossei e quella del lato ulnare della mano e poi soprattutto un’ amioatrofia del primo interosseo (gli interossei sono dei muscoli che vi permettono di fare i movimenti di adduzione ed abduzione delle dita). Vedete una mano scarna, proprio la muscolatura tra le ossa metacarpali è scarnissima quando siamo nelle fasi paralitiche (e di pz che arrivano così se ne vedono).
DIAGNOSI: La diagnosi come si fa ?
- Storia clinica,
- esame della sensibilità (il pz riferisce alterata sensibilità, ma bisogna verificarla): quindi si proverà a toccare la cute con l’ aghino, a strisciare qualcosa sulla cute… e si fa un paragone con l’ arto controlaterale,
- esame muscolare, quindi si faranno fare i vari movimenti:
-per es. si farà fare il movimento di flessione contro resistenza e si valuterà la forza, dando un
punteggio che va da M0 ( pz che non ha forza), a M4 (pz con forza normale) e lo valuto
rispetto al controlaterale;
-proverò a vedere se funziona il flessore profondo del 4° e del 5°, quindi chiedo al pz di
piegare forte, contro resistenza, l’ ultima falange, provo dall’ altra parte;
-poi valuto il flessore superficiale del 4° e del 5°,
-poi gli faccio fare i movimenti di adduzione ed abduzione, anche contro resistenza.
Dovrò valutare se si ha flessione del polso solo per la componente flessoria radiale, insomma devo fare un esame clinico. Ci sono tutta una serie di prove.
4) Poi si valuta la presenza di eventuali segni:
→ segno di Tinel, che è molto importante: si percuote il punto in cui il nervo attraversa il passaggio dove si ipotizza vi sia compressione –quindi per es. per la sindrome del tunnel cubitale sarà il gomito- io picchietto a questo livello e questo provoca delle scosse, perché il nervo fa fatica a condurre, la sua guaina mielinica comincia a degenerare, per cui avrò una conduzione anomala e avrò il segno di Tinel che è una scossa, segno di un’ irritazione. Tale scossa, ovviamente, non si limita alla zona “picchiettata”, ma si irradia lungo il territorio di innervazione.
→Poi per il tunnel cubitale gli farò un altro test: l’ elbow-flexion test. Faccio piegare il gomito al pz: il percorso che in questo modo il nervo compie è maggiore, quindi lo stiro, stirandolo il nervo soffre e si genera una parestesia. Per cui se il pz ci dice che oltre a parestesie notturne qualche volta ha parestesie diurne, gli faccio questo test e vedo se è positivo, perché può effettivamente succedergli di giorno leggendo il giornale, alzando la cornetta del telefono.
→C’ è una perdita dell’ integrazione della flessione tra le metacarpo-falangee, le interfalangee prossimali e distali: per cui il pz fallirà almeno inizialmente nel flettere tutte le articolazioni e avrà una mano ad uncino, mano benedicente.
Questo è il segno di Duchène: il pz con una paralisi importante del nervo ulnare si presenterà con un ipertono degli estensori, mentre non è controbilanciato dagli intrinseci. Dovete ricordarvi un attimo le funzioni dei vari tendini: gli estensori delle dita estendono le metacarpofalangee e flettono le interfalangee e la loro attività è controbilanciata dai muscoli intrinseci che sono i lombricali e gli interossei, che in questo caso essendo paralizzati non sono in grado di controbilanciare.
→Poi c’ è la manovra di Guvier, che ci permette di vedere che questa posizione, questa forma, non è dovuta a una rigidità o a un trauma, per cui ci sono problemi articolari, ma è dovuta proprio ad una paralisi nervosa: se manteniamo in posizione neutra le metacarpofalangee, cioè togliamo il tono degli estensori, le interfalangee si estendono.
→Un altro segno molto importante, il segno di Forment: il pz ha una paralisi dell’ adduttore del pollice e anche degli interossei volari e dorsali del primo spazio e allora se gli chiedete di tenere un foglio in mano mentre cercate di sfilarglielo, non sarà in grado di farlo come lo fa la mano controlaterale, ma sarà costretto ad iperestendere la metacarpofalangea perché non è in grado di mantenere con la forza il foglio.
→Inoltre si vede un’ atrofia dell’ interosseo volare e dorsale e dell’ adduttore del primo spazio intermetacarpale.
→Poi c’ è il segno di Worthemberg che è la perdita dell’ adduzione del quinto dito. Quindi questo dito apparirà esterno, perché non è in grado di richiuderlo, è un pochino flesso perché c’ è l’ ipertono degli estensori.
5) Poi ci sono esami strumentali cui noi ci affidiamo per avere una conferma diagnostica, ma che in realtà non sono l’ unico parametro cui ci affidiamo. Per es. se il tecnico che segue l’esame elettromiografico vi dice che si è in presenza di sindrome compressiva, voi non vi dovete fidare, non perché necessariamente il tecnico non sia bravo, ma perché è un esame molto soggettivo, dipende molto dal posizionamento degli elettrodi e da che cosa si valuta: la riduzione della conduzione al termine di un percorso può essere dovuta ad una compressione che può essere situata a vari livelli. Prendiamo il caso di una diminuita conduzione sensitiva al quinto dito: questa potrebbe essere dovuta a una compressione al polso, al gomito, al collo…E’ l’ esame clinico che vi aiuta. Noi in realtà come scelta non andiamo mai ad intervenire solo sulla base dell’ esame elettromiografico. Forse per noi la clinica è anche più importante dell’ esame strumentale.
Ci sono comunque dei range di riferimento per quanto riguarda la conduzione: per es. il range per la conduzione motoria ulnare è tra 50-65 m/sec, ma poi bisogna confrontare col controlaterale.
D.D.: Per quanto riguarda la diagnosi differenziale va posta con punti di possibile compressione più prossimali, ma in questo caso l’ alterazione della funzionalità avrà caratteristiche miste, quindi non avremo solo la paralisi della muscolatura dal punto di reale compressione in giù, ma avrete il coinvolgimento di muscoli anche più prossimali. Il pz ,poi, avrà, oltre alle alterazioni sensitivo-motorie, altri aspetti associati, come l’ artrosi, il dolore al collo…quindi va valutato nell’ insieme.
La d.d. va anche posta con le micromialgie, per es. dolori al gomito, ma la sindrome del tunnel cubitale non vi dà dolore, ma parestesie, alterata sensibilità, mancanza di forza. C’ è un caso in cui potete avere il dolore al gomito, ovvero se c’ è un’ artrosi e tale artrosi magari può essere una delle cause di compressione del tunnel in cui passa il nervo.
Va posta inoltre con la sindrome del canale di Guyon, ed è importante perché il nervo può essere schiacciato anche dal polso in giù, quindi non funzioneranno i muscoli della mano, però la sensibilità del dorso della mano io l’ avrò, non avrò invece quella della parte volare mano e questo è molto importante perché il ramo sensitivo del nervo ulnare per la parte dorsale della mano si stacca prima del canale di Guyon, questo ricordatevelo per la d.d. Se il pz vi dice di non avere la sensibilità né sulla superficie dorsale né su quella volare, allora vuol dire che ha una compressione a livello del canale cubitale, se invece vi dice che ha un’ ipostenia dei muscoli dell’ ipotenar, mentre funzionano i flessori profondi e dice che non ha la sensibilità solo dalla parte volare, allora la compressione sarà a livello del canale di Guyon.
Tp: la tp inizialmente sarà una tp medica che consisterà nel tentare di eliminare le compressioni esterne e dinamiche sul nervo ulnare. Si valuta l’ entità della sintomatologia:
►se la sintomatologia è lieve, ovvero se si hanno un po’ di parestesie incostanti ( “ ho delle parestesie un po’ sì, un po’ no, un po’ mi sveglio un po’ no, ce le ho da poco…” ), che sono indice di una fase che è ancora irritativa:
- darò una tp antinfiammatoria generale o locale per es. per eliminare l’ edema tendineo, che ci può essere per patologie tendinee associate (sapete tutti gli effetti collaterali dei FANS e dei cortisonici, quindi comunque tale tp va somministrata con cautela e su indicazione precisa).
- soprattutto, però, andrà educato il pz a modificare la postura durante l’ attività lavorativa, in modo da evitare posizioni in cui il nervo venga stirato, e durante il sonno, in cui magari ci si appoggia proprio dove passa il nervo.
- Si immobilizza poi il gomito in estensione e in supinazione con splint di 20° nel periodo notturno per circa tre settimane. Lo si fa selettivamente nel periodo notturno perché come vi dicevo aumentando la CO2, c’ è ancora una maggiore anossia del nervo e si comincia a valutare.
►Se invece la situazione è molto avanzata con una sintomatologia costante, e l’esame elettromiografico ci conferma che c’è questa .parestesia o se c’è un Tinel a confermarcelo, la terapia medica non sarà sufficiente per arrecarmi beneficio. Allora, prima di arrivare alla fase paralitica, posso pensare a decomprimere il tunnel mediante un intervento ideato da Tim Morgan: si fa spazio al nervo che passa a livello del tunnel cubitale e lo si fa liberando i legamenti. Tante volte, però, non è sufficiente e si arriva fino all’epicondilectomia, cioè si toglie un pezzettino di epicondilo per creare più spazio. La sequenza dell’ interevento è più o meno questa:
1) si isola il nervo ulnare
2) si distaccano i muscoli a livello dei nervi dell’ epicondilo mediale con incisione della capsula
3) ed in questo modo si arriva sull’osso, l’epicondilo- che è un pochino sporgente- e si fa una osteoetomia, si toglie un pochino di osso, che rimane sanguinante,
4) poi si mette della cera all’osso,
5) si richiude la capsula di modo che il nervo non gratti sull’osso ma gratti sulle strutture capsulari, che comunque sono parzialmente protette dalla cera per cui sono scivolose.
A questo punto riprende la vascolarizzazione del nervo e questo crea il presupposto perché migliori la condizione (questo è possibile se non si è giunti a una fibrosi irreversibile). Il nervo deve rigenerare, ma questa rigenerazione è influenzata da diversi fattori, come per es.:
- dall’età del paziente,
- da quanto tempo c’era la compressione,
- da quanta fibrosi c’è
- …
Il recupero, poi, può essere totale o parziale. La vascolarizzazione ha ripreso.
SINDROME DEL CANALE DI GUYON
DEFINIZIONE: La sindrome del canale di Guyon è la compressione del nervo ulnare a livello del gomito.
EZIOPATOGENESI: questo può essere dovuto a cause intra- o extra-articolari.
Cause intrarticolari possono per esempio essere:
- la presenza di cisti,
- microtraumi occupazionali, il classico martello pneumatico, continue vibrazioni, - per cui ovviamente il nervo è sollecitato-,
- anomalie vascolari: nel canale di Guyon non passa solo il nervo ulnare ma anche l’arteria ulnare. Tale arteria potrebbe per esempio avere un aneurisma o essere trombizzata (come può accadere in un paziente che ha subito un trauma): in questo caso -anche se si raggiunge un compenso circolatorio grazie alle arcate superficiali e profonde dell’ arteria stessa- si può avere un ingombro e quindi il nervo viene schiacciato.
Cause extrarticolari:
- formazioni di cisti esterne,
- fratture e lussazioni del carpo, per esempio una frattura scomposta della base del 5° metacarpale può comprimere il canale di Guyon.
CENNI DI ANATOMIA: Il canale di Guyon passa attraverso l’uncino dell’uncinato ed il pisiforme. A questo livello passa il nervo e al di sopra c’è il legamento pisiuncinato, che fa da tetto a questo tunnel.
Nel canale di Guyon passano l’arteria, l’ ulnare, le due vene circondanti il nervo.
Il nervo ulnare a livello del polso dà:
→un ramo sensitivo, responsabile della sensibilità della superficie volare del 4° e 5° dito.
→ed un ramo motore che fa tutto il giro e che dà l’innervazione ai muscoli adduttore del 5°, opponente del 5°, flessore breve del 5°, interossei e lombricali del 3° e 4°, capo profondo del flessore breve adduttore del pollice.
Q. CLINICO: Anche qui avrò una dolenzia generalizzata al polso, più che di dolore si tratterà soprattutto di un formicolio, di parestesie, ci sarà mancanza di sensibilità della faccia volare del 5° e 4° dito durante il riposo notturno
DIAGNOSI: la diagnosi è data:
- dalla storia clinica (per es. in anamnesi c’ è comparsa della sintomatologia successivamente ad un trauma),
- dall’ esame sensitivo,
- dall’ esame muscolare,
- si studia la conduzione del nervo ulnare al polso.
Tp: la terapia può essere:
► nelle forme iniziali:
- uno splint notturno per evitare la flessione del polso (questo vale anche per il tunnel carpale). Di notte, infatti, ho anossia per le ragioni dette prima e inoltre nella fase REM del sonno il polso assume una posizione in flessione, che porta ancora di più ad una stasi, al nervo quindi non arriva proprio sangue e quindi abbiamo parestesie e risveglio.
- Somministrazione di vitamine del complesso B che hanno un’azione neurotrofica.
►Se questo non è sufficiente, si effettua la terapia chirurgica: si apre il canale e si decomprime il nervo creando, tramite un’ incisione, dello spazio.
2) LE NEUROPATIE COMPRESSIVE DEL NERVO MEDIANO
SINDROME DELL’ INTEROSSEO ANTERIORE
CENNI DI ANATOMIA: Il nervo mediano nasce dall’unione di 2 radici che provengono dal tronco secondario laterale e dal tronco secondario mediale.
Decorre sia a livello di braccio che dell’ avambraccio. Per tanto possono istaurarsi delle sindromi compressive a livelli diversi. Abbastanza rari sono quelli da sindrome compressiva a livello dell’interosseo anteriore che scende profondamente sulla membrana interossea, scorre sotto il muscolo pronatore quadrato al quale cede numerosi rami e termina sull’articolazione radio-carpica.
Q. CLINICO: Nel caso di una compressione a livello dell’ intereosseo ant. avrò una mancanza di sensibilità e la paralisi dei muscoli nel territorio innervati dai rami che originano dal o distalmente al punto di compressione. Ci tengo, però, a sottolineare la rarità della compressione a questo livello: abbiamo solo 2 pz operati in questi anni.
→ C’ è un segno chiaro in questo caso: non avrò la flessione data dalla contrazione del flessore profondo del secondo dito e del pollice, quindi non avrò la flessione delle ultime due falangi del pollice e dell’indice.
→ Inoltre non avrò una pronazione corretta, perché un ramo dell’interosseo anteriore, va al pronatore quadrato, che pertanto avrà una maggiore difficoltà nel contrarsi.
SINDROME DEL TUNNEL CARPALE
Esiste quindi la compressione dell’interosseo anteriore, ma la più comune è la sindrome del tunnel carpale, la compressione del nervo mediano al polso.
CENNI DI ANATOMIA: Il tunnel carpale è un tunnel formato da un pavimento osseo e al suo interno passano il nervo mediano e ben 9 tendini che sono:
- il flessore profondo del pollice,
- i flessori superficiali e profondi del pollice (solo un capo del flessore breve del pollice è innervato da un ramo del mediano, perché l’ altro capo è innervato dall’ ulnare),
- gli estensori profondi e superficiali del pollice
- e gli estensori delle quattro dita,
Se io svolgo un’attività in cui utilizzo molto la mano posso andare incontro ad un’ infiammazione dei tendini, che diventano edematosi (anche le mani mi si gonfiano), ed il primo a soffrirne è il nervo perché viene schiacciato. E’ ovvio che in una sinovite e in un’infiammazione tendinea che ne risente è il nervo perché sopra di esso c’è un legamento traverso che mi chiude il tetto del tunnel.
Il mediano innerva inoltre la superficie volare del pollice, del 2°, 3° e della metà laterale del 4° e l’estremità dorsale del 2°, 3° e metà del 4°.
Innerva, poi, il muscolo adduttore breve del pollice, l’opponente del pollice ed il capo superficiale del muscolo flessore breve del pollice (l’altro capo è innervato dall’ulnare).
QUADRO CLINICO: Il nervo mediano a questo livello darà dei rami al polso sia motori che sensitivi. E da qui deriverà la sintomatologia e la parte clinica.
→ Sarà alterata la sensibilità della superficie volare delle prime tre dita, avremo parestesie di queste tre dita,
→Avremo, inoltre, un deficit stenico a questo livello dovuto all’atrofia dell’eminenza tenar – soprattutto dell’opponente del pollice, a volte anche dell’adduttore breve.
Quindi avremo anche qui degli stadi nella sintomatologia da compressione mista motorio-sensitiva .
DIAGNOSI: Conoscendo l’ anatomia del tunnel carpale possiamo risalire alle cause di un’ eventuale compressione del nervo a questo livello, cause estrinseche e compressioni intrinseche.
► E.O.: cosa valuto:
→ la presenza di dolore e le caratteristiche di questo:
- è isolato o associato alla mancanza di sensibilità, a una costante parestesia, ci sono formicolii importanti ? Se c’ è mancanza di sensibilità, dov’ è collocata? Può essere solo dalla parte volare, ma se è presente anche nella parte dorsale allora dovremo pensare che la compressione sia più in alto, fino a livello radicolare. Quindi l’esame clinico va fatto bene.
- è irradiato e se sì dove? Di solito è localizzato alla mano, ma talvolta è irradiato anche all’avambraccio: questo può capitare non tanto per la parte sensitiva ma perché l’ entità della stasi venosa può essere tale che il dolore è irradiato anche all’avambraccio
- è diurno o notturno o entrambi? Di solito, però, è di più di notte e può raggiungere livelli tali da portare al risveglio notturno.
Palpazione:
→ Ricercheremo poi il segno di Tinel, cioè la scossa al polso: battete nella zona del polso e se il pz avverte delle scosse che vanno verso le dita, allora significa che c’è infiammazione.
→ Ricercheremo il segno ditale: è una valutazione della sensibilità riferita alla controlaterale: toccate il pollice, l’anulare,… di entrambe le mani e chiedete al pz un confronto, “ sente uguale, sente di meno, alquanto meno ?”.
→ Ricercheremo il segno di Pahlen: si fa piegare il polso al paziente evocando in questo modo uno stato di ulteriore compressione del nervo, simile a quello che avviene specialmente durante la notte; se il pz ha la sindrome del tunnel carpale nel giro di 60 sec dovrebbe avvertire parestesie al dito. Più precoce è la comparsa di queste parestesie più grave è la sindrome.
→ Posso poi creare un’ ulteriore compressione a livello del polso bloccando la circolazione del nervo, e questo evoca ovviamente delle parestesie, se non sono costanti.
→ Poi valuto la forza, in particolare valuto l’opponente, facendolo contrarre contro resistenza. Nelle situazioni più avanzate, oltre ai sintomi sensitivi manca proprio la forza ed i movimenti fini col pollice.
→ Se la sindrome è molto avanzata, ho un’.atrofia dell’ eminenza tenar.
Quindi cosa faccio? Prima guardo la mano, faccio tutti gli esami clinici: ispezione, palpazione, percussione.
- Ispezione: c’è della atrofia e dove ? In questo caso ci dovrebbe essere un’atrofia delle eminenze ipotenar.
- Palpazione: valuto se le eminenze sono troppo secche, il che sarebbe indice che anche i rami dell’ortosimpatico sono (partiti) stati compromessi, e quindi c’è un coinvolgimento anche della parte vegetativa.
- Percussione: sono presenti il segno di Tinel e il segno di Pahlen.
- Valuto la discriminazione sensitiva tattile e poi la forza: questi sono i parametri che permettono di valutare la forza di presa del pollice con il resto della mano.
► ESAMI STRUMENTALI: l’elettromiografia, con cui valuto la funzionalità elettrica del muscolo. Farò anche un’ indagine di conduzione sensitivo-motoria. Un limite degli esami strumentali è che talvolta non fanno vedere che c’è un iniziale denevarzione della fibra muscolare dovuta alla degenerazione delle fibre nervose. Quindi ci sono dei sintomi diversi a secondo del grado di sofferenza del nervo, mentre a volte il reperto elettromiografico non è totalmente attendbile. Ci interessa di più l’esame clinico. Poi ovviamente ci può essere una conferma anche con l’esame strumentale, ma questo non è l’unica indicazione che ci permette poi di decidere per la diagnosi o per un eventuale intervento.
Comunque per valutare la funzione motoria del nervo mediano, valuto il muscolo adduttore del pollice. Ci sono dei ranges per la velocità di conduzione che sono da 45 a 65 [c’ è un pezzo che proprio non si capisce, ho cercato anche sul libro ulteriori info sull’ EMG nel tunnel carpale, ma non le ho trovate, mi spiace….]
Come vi ho detto l’esame strumentale ci serve solo come ulteriore indicazione ma non ci affidiamo ad esso totalmente.
► EX ADIUVANTIBUS: per essere certo che ci sia veramente una sindrome compressiva del nervo mediano al polso, provo a iniettare un anestetico: se il paziente ha un miglioramento della sintomatologia, allora è indice della presenza effettiva di una sindrome compressiva del nervo al polso.
Tp: La terapia potrà essere allora:
► una terapia medica: la scelta di attuare questa tp dipende:
- da se la sintomatologia dura da poco
- se la sintomatologia è sensitiva,
- se dall’ amnamnesi sappiamo che il paziente ha avuto un sovraccarico che ha portato ad una tendinite al polso.
La tp medica sarà una terapia conservativa: possiamo mettere uno splint notturno. Lo split notturno ha senso metterlo per tutte le ragioni che vi ho spiegato prima nella fisiopatologia: di notte aumentano i tassi ematici di CO2, quindi l’anossia è maggiore, in più durante la fase REM del sonno il polso è piegato con maggior sofferenza del nervo e questo può portare ad un risveglio del pz.
Allo split si può eventualmente associare un trattamento di vitamine del complesso B, che pur non avendo un’azione propriamente neurotrofica, tuttavia si è visto che facilitano sicuramente la conduzione nervosa.
► Una temporanea risoluzione della sintomatologia dopo somministrazione di anestetico può rappresentare un’indicazione all’ intervento chirurgico. Tale intervento consiste in un’incisione che, oltrepassando l’ aponeurosi palmare tende a giungere a livello del legamento traverso, che viene aperto e liberato. In questo modo aumenta lo spazio del nervo mediano.
DOMANDA: Il tunnel carpale è una malattia professionale?
No, non viene soltanto a chi utilizza la mano con dei movimenti. La patogenesi è varia: il tunnel carpale può venire anche a pazienti (le donne e altra gente) per causa estrinseca- come per es. può essere un’artrosi.
Non è corretto secondo noi che il tunnel carpale è secondario a determinati lavori: questi possono effettivamente favorire l’ insorgenza di una sinovite direttamente correlata, ma è solo una delle cause. Inoltre, pur esistendo sicuramente lavori i cui movimenti favoriscono l’ insorgenza della sindrome, questo accade di solito in pazienti particolarmente predisposti – per cos’ dire intossicati, con maggiore ritenzione di liquidi. Questo vale anche per le altre sindromi compressive: per il tunnel cubitale anche qui può esserci un determinato lavoro, ma anche una determinata conformazione del gomito, Il rapporto causa-effetto non è l’unico aspetto.
3) LE NEUROPATIE COMPRESSIVE DEL NERVO RADIALE
Abbiamo parlato sia della sindrome del tunnel cubitale sia della sindrome del tunnel carpale, poi per quanto riguarda la compressione del nervo radiale anche qui resta fondamentale la conoscenza dell’ anatomia del nervo, perché mi permette, per es., di stabilire dove sono i punti di compressione maggiore. Non analizzeremo oggi il quadro dovuto alle varie compressioni, perché è molto complesso, ma vediamo soltanto una particolarità che è la sindrome di Worthemberg.
SINDROME DI WORTHEMBERG
DEFINIZIONE: è la sindrome da compressione del ramo sensitivo del nervo radiale a livello del polso. che può essere confusa con una tenosinovite del primo compartimento dell’estensore;la malattia di DEKERBEIL spesso si associa alla precedente e si presenta come una disestesia del territorio del nervo radiale alla base dorsale del pollice. E’ determinata dal passaggio di questo ramo del nervo tra due capi, il brachio.-radiale e l’estensore lungo del carpo. Nei pazienti che eseguono movimenti ripetitivi di pronosupinazione manca la sensibilità alla base dorsale del pollice, e essi hanno dolore perché quando si supina si accentua la compressione.
D.D.: questa sindrome può essere confusa con un’altra sindrome, la tenosinovite del 1° compartimento dell’estensore che è la malattia di Dekerbeil che è spesso associata, e che è data dalla compressione del nervo a livello del suo passaggio.
PATOGENESI: In seguito ad alcuni movimenti di prono-supinazione ripetuti, questo ramo sensitivo può essere compresso da questi due tendini.
Q. CLINICO:
→ Il nervo dà la sensibilità a questa zona del polso dorsale, che corrisponde alla parte dorsale del tunnel carpale e può darmi disestesie cioè non ha la sensibilità in questa parte, nella zona di innervazione del ramo sensitivo del nervo radiale.
→ Una mancanza della forza,. Molte volte il “mi dà fastidio, ho dolore, mi manca la sensibilità” può essere confuso con un Dekerbeil, una tendinite del primo compartimento del deflessore. Il pz peggiora la sua sensazione quando mi prona l’avambraccio.
Tp: Il trattamento è conservativo: non si opera; si evita che il pz continui ad effettuare nelle proprie situazioni movimenti inopportuni, lo si costringe a stare per tre/quattro settimane in una posizione stabilita per vedere se si riesce a diminuire un attimino la tendinite.
Se questo non è sufficiente allora si ricorre alla chirurgia: si apre questo compartimento soprattutto se si vede una fibrosi a questo livello con l’esame clinico, si apre, si vedono i due tendini, l’estensore radiale lungo del carpo, il brachiradiale: essi possono avere una tendinite, avere al di sopra una fascia antibrachiale particolarmente ispessita che mi schiaccia il nervo. Allora a quel punto dovrò liberarlo ed in questo modo si riduce la sensazione fastidiosa che il pz ha.
MALATTIA DI DUPUYTREN
DEFINIZIONE: E’ una fibrosi della aponeurosi palmare, con decorso progressivo
PATOGENESI: è ancora sconosciuta, anche se sono state ipotizzate varie possibili cause, che, tuttavia, non hanno trovato conferma alcuna: per es. si è pensato a ereditarietà, a una patologia vascolare, microtraumatica o infiammatoria.
Si tratta di una degenerazione fibromatosa dell’ aponeurosi, alcuni parlano di una connettivite autoimmune.
FATTORI PREDISPONENTI: Se l’ eziologia è incerta, non ci sono dubbi sull’ esistenza di alcuni fattori predisponesti, p.e.:
- diabete,
- epatopatie, quindi esistono note associazioni con l’alcolismo e con l’uso di farmaci, come quelli dell’epilessia, che possono avere un’ epatotossicità
- fumatori, una razza sicuramente molto colpita
- ereditarietà
A.P. e PATOGENESI: in questa malattia abbiamo due forme di alterazione principali: le corde pretendinee e i noduli cutanei. Ci sono diverse teorie sulla loro formazione, per esempio secondo i più questi hanno diversi tessuti di origine:
►teoria estrinseca che dice che i noduli sono una metaplasia del tessuto fibroadiposo soprafasciale,
►teoria intrinseca: le corde pretendinee sono la trasformazione delle bande e dei legamenti della fascia palmare e digitale
Quindi quale è la struttura che si modifica? Ci sono due teorie diverse: non ancora definite in modo preciso, però che entrano in causa.
Quindi esistono ancora molte domande, sia sull’eziologia che sull’eziopatogenesi.
La aponeurosi è costituita da una fascia fibrosa che forma una rete interconnessa in modo multi-dimensionale : i fasci sono sia longitudinali sia trasversali tra le varie dita, sia verticali. I nervi passano lateralmente come pure le arterie. Le fibre trasversali e soprattutto quelle verticali vanno a costituire delle corde pretendinee, che sono quelle che poi si possono alterare.
Quando alterate, tali bande pretendinee possono dare anche delle aderenze, infiltrando nervi, vasi, cute e possono appoggiarsi sulla parte tendinea, però i tendini non si ammalano.
Si formano delle bande spirali, i setti di Cubara (??) che dividono i setti verticali ; le fibre longitudinali sulle dita, trasversali sulle e tra le varie dita e questi setti verticali che separano ciascun raggio. Di fianco a questi setti passano i vasi ed i nervi.
Il locus minoris restistentiae è la commissura (che è lo spazio tra due dita): bisogna stare molto attenti perché è il sito dove il tessuto fibroso disloca maggiormente i vasi degenerandoli.
Q.CLINICO: La cosa chiara è che questa aponeurosi palmare porta alla flessione permanente di una o più dita della mano e colpisce prevalentemente il 4° e 5° dito, anche se possono essere colpiti anche il terzo o secondo, perché la aponeurosi è a ventaglio su tutte le dita.
CLASSIFICAZIONE: quando la flessione di queste dita diventa di un grado importante si decide l’intervento chirurgico. I gradi sono determinati dalla somma della flessione di tutte le articolazioni che sono interessate dalla patologia. Generalmente sono colpiti il 4° e 5° raggio,. P.es.:
-il grado di flessione della metacarpo falangea del 5° è di 40° ,
-l’interfalangea del 5° è flessa a 10°
Quindi il mio grado sarà 40+10= 50°
Per tanto i fattori che influenzano il grado sono due: il numero delle articolazioni interessate e quanto queste sono flesse.
Lo stadio 1: va da 0 a 45°,
lo stadio 2: da 45 a 90,
lo stadio 3: dal 95 a 135,
lo stadio 4 -che è l’ultimo-: va dai 135 in su.
Tp: non c’è nessuna terapia conservativa, non si fanno infiltrazioni, bisogna aprire e rimuovere il tessuto patologico.
-Quando l’infiltrazione della cute è molto importante nell’intervento bisogna asportare anche la cute malata e posizionare degli innesti cutanei. Il chirurgo deve quindi conoscere l’anatomia normale della fascia palmare-digitale.-
-Quando si apre per togliere questo tessuto fibroso, si trova che questo tessuto disloca soprattutto i nervi , i vasi di ciascun dito, i quali non avranno più un decorso normale ma alterato (talvolta si è verificato uno stravolgimento tale dell’ anatomia, che non si riconoscono neppure più gli spazi anatomici dove normalmente decorrono vasi e nervi). I vasi, man mano che le bande spirali si ritraggono, si dislocano e assumono una posizione più centrale, più superficiale e più sinuosa.
Queste strutture, vasi e nervi, andranno isolate, se no il pz perderà la vascolarizzazione del dito e la sensibilità. Questa eventualità che sembra così remota a livello più avanzato è un grosso rischio ed una grossa difficoltà. Quando la malattia infiltra tutto è molto difficile anche riconoscere questi piccoli rami nervosi o questi piccoli rami vascolari che sono schiacciati, compressi in posizioni anomale. E’ un lavoro da fare in sala operatoria. E’ un intervento non difficilissimo ma richiede una certa preparazione.
Per esempio, il nervo brachioradiale è tante volte dislocato dal lato ulnare.
-Si fa un’ incisione longitudinale lungo la corda pretendinea, dopo aver fatto un disegno di programmazione dell’intervento chirurgico, in base alla condizione in cui troviamo il pz.
DITO A SCATTO
DEFINIZIONE: E’ una tenosinovite stenosante dei flessori delle dita. Possono essere colpite tutte le dita, a cominciare dal pollice.
ZONA INTERESSATA: I tendini flessori superficiali e profondi vengono colpiti a livello del loro passaggio a livello della puleggia A1 che si inserisce alle teste delle ossa metacarpali.
CHI COLPISCE:
- Chi fa un continuo movimento di flesso-estensione della mano, per esempio pz che fanno attività sportive, lavorative,
- pz particolarmente predisposti ad una ritenzione, ad edema della guaina come per es. donne o pz affetti da diabete, le malattie sono sempre le stesse.
FISIOPATOLOGIA: I tendini non riescono più a scorrere sotto questo ponte fibroso che è la puleggia, che abbiamo detto che si inserisce alla testa delle ossa metacarpali.
Quindi il pz riferisce il dolore a questo livello. Anche quando è in calo l’edema della guaina, il tendine sovrastante continua a sfregare questo tessuto fibroso e può addirittura ispessirsi e formare un callo.
QUADRO CLINICO:
► Il pz, pertanto, ha dolore in questa zona.
► al mattino il pz non riesce a stendere le dita, le stende con uno scatto e con dolore. Questo è più accentuato al mattino perché durante la notte c’ è la tendenza a flettere il polso e le dita (pertanto il tendine è costretto a passare attraverso questo ponte, questa puleggia) e inoltre c’è un edema maggiore,
Quindi il pz riferisce che ha dolore e che ogni tanto ha il dito a scatto, non riesce a stenderlo.
Tp: Cosa si fa in questo caso? E’ molto comune, può colpire anche il pollice ovviamente, colpisce anche persone giovani …. Colpisce anche il pollice e l’indice. Cosa si fa?
→ Inizialmente una terapia che mantenga un pochino a riposo questo dito, si consiglia di non sovraccaricarlo,
→ se cè’ già uno scatto presente, un nodulo presente, noi facciamo una terapia infiltrante per favorire la diminuizione della dimensione della guaina che schiaccia il tendine –quindi se il dito a scatto non è presente da molto tempo, è quindi una forma iniziale, diciamo da 1 mese, e non è lo scatto sempre costante, facciamo due infiltrazioni con corticosteroidi nella guaina, non nel tendine, non nell’osso, ma nella guaina. A distanza di tre-4 settimane max. si fa la seconda infiltrazione, ed in un’altissima percentuale, il 98% dei casi, c’è una risoluzione perché diminuisce le dimensioni, quindi non solo toglie l’infiammazione ma diminuisce anche le dimensioni della parte tendinea, quindi questo riesce a scorrere meglio
→ Se però la patologia dura da molto tempo, questo ponte fibroso si è ispessito e quindi il tendine fa fatica a passare … In tal caso bisogna aprire questa puleggia, si fa un’incisione, si taglia la puleggia, ed il tendine ha lo spazio per muoversi e la sintomatologia diminuisce.
Quindi anche qui una terapia conservatrice iniziale, se la malattia dura da poco tempo, ed una terapia chirurgica che non va fatta sempre.
Perché abbiamo legate le sindromi compressive col dito a scatto? C’entra in questo senso. Cioè come nel tunnel carpale, quando voi aprite il tunnel, c’è questo legamento traverso che viene sezionato ed è un punto di riflessione dei tendini della flessione delle dita questo comporta comunque una diminuzione della forza generale, perché i tendini non corrono più attaccati ad una componente ossea, una carrucola, sono un pochino più dislocati: però il pz preferisce far l’intervento piuttosto che sentire continuamente il formicolio, svegliarsi di notte ecc.- ecc.
Il pz deve sapere che ha una leggera perdita della forza.
Così nel dito a scatto. Nel dito a scatto si tenta una terapia conservativa.
Se non si riesce si apre questa puleggia, La puleggia A1 non è una puleggia fondamentale per la tenuta del tendine, cioè per il suo mantenimento lungo la parte ossea, però poco sopra la puleggia A1 c’è la puleggia A2. Se viene sezionata la puleggia A2 l’intervento ha un effetto collaterale: il tendine rimane molto flesso.
LEGENDA DELLE ABBREVIAZIONI:
pz = paziente
per es. o p.e.= per esempio
tp= terapia
sec= secondi
d.d.= diagnosi differenziale
MI SCUSO MOLTISSIMO PER IL RITARDO, SOPRATTUTTO CON CHI DA’ COME PRIMO ESAME ORTOPEDIA: è stata una sbobinatura molto sudata, in quanto la docente non ha detto una frase di senso compiuto che fosse una e nello strutturare la lezione ha fatto a pezzi un po’ di clinica, un po’ di cause, un po’ di tp, poi ancora un po’ di clinica,,,: insomma non è stata affatto organica. Io ho fatto del mio meglio per rendere la trattazione comprensibile.
BUONO STUDIO A TUTTI, Anna
Fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/06.Ortopedia-08.05.2003.doc
Lezione di Ortopedia del 8/5/03
Tenuta da: Professoressa Nolli
Autore del testo : Sbobinata da: Anna De Matthaeis
PATOLOGIE DEL RACHIDE
Le patologie del rachide sono:
- scoliosi
- dorso curvo giovanile
- cifosi
- osteocondrosi
sono tutte patologie ben illustrate sul testo quindi verranno trattate le cose più importanti o quelle che comunque possono destare qualche perplessità leggendo il libro.
Scoliosi
è un problema abbastanza importante anche per la frequenza di insorgenza di questa patologia.
Cosa si intende per scoliosi?
La scoliosi può essere un sintomo o una malattia.
- Sintomo: quando ho mal di schiena e mi atteggio con una postura particolare del rachide producendo una curvatura scoliotica.
- Malattia: è una deviazione vera e propria del rachide sul piano frontale per cui il rachide presenta una curvatura scoliotica che può essere determinata da diverse causa. La curva può essere unica oppure si può avere una curva principale e delle curve di compenso. La curva sul piano frontale non può esistere perché le uniche curvature fisiologiche del rachide sono solo sul piano ortogonale e sono: la cifosi dorsale, la lordosi cervicale e la lordosi lombare .
Classificazione
→ classificazione topografica : la curva può essere localizzata in varie sedi della struttura rachidea e in base alla sede la possiamo classificare in:
- s. cervicale
- s.dorsale
- s. lombare
oppure
- s. cervico-dorsale
- s. dorso-lombare.
→ classificazione per età d’insorgenza:
- s. del neonato: viene valutata prendendo per le caviglie il neonato, lo alziamo con la testa in basso e i piedi in alto, di solito questa è una scoliosi a curva unica, ampia.
- S. del bambino dai 3 ai 5 anni
- S. dell’adolescente
- S. del giovane
Questa differenziazione per età è importante ai fini prognostici infatti:
- se una curva scoliotica si palesa all’età di 12, 13, 14 anni in un soggetto di sesso femminile che ha appena avuto il menarca quella scoliosi io so che avrà una progressione di almeno 4, 6,8 anni anche 10 e quindi avrà una grande potenzialità evolutiva
- se la s. si presenta intorno ai 4,5 anni la situazione sarà decisamente peggiore
- se la scoliosi si presenta in un soggetto all’età di 16, 17, 18 anni, quasi al termine della crescita la prognosi sarà più favorevole.
La s. è una delle patologie più frequenti dell’accrescimento e che è molto più frequente nel soggetto di sesso femminile e meno in quello maschile.
La forma di scoliosi più pericolosa è quella idiomatica cioè senza causa.
Cosa bisogna tenere presente quando si visita un soggetto
BAMBINO- ADOLESCENTE:
- vedere come cammina (osservare la deambulazione) ci aiuta a capire se ci sono delle patologie dell’arto inferiore o del rachide
- vedere com’è l’appoggio del piede al suolo, i bambini fino ai 3-4 anni hanno il piede praticamente piatto e la tendenza al ginocchi valgo non per questo siamo nella patologia, ma se questo appoggio si manterrà anche all’età di 5- 6 anni allora si parlerà di patologia
- valutazione dell’eventuale deviazione dell’asse degli arti inferiore
- la visita del soggetto scoliotico si fa a pz nudo, in ortostatismo (soggetto in carico) e con il soggetto sdraiato perché in clinostatismo il soggetto può correggere la curva scoliotica e la può ripalesare quando torna in carico.
- si fa inclinare il pz in avanti e si vede se la curva scoliotica è presente e tende a correggersi o tende ad aumentare, se tende a correggersi siamo di fronte a una situazione non di patologia, ma a un vizio posturale che non desta preoccupazioni. Ma se con la manovra di flessione anteriore del tronco la curva si accentua quella è una vera e propria curva scoliotica.
Definizione di scoliosi:
deviazione laterale della colonna vertebrale su un piano frontale, persistente e non modificabile che si accentua e si accompagna a una torsione e rotazione dei corpi vertebrali e di tutte le strutture anatomiche che fanno capo ai corpi vertebrali (muscoli, capsule, legamenti …), proprio per questo viene utilizzato anche il termine di rotoscoliosi proprio per ricordarsi che esiste anche la rotazione dei corpi vertebrali.
Atteggiamento scoliotico: È una deviazione funzionale,è la postura che per una situazione di dolenza assume un soggetto ( sul banco di scuola) il soggetto con la volontà riesce a correggere questo atteggiamento.
Eziologia
- nota: congenite → il corpo vertebrale che si forma con dei suoi centri di ossificazione può avere un disturbo particolare per cui magari si forma solo metà corpo vertebrale e allora si forma una curva scoliotica, oppure due vertebre vicine non si separano per la presenza del disco intervertebrale e si forma una barra e allora sopra e sotto queste situazioni di questi due somi vertebrali collegati fra loro si forma una curva scoliotica
- nota: acquisita → dinamiche: neurologiche quali per esempio la poliomielite
miogene per esempio la distrofia muscolare
→ statiche: si formano per esempio anche in un soggetto adulto quando si ha
una frattura del corpo vertebrale ( post-traumatiche)
→ patologiche: legate alla presenza di un tumore dell’osso o a metastasi
- idiopatiche ( sono le più frequenti ) circa il 75%
→ infantile
→ giovanile
→ adolescenziale
questa classificazione è importante ai fini prognostici per programmare l’ intervento
più adeguato
esame clinico
esaminiamo il soggetto
- sdraiato
- in ortostatismo
- in flessine anteriore, questa è la manovra importante che fa sparire l’atteggiamento scoliotico o fa accentuare la curva scoliotica
- il bending test vengono fatti fare al soggetto alcuni movimenti di inclinazione laterale per vedere se la curva tende a modificarsi o a migliorare, per vedere quindi se la curva scoliotica è elastica ( passiva di trattamento) o rigida .
il prof mostra varie immagini:
- soggetto osservato di schiena presenta un ampia curva scoliotica dorso-lombare sinistro convessa e ha un compenso cervico-dorsale e se noi facciamo l’appiombo partendo col filo dall’apofisi spinosa della 7^ vertebra cervicale che è quella prominente che possiamo palpare bene e facciamo cadere il filo a piombo questo non cadrà mai nel solco intergluteo ma sarà spostato quindi vuol dire che c’è già un problema di baricentro che si è venuto a creare per la curva scoliotica. Altra cosa da considerare è il triangolo della taglia , c’è una diversità abbiamo un’accentuazione dalla parte della concavità e la scomparsa dalla parte della convessità. Se facciamo inclinare il soggetto verso l’avanti la curva scoliotica tende ad aumentare e in questo caso abbiamo la comparsa di quello che viene chiamato gibbo costale posteriore. Il gibbo si forma perché se il corpo vertebrale è ruotato causerà una protuberanza costale dalla parte della convessità e una protuberanza anteriore dalla parte della concavità.
la scoliosi non vuol dire solo malattia ma anche deformità questo è quello che preoccupa molti pz.
L’esame clinico deve essere poi avvalorato dall’esame radiografico.
Valutazione radiografica
La radiografia è tutt’ora il sistema migliore per monitorare la curva scoliotica nel tempo. La radiografia però vuol dire anche esposizione a raggi, quindi al giorno d’oggi è importante non sprecare questo esame, ma se questo esame deve essere fatto per lo studio di una scoliosi deve essere un esame fatto in modo ineccepibile. L’esame deve essere fatto con una teleradiografia del rachide in ortostatismo che comprende il bacino, le articolazioni coxofemorali e la base del cranio. Nelle due posizioni standard antero-posteriore e latero-laterale.
Se l’ rx ha questi requisiti allora possiamo dire:
- la sede della curva
- misurare in gradi l’angolo della curva, ci sono diversi metodi
- misurare la rotazione vertebrale
- individuare la curva principale e quelle secondarie di compenso
- valutare la crescita del soggetto, l’età scheletrica, quindi comparare l’età scheletrica con l’età cronologica del soggetto
una cosa abbastanza semplice che può fare anche il medico di base quando ha l’rx è la misurazione angolare della curva infatti se riuscissimo ad ottenere una valutazione angolare in gradi al controllo che facciamo fare a 6 mesi, 1 anno … possiamo scegliere le stesse vertebre, valutare lo stesso angolo e vedere se progredisce, diminuisce o aumenta nel tempo. È importante questo metodo per cui si sceglie una curva, si traccia la tangente al piano di inizio della curva e al piano di fine della curva, poi si tracciano le perpendicolari alle tangenti, l’incontro delle perpendicolari determina l’angolo di scoliosi.
Altro metodo che praticamente non sa fare neanche lo specialista ortopedico è la valutazione della rotazione del corpo vertebrale, per fare questo andiamo a valutare sull’rx AP i peduncoli vertebrali.
Oltre alla determinazione dell’età cronologica e dell’età ossea si può utilizzare il test di Risser per vedere la maturità scheletrica di un soggetto e siccome nell’rx chiesta per la scoliosi sono comprese anche le ossa del bacino dobbiamo vedere le creste iliache se appare il nucleo di accrescimento della cresta iliaca e come si sta sviluppando e se è sparito:
- Risser 0: non c’è ancora il nucleo di ossificazione
- Risser 1: il nucleo di ossificazione è appena apparso
- Risser 2: formazione di più nuclei
- Risser 3: fusione dei nuclei dal lato esterno della cresta
- Risser 4: estensione mediale
- Risser 5: il nucleo non c’è più si è fuso con la cresta iliaca, il soggetto è a maturazione scheletrica avvenuta.
Cosa si può fare per la cura della scoliosi
Premesso che la ginnastica fa bene allo scoliotico ma soprattutto alla palestra le possibilità che noi abbiamo di fare una terapia incruenta sono:
- potenziamento muscolare per fare in modo che la curva non progredisca o comunque sia controbilanciata
- corsetto gessato nel caso in cui la curva abbia già superato certi gradi di avanzamento misurati secondo il metodo di Cobb, una curva che supera i 30-35°
- corsetti ortopedici di Milwaukee e di Lionese ma ne esistono molti altri, che ci aiutano a contenere questa curva magari tra una tappa di correzione in gesso e un’altra o tra un presidio di fisioterapia e ginnastica e un altro.
Il prof mostra diverse immagini di casi clinici mostrando l’evoluzione della scoliosi e i vari trattamenti effettuati.
Il corsetto ha la funzione di contenere e bloccare la progressione della curva.
Il corsetto è qualcosa che si costruisce sul bacino del soggetto che ha dei punti di spinta (pleope) che contrastano la curva, la spinta è dovuta al corsetto e alla parte superiore che è a livello sternale, però quando il soggetto esce dal corsetto torna uguale a prima, la correzione del corsetto è una correzione puramente passiva.
Corsetto di Lionese: presa sul bacino, parte centrale con le pleope di spinta…
Voi dovete tenere presente la sofferenza di queste persone che vanno avanti magari anni, il corsetto deve essere sistemato adattato, lo si può portare sotto gli abiti però è una bella seccatura.
L’importante è che la scoliosi non superi certi gradi perchè se no si possono avere anche dei disturbi importanti a livello generale dovuti alla capacità respiratoria, si è infatti visto nei soggetti scoliotici si ha un aumento delle problematiche cardiocircolatorie e respiratorie.
Intervento chirurgico: si cerca di stabilizzare la scoliosi con vari sistemi per esempio la barra di Harrington che mantiene in distrazione la curva scoliotica e poi si mettono tanti piccoli trapianti ossei sui corpi vertebrali per creare una fusione, un artrodesi della colonna, la barra ha inizialmente una funzione di stabilizzazione e sostegno poi non ha nessuna funzione.
Esistono poi dei letti apposta per la correzione della scoliosi in cui il soggetto è sospeso e sotto trazione di forze che ruotano permettono la realizzazione di un corsetto gessato , se il corsetto gessato non è eseguito in modo corretto può dare dei grossi problemi a livello addominale soprattutto e si può arrivare fino al decesso. A livello del corsetto si fanno poi delle aperture che permettono e una respirazione e il gioco del diaframma… il corsetto gessato va tenuto qualche mese poi bisogna levarlo dando un sostegno con un corsetto ortopedico, si inizia la fisioterapia.
Cifosi
Accentuazione della fisiologica curva sagittale dorsale, correggibile attivamente. Ci sono delle cifosi dovute alla malattia di corpi vertebrali e a un situazione quasi di osteonecrosi, osteocondrosi del corpo vertebrale o malattia di Scheuermann cioè soggetti che hanno un’accentuazione della fisiologica lordosi dorsale. Anche in questo caso bisogna distinguere se è veramente una malattia di Scheuermann o se è un atteggiamento postulare. Se si riesce a correggere attivamente la posizione non saremo nel caso della malatti di Scheuermann.
Esame obiettivo
- osservare il pz
- cercare di capire se questa situazione del rachide non dovesse dipendere da un problema della muscolatura degli arti, i muscoli ileo –crurali per esempio possono causare una limitazione della flessione dell’articolazione coxo-femorale
- valutare la correggibilità clinica
- misurazione in gradi utilizzando il metodo di Cobb
- habitus astenico
Cosa fare
anche qui come per la scoliosi si tenta un rinforzo muscolare e l’utilizzo di corsetti, nel caso della vera e propria malattia di Scheuermann si utilizzano dei corsetti antigravitari con i quali si tenta di correggere il baricentro che si è spostato in avanti.
OSTEOCONDROSI
È una patologia che coinvolge i nuclei di ossificazione, dove c’è un nucleo di accrescimento può crearsi una situazione di una crisi vascolare. Dato che i nuclei di accrescimento sono presenti in tutte le ossa del corpo umano e hanno caratteristiche di comparsa e di saldatura ovviamente si può avere un’osteocondrosi in ogni struttura ossea. Ce ne sono alcune forme molto più frequenti di altre e molto più pericolose per esempio l’osteocondrosi della testa del femore ( malattia di Perthes ) o la osteocondrosi della tuberosità tibiale anteriore ( morbo di Osgood-Schlatter ).
Tutte queste malattie portano il nome di chi le ha descritte perché quando era iniziata l’utilizzo della radiografia come indagine strumentale c’è stata un’ esplosione di pubblicazioni e ciascuno descriveva la sua osteocondrosi.
Cos’è
È una necrosi asettica cartilaginea e ossea, che colpisce diversi centri di ossificazione epifisari, ipofisari nel periodo di massima attività di crescita.
Anche in questo caso è importante l’età del soggetto si è infatti vista un’ associazione tra età e tipo di malattia es:
- malattia di Perthes caratteristica dai 5-6 agli 8-9 anni
- morbo di Osgood-Schlatter dai 9-12 anni
- morbo di Haglund dell’apofisi posteriore del calcagno 16-17 anni
- malattia di Kohler II malattia del II metatarsale all’età di 22-23 anni nel sesso femminile quando iniziano a usare le scarpe coi tacchi
Eziopatogenesi
Non si sa esattamente a cosa sia dovuta si pensa a:
- micro-traumatismi ripetuti che portano a crisi ischemiche dei nuclei di accrescimento
- substrato predisposto, situazione di meioplagia
Radiografia
È importante la radiografia normale, con questa si può fare un paragone con l’aspetto anatomo- patologico
fase |
Anatomia-patologica |
Aspetto del nucleo |
I |
degenerativa |
metallizzato |
II |
necrosi |
frammentato |
III |
riparativa |
rimodellato |
L’steocondrosi è una patologia non grave, a esito benigno che può però dare alterazioni funzionali gravi, di solito dopo l’osteocondrosi insorge l’artrosi giovanile.
Sedi più colpite
- vertebre dorsali centrali m. di Scheuermann
- testa del femore m. di Legg-Calvè-Perthes
- calcagno m. Haglund
- scafoide m. di Kohler
il prof mostra varie radiografie
un corpo vertebrale ha da 6 a 8 nuclei di accrescimento, quindi ha una crescita abbastanza complessa nella parte somatica e poi c’è tutta la crescita della parte arcale posteriore. L’ossificazione della vertebra non è semplice, se abbiamo sofferenza di un nucleo avremo uno schiacciamento della vertebra.
ERNIA DEL DISCO
Può essere lombare che è la più frequente ma anche dorsale (in chi gioca a golf) o cervicale.
I soggetti con ernia del disco emettono guaiti e lamenti, non riescono a stare sul letto e a volte bisogna usare la morfina. Questo per capire come il dolore provocato dalla fuoriuscita del disco intervertebrale che finisce sulla radice nervosa o va a comprimere il midollo dorsale a livello dorsale o cervicale può essere una cosa molto fastidiosa e molto importante.
Parleremo delle ernie a livello lombare perché sono le più frequenti, ma ricordatevi che esistono anche quelle dorsali e cervicali.
Dato che dalla stazione quadrupede siamo passati alla stazione eretta che è la meno favorevole per la nostra schiena abbiamo pagato lo scotto di questa situazione costruendo le curve sul piano sagittale creando dei punti di estremo disagio perché questo rachide è una struttura molto complessa scheletrica, capsulare e legamentosa ha dei punti deboli che sono i dischi intervertebrali che provengono dalla notocorda, sono dei residui di notocorda. Il disco intervertebrale è una struttura che è talmente racchiusa nel nostro organismo che quasi potrebbe essere considerata un allergene quando viene in contatto con i fluidi organici.
Età: 30-50 anni
Vertebra cervicale
A livello vertebrale abbiamo i forami intervertebrali e ci sono le articolazioni uncovertebrali.
Si parla di uncoartrosi forma di artrosi del rachide cervicale non solo a livello somatico si ha l’ artrosi cervicale, ma c’è anche quella dei processi unciformi. Abbiamo poi le radici nervose anteriori e posteriori che si radunano e formano il nervo radicolare.
Cause di possibili compressioni di radici nervose
- disco intervertebrale
- artrosi dei processi uniformi
- calcificaziona dell’arteria vertebrale
la cervicalgia o cervicobrachialgia è quindi sostenuta da diverse cause.
Immagini di una TC del rachide pesata in T1dove il disco intervertebrale appare nero e in T2 dove invece appare più chiaro.
Patogenesi
Il disco intervertebrale è una struttura molto idrofila formata da un anello circolare ( anulus fibroso) che ha all’interno una struttura molto fluida incomprimibile che è il nucleo polposo. La funzione del disco intervertebrale è quella di modulare i carichi e le forze che dal corpo vertebrale soprastante vanno a quello sottostante ed è un disco che pesando sull’incomprimibilità riesce a modificare e scaricare gli stress. Se il disco iv perde la sua idrofilia o ci sono delle fissurazioni a livello dell’anulus fibroso per cui il nucleo polposo comincia a muoversi da tutte le parti e dove trova il locus minori resistentiae li si infila ecco che abbiamo spiegato la patogenesi dell’ernia del disco intervertebrale.
Se il nucleo esce davanti non succede niente, se esce posteriormente centralmente ci fa dei danni, se esce lateralmente ci fa dei danni. Lateralmente investe e colpisce una radice quindi ecco perché si dice che l’ernia del disco è una patologia monoradicolare. Se esce più posteriormente a livello lombare dato che incontra la cauda equina può determinare una situazione di disturbo su 1, 2 o più radici e quindi si può avere una sintomatologia pluriradicolare.
Anatomia patologica
Abbiamo 4 gradi di gravità diversa dimostrati non solo sul tavolo chirurgico ma anche autoptico e sono stati fatte anche delle riprese particolari dove si vedeva l’espulsione del disco dal vivo
- ernia contenuta
- ernia espulsa sottolegamentosa
- ernia espulsa translegamentosa
- ernia espulsa sequestrata
Sintomatologia
Dolore, parestesie e disestesie ( sapere le differenze)
Essendo lo spazio in cui l’ernia del disco è fuoriuscita molto piccolo e creandosi una situazione di conflitto tra contenente e contenuto, un aumento di pressione fatto con la manovra di Valsala o altre manovre può accentuare molto il dolore lombare o sciatalgico.
Le ernie lombari sono le più frequenti, lo spazio più colpito è L5- S1, seguito da L4-L5.
Solo con l’esame clinico si può fare diagnosi di ernia del disco e sede.
Ernia del disco L5-S1: lombalgia, dolore irradiato a tutto l’arto inferiore, ci sono dei punti particolari dove la sensibilità è diminuita la parte esterna del piede e la parte posteriore della gamba. Quando si parla di radici nervose, plessi… bisogna ricordarsi l’anatomia.
Per stimare la sofferenza radicolare esistono diversi test:
- test di Lasègue: sollevo l’arto inferiore a ginocchio esteso e in posizione retta rispetto alla gamba può essre importante perché se c’è la compressione radicolare omolaterale a 30, 40, 50 gradi si avverte dolore lombare e la sciatalgia. Quindi noi possiamo fare una quantificazione in gradi ( Lasègue positivo a tot gradi). Quando l’ernia è molto centrale può scatenare dolore anche dalla parte opposta: segno di Fajerfly ( non so se si scrive così)
- test di Wassesserman- Boschi: serve a dirimere un problema che si può avere non tanto su una lombosciatalgia ( dolore sia vertebrale che coinvolge natica e gluteo , la parte posteriore della coscia e del polpaccio) quanto nella lombocruralgia ( dolore lombo-crurale sempre di partenza dal rachide che va verso la regione crurale che può andare sulla parte anteriore della coscia) allora possiamo fare il test di Lasègue opposto con pz sdraiato prono mettiamo la gamba sulla coscia e spingiamo; se c’è un problema di lombocruralgia scateniamo questo dolore.
Il nucleo polposo esce dall’anulus fibroso, il nervo radicolare rimane come stupefatto perché la prima situazione è stupor radicolare, poi si ha la fase di irritazione, poi segue la fase di paralisi.
Abbiamo diverse forme:
- forma acuta iperalgica
- forma paralizzante
- forma subacuta
- forma cronica quelle situazioni in cui c’ è stata la fuoriuscita dell’ernia, c’è un abbassamento discale, il disco sopra e sotto comincia a soffrire.
Quadro clinico:
L1: dolore in sede inguinale, si può evidenziare una debolezza della flessione dell’anca
L2: simile a L1
L3: dolore irradiato dalla superficie interna della coscia fino al ginocchio, il riflesso rotuleo può mancare
L4: irradiazione obliqua del dolore dalla superficie antero-esterna della coscia fino a quella antero-interna della gamba, estensori del piede sono deboli, anche qui può essere assente il riflesso rotuleo
L5: cominciamo ad andare sulla parte esterna della gamba, dalla superficie esterna del ginocchio si irradia a quella laterale della gamba raggiungendo il dorso del piede e l’alluce. Possiamo avere un deficit degli estensori delle dita in particolare di quello dell’alluce. Esistono dei punti chiamati punti di Vallex che se compressi possono accentuare la sintomatologia della sciatalgia da ernia del disco.
S1: è più al centro della gamba, natica, faccia posteriore della coscia, superficie esterna del piede e del V dito.
I riflessi possono essere alterati: riflesso achilleo e medio plantare.
Diagnosi strumentale
Elettrodiagnosi che però non consideriamo perché è utile solo problematiche particolari
Radio diagnostica l’ rx è l’esame base. Già una semplice radiografia ci fa vedere molte cose: se c’è una curva, se ci sono alterazioni a livello di una vertebra se ci sono entrambi i peduncoli. Nel passato si utilizzava la mielografia con contrasto iodato, negli anni tra il ’70 e l’ ’80. La TC ci fa vedere per esempio la stenosi del canale dovuta a una situazione di ipertrofia artrosica dei processi articolari posteriori. La RMN ci fa vedere se è in atto un processo di osteoporosi, si può effettuare anche con mezzo di contrasto.
Terapia
- conservativa: a riposo a letto, trattamento farmacologico, fisioterapia, trattamento di tipo ortopedico incruento.
- Chirurgico:
- discectomia macroscopica: è un accesso posteriore, paraspinale, si scolla, si arriva sulla lamina, si esegue l’asportazione del legamento giallo e, si mette a nudo il midollo spinale e si cerca l’ernia.
- microdiscectomia
- chirurgia per cutanea: con accessi particolari, mettendo un ago nel disco intervertebrale e iniettando un enzima vaccino-proteina chimopapaina che digerisce il nucleo polposo eliminando così il disco, bisogna fare attenzione perché si può avere la digestione anche delle radici quindi bisogna stare molto attenti.
Fonte: http://matt7692.altervista.org/Archivio%20Sbobinature%2002-04/sbobinatureX/ortopedia/07.Ortopedia-15.05.2003.doc
ORTOPEDIA
Lezione del 15-5-03 h.13.30-15.30
Prof. Marinoni
Autore Sbob Francesca Bianchi
Voci correlate in fase di approfondimento :
- acetabolo frattura
- acromion sporgente
- addensamento osseo
- adlatum
- algodistrofia caviglia
- algodistrofia piede
- alluce gonfio e dolorante
- alluce rotto rimedi
- anatomia anca
- anatomia anca e femore
- anca a scatto
- anca a scatto rimedi
- anca a scatto stretching
- anca anatomia
- anca retroversa
- anchilosi
- andatura anserina
- anterolistesi
- anterolistesi di l4 su l5
- anterolistesi di l5 su s1
- apofisi xifoidea
- apofisi xifoidea dello sterno
- arresto monopodalico
- arteria radiale e ulnare
- articolazione atlanto occipitale
- articolazione cervicale
- articolazione coxo femorale
- articolazione coxo femorale anatomia
- articolazione femoro rotulea
- articolazione metatarso falangea
- articolazione radio carpica
- articolazione sottoastragalica
- articolazione sterno clavicolare
- articolazione sterno costo clavicolare
- articolazione tarso metatarsale
- articolazione tibio tarsica
- articolazione uncovertebrale
- articolazioni interapofisarie
- artrite deformante mani
- artrite idiopatica giovanile
- artrite reumatoide ginocchio
- artrodesi vertebrale posteriore
- artrosi acromion claveare
- artrosi ai piedi
- artrosi anca
- artrosi anca sintomi
- artrosi astragalo scafoidea
- artrosi caviglia cura
- artrosi coxo femorale
- artrosi deformante
- artrosi deformante alle mani
- artrosi ginocchio
- artrosi interapofisaria
- artrosi lombare
- artrosi mandibolare
- artrosi metatarso falangea del primo raggio
- artrosi polso
- artrosi scapolo omerale
- artrosinovite
- artrosinovite ginocchio
- ascesso di brodie
- ascesso gluteo
- ascesso osso sacro
- astragalo osso
- atteggiamento scoliotico sinistro convesso
- aulin mal di denti
- bacino antiverso
- barra di harrington
- barra divaricatrice
- barra divaricatrice caviglie
- barra divaricatrice per sesso
- becchi artrosici
- borsite settica
- bozzo sotto lo sterno
- branca ischio pubica
- busto di gesso per scoliosi
- busto ortopedico lionese
- busto ortopedico milwaukee
- caduta delle teste metatarsali
- callo fibroso
- cartilagine elastica
- cartilagine fibrosa
- cartilagine ginocchio
- cartilagine ginocchio sintomi
- cartilagine tiroidea
- cavità geodiche
- centro di ossificazione primario
- cerchiaggio cervicale
- cerchiaggio rotula
- cercine glenoideo
- cervicale infiammata
- cervicale infiammata sintomi
- cervico unco artrosi
- chiodo endomidollare femorale
- chiodo gamma femore
- cifosi cervicale
- cifosi cervicale esercizi
- cifosi esercizi correttivi
- ciste osso sacro
- ciste sacro coccigea
- ciste sinoviale
- ciste tendinea al polso
- ciste tendinea piede
- ciste tendinea polso
- cisti al polso rimedi
- cisti cervicale
- cisti dorsale polso
- cisti radicolari sacrali
- cisti sacro coccigea
- cisti sacro coccigea sintomi
- cisti sinoviale
- cisti sinoviale piede
- cisti sinoviale polso
- cisti sinoviale polso cura
- cisti tendinea
- cisti tendinea dito
- cisti tendinea piede
- classificazione ao fratture
- coccige sporgente
- coltelli a scatto frontale
- coltello a scatto frontale
- come depilare il pube
- condrocalcinosi ginocchio
- condrocita
- contusione all'osso sacro
- contusione ossea
- corsetto di milwaukee
- coxartrosi anca
- coxo artrosi
- densitometria lombare e femorale
- dente epistrofeo frattura
- dermatite da stasi arti inferiori
- diastasi acromion claveare
- diastasi addominale ginnastica
- diastasi dei retti
- dischi intervertebrali disidratati cure
- discopatia lombare sintomi
- discopatie lombari sintomi
- disegni di zig e sharko
- disidratazione discale
- dismetria arti inferiori
- displasia anca neonato sintomi
- displasia fibrosa
- distacco stiloide ulnare
- distrofia dell'anca
- dito del piede rotto
- divaricatore milgram
- dolore braccio sinistro cervicale
- dolore malleolo esterno
- edema ascellare
- edema dorso del piede
- edema spongioso
- edema spongioso midollare
- endoprotesi anca
- endoprotesi femore
- epifisiolisi
- ernia cervicale c3 c4
- ernia cervicale c5 c6
- ernia inguinale obliqua esterna
- erosione cervicale
- esercizi di decompressione discale
- esostosi falange
- esostosi femorale
- esostosi ginocchio
- esostosi tibia
- estensore radiale del carpo
- faringe iperemico
- fascite necrotica
- fascite nodulare
- feto calcificato
- fili di kirschner
- fili di kirschner metacarpo
- filo di kirschner
- filo di kirschner piede
- fissatore esterno omero
- fissurazione dell'anulus fibroso
- fosfatasi alcalina ossea
- fossetta coccigea
- frattura
- frattura astragalo
- frattura bacino ischio pubica
- frattura branca ischio pubica
- frattura cervicale
- frattura clavicola guarigione
- frattura coccige
- frattura composta astragalo
- frattura composta bacino
- frattura composta branca ischio pubica
- frattura composta malleolo peroneale
- frattura costale
- frattura diafisaria femore
- frattura epifisi distale radio
- frattura falange piede
- frattura femore anziani
- frattura femore anziano
- frattura ingranata
- frattura ingranata significato
- frattura ischio pubica
- frattura malleolo
- frattura malleolo peroneale
- frattura metafisaria distale radio
- frattura omero scomposta
- frattura pertrocanterica del femore
- frattura piatto tibiale
- frattura piatto tibiale tempi di recupero
- frattura pluriframmentaria
- frattura pluriframmentaria polso
- frattura quarto metacarpo
- frattura quinto dito piede
- frattura quinto metatarso
- frattura radio e ulna nei bambini
- frattura scomposta esposta tibia e perone
- frattura scomposta metacarpo
- frattura scomposta omero
- frattura tallone
- frattura trochite
- frattura trochite omerale
- fratture pluriframmentarie
- fratture scomposte
- gamba rotta radiografia
- gesso stampelle
- ginocchia gonfie e doloranti
- ginocchio a scatto
- ginocchio gonfio con liquido
- idrarto
- ileo ischio pube
- infiammazione osso sacro
- ingessature ortopediche
- ipoplasia del femore
- irritazione inguine
- istmo vertebrale
- kinesio taping borsite caviglia
- kinesio taping polpaccio
- legamento astragalo calcaneare
- lesione lca trattamento conservativo
- linea bisiliaca
- linfangite arti inferiori
- lipoma braccio
- lipoma dorsale
- lombocruralgia definizione
- lombocruralgia esercizi
- malattia di scheuermann
- manovra di trendelenburg
- membrana sinoviale
- menisco rotto sintomi
- morbo di osgood
- morbo di scheuermann
- nervo crurale
- oleocrano
- ortopedia
- ortopedia e traumatologia
- osso pisiforme
- osso pubico
- osso pubico uomo
- osso sacro sporgente
- osteocondrosi giovanile
- osteofiti
- osteofiti artrosici
- osteofitosi marginale
- osteoma osteoide
- osteoma osteoide diagnosi
- polso pedidio
- proteoglicani
- quante vertebre abbiamo
- sarcoma sinoviale
- schisi cervicale
- sclerosi tetti acetabolari
- sequestro osseo
- sinartrosi e diartrosi
- sinostosi
- strappo polpaccio
- tac rachide cervicale
- taping polpaccio
- torcicollo congenito
- trabecolatura ossea
Argomenti salute e benessere :
Traumatologia
Ortopedia e traumatologia fratture artrosi artrite postura lesioni muscolari e infiammatorie
Visita la nostra pagina principale
Ortopedia e traumatologia fratture artrosi artrite postura lesioni muscolari infiammatorie e ernia del disco
Termini d' uso e privacy